甲状腺功能对代谢综合征患者糖脂代谢的影响
2023-05-30王聪杜德连胡叶
王聪 杜德连 胡叶
[摘要] 目的 分析甲状腺功能对代谢综合征患者糖脂代谢的影响。方法 选取2020年1月至2022年1月浙江大学医学院附属第二医院临平院区收治的389例代谢综合征患者为研究对象,依据甲状腺功能分为甲减组(n=54)、亚临床甲减组(n=62)、甲状腺功能正常组(n=166)、亚临床甲亢组(n=58)、甲亢组(n=49)。根据患者HbA1c水平,分为≤7%组(n=25)、>7%且≤10%组(n=51)、>10%且≤13%组(n=144)、>13%组(n=169);根据HDL-C水平,分为<0.89mmol/L组(n=95),≥0.89且<1.62mmol/L组(n=191)、≥1.62mmol/L组(n=103),根据LDL-C水平,分为<2.00mmol/L组(n=86)、≥2.00且<3.10mmol/L組(n=179)、≥3.10mmol/L组(n=124)、根据TC水平,分为<2.25mmol/L组(n=104)、≥2.25且<5.71mmol/L组(n=189)、≥5.71mmol/L组(n=96),根据TG水平,分为<0.60mmol/L组(n=98)、≥0.60且<1.70mmol/L组(n=176)、≥1.70mmol/L组(n=115)。比较不同甲状腺功能代谢综合征患者的空腹血糖(fasting plasma glucos,FPG)、糖化血红蛋白(glycosylated hemoglobin,HbA1c)、高密度脂蛋白胆固醇(high density liptein cholesterol,HDL-C)、低密度脂蛋白胆固醇(low-density lipoprotein cholesterol,LDL-C)、总胆固醇(serum total cholesterol,TC)、三酰甘油(triglyceride,TG)水平。并比较不同HbA1c水平及不同血脂水平代谢综合征患者的甲状腺激素水平,分析甲状腺激素水平与血糖、血脂指标的相关性。结果 各组HDL-C、LDL-C、TC、TG水平比较,甲减组最高,其次为亚临床甲减组,再次为甲状腺功能正常组,然后为亚临床甲亢组,甲亢组最低,差异有统计学意义(P<0.05)。HbA1c水平≤7%组的游离三碘甲状原氨酸(free triiodothyronine,FT3)、总三碘甲状腺原氨酸(total-triiodothyronine,TT3)、促甲状腺激素(thyroid-stimulatinghormone,TSH)水平均高于其他组,差异有统计学意义(P<0.05)。HDL-C<0.89mmol/L组、LDL-C <2.00mmol/L组、TC<2.25mmol/L组、TG<0.60mmol/L组的游离甲状腺素(free thyroxine,FT4)、TT3水平均低于同指标下其他组,差异有统计学意义(P<0.05)。HbA1c与FT4、总甲状腺素(total thyroxine,TT4)呈负相关(P<0.05)。LDL-C与FT4、TT3、TT4均呈正相关(P<0.05),TC与FT3、FT4、TT3、TT4均呈正相关(P<0.05)。结论 代谢综合征患者的甲状腺功能与其糖脂代谢密切相关,提示临床中应积极监测代谢综合征患者的甲状腺功能。
[关键词] 代谢综合征;甲状腺功能;糖脂代谢
[中图分类号] R587.1 [文献标识码] A [DOI] 10.3969/j.issn.1673-9701.2023.02.004
[Abstract] Objective To analyze the effect of thyroid function on glucose and lipid metabolism in patients with metabolic syndrome. Methods A total of 389 patients with metabolic syndrome admitted to the Second Affiliated Hospital of Zhejiang University Medical College Linping Campus from January 2020 to January 2022 were selected as the study subjects. According to thyroid function, the patients were divided into hypothyroidism group (n=54), subclinical hypothyroidism group (n=62), normal thyroid function group (n=166), subclinical hyperthyroidism group (n=58), hyperthyroidism group (n=49). According to glycosylated hemoglobin (HbA1c) levels, the patients were divided into ≤7% group(n=25), >7% and ≤10% group (n=51), >10% and ≤13% group (n=144), and >13% group (n=169); according to high density liptein cholesterol (HDL-C) levels, the patients were divided into <0.89mmol/L group (n=95), ≥0.89mmol/L and <1.62mmol/L group (n=191), ≥1.62mmol/L group (n=103); according to low-density lipoprotein cholesterol (LDL-C) levels, the patients were divided into <2.00mmol/L group (n=86), ≥2.00mmol/L and <3.10mmol/L group (n=179), ≥3.10mmol/L group (n=124), according to serum total cholesterol (TC) level, the patients were divided into <2.25mmol/L group (n=104), ≥2.25mmol/L and <5.71mmol/L group (n=189), ≥5.71mmol/L group (n=96); according to triglyceride (TG) level, the patients were divided into <0.60mmol/L group (n=98), ≥0.60mmol/L and <1.70mmol/L group (n=176), ≥1.70mmol/L group (n=115). To compare the levels of fasting plasma glucose (FPG), HbA1c, HDL-C, LDL-C, TC and TG in patients with different thyroid functional metabolic syndrome. We also compared the thyroid hormone levels of patients with metabolic syndrome with different levels of glycated hemoglobin (HbA1c) and blood lipids, and analyzed the correlation between thyroid hormone levels and blood glucose, blood lipid indicators. Results The levels of HDL-C, LDL-C, TC and TG in hypothyroidism group were the highest in hypothyroidism group, followed by subclinical hypothyroidism group, followed by normal thyroid function group, followed by subclinical hyperthyroidism group, and the hyperthyroidism group was the lowest (P<0.05). The levels of free triiodothyronine (FT3), total triiodothyronine (TT3), and thyroid stimulating hormone (TSH) in the group with HbA1c≤7% were higher than those in the group with HbA1c>7% and ≤10%, higher than those in the group with HbA1c l>10% and ≤13%, higher than those in the group with HbA1c >13%. The difference was statistically significant (P<0.05). The levels of free thyroxine (FT4), TT3 in HDL-C <0.89mmol/L group, LDL-C <2.00mmol/L group, TC <2.25mmol/L group and TG <0.60mmol/L group were lower than other groups with the same index, and the difference was significant (P<0.05). HbA1c was negatively correlated with FT4 and total thyroxine (TT4) (P<0.05). LDL-C was positively correlated with FT4, TT3, and TT4 (P<0.05), while TC was positively correlated with FT3, FT4, TT3, and TT4 (P<0.05). Conclusion Thyroid function of patients with metabolic syndrome is closely related to glucose and lipid metabolism, suggesting that thyroid function of patients with metabolic syndrome should be actively monitored in clinic.
[Key words] Metabolic syndrome; Thyroid function; Glycolipid metabolism
代谢综合征是指人体脂肪、蛋白质、碳水化合物等出现代谢紊乱的病理状态,属于复杂的代谢紊乱症候群,临床中已经明确其为糖尿病、心脑血管疾病的危险因素[1]。既往有研究指出,代谢综合征患者常伴随多种内分泌激素水平异常,如性腺激素、甲状腺激素、肾上腺皮质激素等,而上述激素水平异常可能会诱发其他糖尿病或高血脂并发症,对患者的正常生活产生明显不良影响[2]。既往研究显示,甲状腺激素作为机体重要的内分泌激素,其在能量代谢和生长发育等过程中均有重要作用,甲状腺激素水平异常可能会对人体的糖脂代谢水平产生影响,诱发血糖、血脂紊乱[3]。目前临床中已有较多关于糖尿病患者甲状腺功能与其糖脂代谢关系的报道,但尚未有较多研究对代谢综合征患者甲状腺功能对其糖脂代谢的影响进行探究,因此本研究对其展开探究,现分析报道如下。
1 资料与方法
1.1 一般资料
选取2020年1月至2022年1月浙江大学医学院附属第二医院临平院区收治的389例代谢综合征患者为研究对象。其中男223例,女166例,年龄37~78岁,平均(57.38±6.82)岁,病程3个月~20年,平均(7.89±1.23)年。根据甲状腺功能分为甲减组(n=54)、亚临床甲减组(n=62)、甲状腺功能正常组(n=166)、亚临床甲亢组(n=58)、甲亢组(n=49)。依据2017美国糖尿病学会糖尿病诊疗标准[4]中相关标准,分为≤7%组(n=25)、>7%且≤10%组(n=51)、>10%且≤13%组(n=144)、>13%组(n=169)。按照《中国成人血脂异常防治指南(2016年修订版)》[5]相关标准,根据HDL-C水平,分为<0.89mmol/L组(n=95),≥0.89且<1.62mmol/L组(n=191)、≥1.62mmol/L组(n=103),根据LDL-C水平,分为<2.00mmol/L组(n=86)、≥2.00且<3.10mmol/L组(n=179)、≥3.10mmol/L组(n=124)、根据TC水平,分为<2.25mmol/L组(n=104)、≥2.25且<5.71mmol/L组(n=189)、≥5.71mmol/L组(n=96),根据TG水平,分为<0.60mmol/L组(n=98)、≥0.60且<1.70mmol/L组(n=176)、≥1.70mmol/L组(n=115)。诊断标准:以我国中华医学会糖尿病学分会(Chinese Diabetes Society,CDS)《中国2型糖尿病防治指南(2017年版)》[6]诊断标准为依据,具备下列3项及以上即可诊断:①男性腰围≥90cm,女性≥85cm且体质量指数≥30kg/m2的腹型肥胖者;②空腹血糖≥6.1mmol/L或葡萄糖负荷后2h血糖≥7.8mmol/L和(或)已确诊为糖尿病并治疗者;③血压≥130/85mmHg(1mmHg=0.133kPa)和(或)已确认为高血压病治疗者;④空腹三酰甘油≥1.7mmol/L;⑤空腹高密度脂蛋白胆固醇<1.04mmol/L。纳入标准:①临床诊断为代谢综合征者;②年龄≥18周岁者;③各项资料均完整者。排除标准:①近3个月内有降糖降脂药物使用史者;②近3个月内碘剂等影响甲状腺激素药物使用史者;③合并心、肝、肾功能异常者;④合并其他内分泌疾病者;⑤妊娠期或哺乳期者。本研究已经通过浙江大学医学院附属第二医院临平院区伦理委员会批准(伦理审批号:20191202)。
1.2 方法
所有患者均禁食水8h,抽取15ml清晨空腹肘静脉血,使用全自动生化分析仪检测高密度脂蛋白胆固醇(high density liptein cholesterol,HDL-C)、低密度脂蛋白胆固醇(low density lipoprotein cholesterol,LDL-C)、总胆固醇(serum total cholesterol,TC)、三酰甘油(triglyceride,TG)水平,使用高效液相层析法检测空腹血糖(fasting plasma glucos,FPG)、糖化血红蛋白(hemoglobin A1c,HbA1c)水平,采用电化学发光免疫法检测游离三碘甲状原氨酸(free triiodothyronine,FT3)、游离甲状腺素(free thyroxine,FT4)、总三碘甲状腺原氨酸(total triiodothyronine,TT3)、总甲状腺素(total thyroxine,TT4)、促甲状腺激素(thyroid stimulatinghormone,TSH)水平。
1.3 观察指标
比较不同甲状腺功能代谢综合征患者的FPG、HbA1c、HDL-C、LDL-C、TC、TG水平,并比较不同HbA1c水平及不同血脂水平代谢综合征患者的甲状腺激素水平,分析甲状腺激素水平与血糖、血脂指标的相关性。
1.4 统计学方法
采用SPSS 22.0统计学软件对数据进行处理分析,计量资料以均数±标准差()表示,计量资料多组间比较采用方差分析,Pearson相关性分析甲状腺激素水平与血糖、血脂指标的相关性,P<0.05为差异統计学有意义。
2 结果
2.1 不同甲状腺功能代谢综合征患者的糖脂代谢指标水平比较
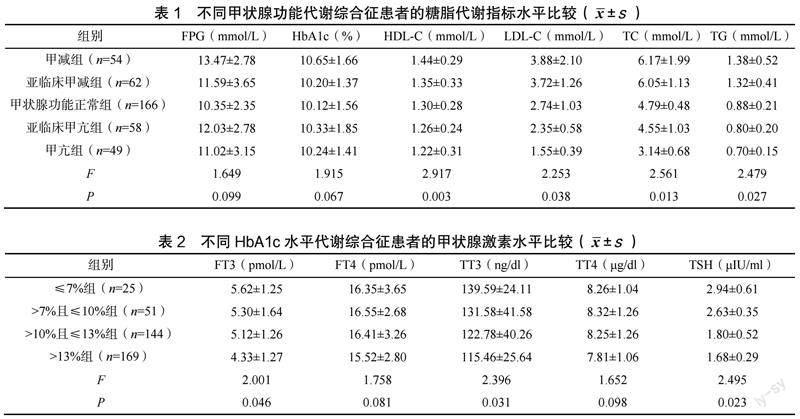
不同甲状腺功能代谢综合征患者的FPG、HbA1c水平比较,差异无统计学意义(P>0.05),HDL-C、LDL-C、TC、TG水平比较,甲减组最高,其次为亚临床甲减组,再次为甲状腺功能正常组,然后为亚临床甲亢组,甲亢组最低,差异有统计学意义(P< 0.05),见表1。
2.2 不同HbA1c水平代谢综合征患者的甲状腺激素水平比较
不同HbA1c水平代谢综合征患者的FT4、TT4水平比较,差异无统计学意义(P>0.05),≤7%组的FT3、TT3、TSH水平均高于其他组,差异有统计学意义(P<0.05),见表2。
2.3 不同血脂水平代谢综合征患者的甲状腺激素水平比较
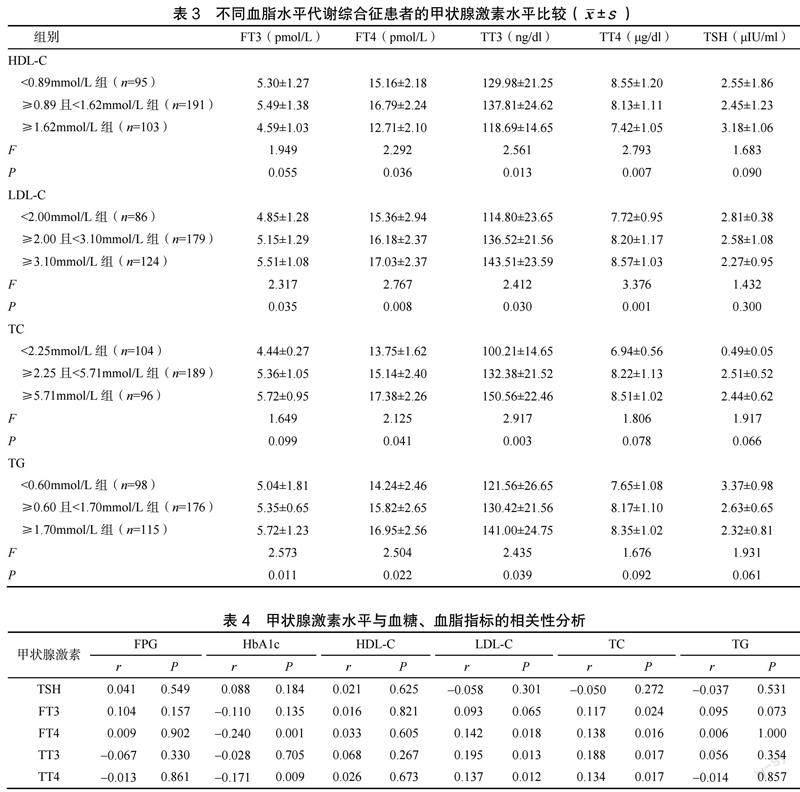
HDL-C<0.89mmol/L组、LDL-C<2.00mmol/L组、TC<2.25mmol/L组、TG<0.60mmol/L组的游离甲状腺素(free thyroxine,FT4)、TT3水平均低于同指标下其他组,差异统计学有意义(P<0.05),见表3。
2.4 甲状腺激素水平与血糖、血脂指标的相关性分析
HbA1c与FT4、TT4呈负相关(P<0.05),LDL-C与FT4、TT3、TT4均呈正相关(P<0.05),TC与FT3、FT4、TT3、TT4均呈正相关(P<0.05),见表4。
3 讨论
代谢综合征会造成代谢紊乱,患者常伴随甲状腺功能异常,且血糖、血脂水平异常为代谢综合征患者发生动脉粥样硬化的独立危险因素,会增加血管并发症的发生率,甚至造成患者死亡[6-7]。甲状腺激素是临床中已经明确的维持血脂代谢的重要因素之一[8],既往研究显示,血糖水平明显升高的糖尿病患者较普通人群甲状腺激素水平降低,提示甲状腺功能与机体糖代谢存在相关性[9-10]。同时代谢综合征患者也存在多種血脂代谢紊乱,即使很好的控制血脂紊乱也不能较好的预防心脑血管疾病的发生[11],因此积极探究甲状腺功能对代谢综合征患者糖脂代谢的影响,对于临床治疗有十分重要的意义。
临床中已经明确甲状腺激素能够促进组织分化、生长繁育、促进蛋白质合成、维持神经系统兴奋性,与多种疾病的发生、发展均存在相关性[12-13]。近年来,有研究分析甲状腺激素对2型糖尿病患者糖脂代谢的影响,结果显示二者存在密切关系,为临床治疗2型糖尿病提供了理论依据[14-15]。也有研究发现甲状腺激素水平与妊娠妇女的血脂水平呈现正相关,提示妊娠期甲状腺激素水平与血脂存在相关性[16-17]。上述这些研究结果为本研究的开展提供了理论基础,本研究分析了不同甲状腺功能代谢综合征患者的糖脂代谢指标水平,结果显示HDL-C、LDL-C、TC、TG水平为甲减组最高,其次为亚临床甲减组,再次为甲状腺功能正常组,然后为亚临床甲亢组,甲亢组最低,差异有统计学意义,提示甲状腺功能可影响代谢综合征患者的血脂水平,如甲状腺功能减退患者胆固醇酯转移蛋白活性降低,进而导致肝脂酶活性降低,减少了胆固醇酯的转运量,导致体内LDL-C、极低密度脂蛋白胆固醇、乳糜微粒水平升高和HDL-C水平降低,表现出血脂水平的升高[18]。但本研究尚未明确甲状腺功能对血脂水平的具体作用机制,且与既往部分研究结果并不完全一致,可能是由于本研究中的患者病程相对较长,多伴随多种并发症,需要服用多种药物治疗,从而对结果产生了差异,今后仍需进一步探究。同时本研究结果显示,不同HbA1c水平代谢综合征患者中,≤7%组的FT3、TT3、TSH水平均高于其他组,提示甲状腺功能异常会造成糖代谢异常,而糖代谢又会影响下丘脑-垂体-甲状腺轴,因此二者相互影响,相互作用。其原因可能是葡萄糖需要通过葡萄糖转运蛋白转运至细胞内,而甲状腺功能异常会对该转运蛋白表达产生刺激,进而影响葡萄糖转运,造成HbA1c水平异常变化[19-20]。本研究显示,HbA1c与FT4、TT4呈负相关,LDL-C与FT4、TT3、TT4均呈正相关,TC与FT3、FT4、TT3、TT4均呈正相关,进一步证实甲状腺功能与代谢综合征患者的糖脂代谢呈现密切相关性。
综上所述,代谢综合征患者的甲状腺功能与其糖脂代谢密切相关,提示临床中应积极监测代谢综合征患者的甲状腺功能。
[参考文献]
[1]李可, 刘铜华, 吴丽丽, 等. 基于中医系统整体观临床辨治代谢综合征的思考[J]. 世界中医药, 2021, 16(2): 325328, 334.
[2]BOVOLINI A, GARCIA J, ANDRADE M A, et al. Metabolic syndrome pathophysiology and predisposing factors[J]. Int J Sports Med, 2021, 42(3): 199214.
[3]LITWIN M, KU?AGA Z. Obesity, metabolic syndrome, and primary hypertension[J]. Pediatr Nephrol, 2021, 36(4): 825837.
[4]张璐, 郭艺芳. 2017年美国糖尿病学会糖尿病诊疗标准介绍[J]. 中华高血压杂志, 2017, 25(2): 130131.
[5]李勇. 2016中国成人血脂异常防治指南更新要点解析[J]. 心脑血管病防治, 2016, 16(6): 407409.
[6]中华医学会糖尿病学分会. 中国2型糖尿病防治指南(2017年版)[J]. 中华糖尿病杂志, 2018, 10(1): 467.
[7]MILI N, PASCHOU S A, GOULIS D G, et al. Obesity, metabolic syndrome, and cancer: pathophysiological and therapeutic associations[J]. Endocrine, 2021, 74(3): 478497.
[8]张涛, 梁毅, 薛飞. 阿立哌唑联合MECT治疗精神分裂症的疗效及对患者糖脂代谢、甲状腺功能及血清神经营养因子水平的影响[J]. 海南医学, 2021, 32(21): 27442748.
[9]许晓琴, 刘媛, 徐蕴异, 等. 妊娠期单纯低甲状腺素血症与糖脂代谢及胎儿生长发育的相关性分析[J]. 浙江临床医学, 2021, 23(5): 690692.
[10]常星宇, 傅松波, 汤旭磊, 等. 脂代谢异常人群亚临床甲状腺功能减退患病率及相关因素分析[J]. 中国医科大学学报, 2021, 50(11): 9971001.
[11]常星宇, 傅松波, 汤旭磊, 等. 脂代谢异常人群甲状腺结节检出情况及相关因素分析[J]. 中华地方病学杂志, 2021, 40(9): 718723.
[12]郭新红, 张青春, 孔艳华, 等. 2型糖尿病甲状腺功能正常病人甲状腺激素与代谢指标的相关性分析[J]. 蚌埠医学院学报, 2021, 46(8): 10411044.
[13]邓波, 漆芸婷, 宣姗姗, 等. 甲状腺功能正常的2型糖尿病患者血清甲状腺激素水平与糖尿病周围神经病变的相关性研究[J]. 中国糖尿病杂志, 2021, 29(4): 257260.
[14]任旋, 张涛. 2型糖尿病合并冠心病患者甲状腺功能分析及与血糖控制的相关性研究[J]. 医学研究杂志, 2021, 50(7): 5761.
[15]LEE S Y, PEARCE E N. Testing, monitoring, and treatment of thyroid dysfunction in pregnancy[J]. J Clin Endocrinol Metab, 2021, 106(3): 883892.
[16]顾良, 林慧敏. 妊娠晚期甲状腺功能减退对孕妇糖脂代谢、心脏功能及妊娠结局影響[J]. 中国计划生育学杂志, 2021, 29(11): 24362440.
[17]LEE S Y, PEARCE E N. Assessment and treatment of thyroid disorders in pregnancy and the postpartum period[J]. Nat Rev Endocrinol, 2022, 18(3): 158171.
[18]XING Y, CHEN J, LIU J, et al. The impact of subclinical hypothyroidism on patients with polycystic ovary syndrome: a meta-analysis[J]. Horm Metab Res, 2021, 53(6): 382390.
[19]JEDDI S, KHALIFI S, GHANBARI M, et al. Effect of fetal and neonatal hypothyroidism on glucose tolerance in middle-aged female rats[J]. Endocr Metab Immune, 2021, 21(9): 16271633.
[20]HAN L, MA Y, LIANG Z, et al. Laboratory characteristics analysis of the efficacy of levothyroxine on subclinical hypothyroidism during pregnancy: a single-center retrospective study[J]. Bioengineered, 2021, 12(1): 41834190.
(收稿日期:2022–07–20)
(修回日期:2022–12–24)
