中西医结合康复卒中单元对脑卒中恢复期偏瘫患者的影响
2023-02-03李曼玲潘锐焕詹珠莲艾怡然詹乐昌陈凤陈莹罗梦陈红霞周国平
李曼玲,潘锐焕,詹珠莲,艾怡然,詹乐昌,陈凤,陈莹,罗梦,陈红霞,周国平,
(1.南方医科大学中医药学院,广东广州510515;2.广东省中医院大学城医院,广东广州510006;3.南方医科大学中西医结合医院,广东广州 510315)
脑卒中是我国成年人致死致残的重要原因,康复治疗可以促进大脑功能重塑和神经修复、改善肢体功能障碍问题,是卒中救治的重要环节[1-2]。卒中单元(stroke unit)是一种多学科合作的新型诊疗管理模式,能有效降低脑卒中致残率[3]。中国脑卒中康复治疗指南认为,所有需要康复治疗的脑卒中患者都应进入多学科团队组成的卒中单元(综合卒中单元或康复卒中单元)进行正规治疗(Ⅰ级推荐,A级证据)。由于卒中单元在我国的应用起步较晚,国内大型综合医院多选择建立急性卒中单元或综合卒中单元模式,用于急性期脑卒中患者的治疗[4-5],而侧重于治疗脑卒中恢复期患者、适用于基层医院推广的康复卒中单元尚缺乏相关研究。同时,临床上单纯的中医治疗或西医康复仍未能很好地解决脑卒中后所衍生的一系列棘手问题,因此我们把中药、针灸、推拿等传统疗法,以及现代康复技术与卒中单元管理模式相融合,建立全新的中西医结合康复卒中单元,以探讨其对脑卒中恢复期偏瘫患者的治疗效果,为基层医院推广应用提供临床依据。现将研究结果报道如下。
1 对象与方法
1.1 研究对象及分组选择2017年12月~2018年12月南方医科大学中西医结合医院和广东省中医院收治的脑卒中恢复期偏瘫患者,共200例。随机分组:将拟纳入研究的病例按顺序编号为001-200号,采用计算机随机数字发生器产生随机数字,按1∶1的比例将患者随机分为治疗组和对照组,每组各100例,受试者按照入组的顺序,接受与之编号对应的治疗方案。本研究已通过南方医科大学中西医结合医院医学伦理委员会的审查(批文号:NFZXYEC-2017-007)和广东省中医院医学伦理委员会的审查(批文号:B2017-162)。
1.2诊断标准西医诊断标准参照《各类脑血管疾病诊断要点》[6],符合脑卒中的脑出血、动脉粥样硬化性血栓性脑梗塞和脑栓塞任一类型,经头颅CT或MRI检查证实符合条件者即可确诊。中医诊断与病程分期标准参照《中风病诊断与疗效评定标准(试行)》[7]的诊断要点。
1.3 纳入标准①符合上述中、西医诊断标准,且病程处于恢复期(即发病后2周~6个月);②临床表现为偏瘫,且入组前未曾接受康复治疗;③生命体征平稳;④年龄在35~80岁之间;⑤自愿参加本研究并签署知情同意书及相关文件的患者。
1.4 排除标准①既往有中风病病史的患者;②双侧肢体病变的患者;③蛛网膜下腔出血、腔隙性梗塞和无症状性梗塞的患者;④昏迷或合并有严重的心、肝、肾疾病和急性高血压的患者;⑤经确诊后发现合并的其他疾病会影响到偏瘫侧肢体活动的患者。
1.5 剔除、脱落和中止标准①不符合纳入标准而被误纳入的患者,或未能按试验方案规定接受治疗的患者,或治疗期间服用规定以外其他药物的患者,或临床资料不完整而影响疗效判断的患者,均需予以剔除。②符合纳入标准而未能接受治疗的患者,或中途主动要求退出的患者,或未能完成全部疗程而影响临床评价的患者,均需视为脱落。③治疗过程中,若出现严重不良反应、严重并发症及病情迅速恶化的患者,均需予以中止试验。
1.6 治疗方法
1.6.1 治疗组予以中西医结合康复卒中单元治疗。首先构建中西医结合康复卒中单元诊疗模式:①人员组成:由多个学科(包括神经内科、中医科、针灸推拿科、康复科、心理科)的住院医师、治疗师和护理人员组成卒中单元工作小组,并统一接受卒中单元的诊疗培训。②功能结构:建立独立的卒中单元病房,制定卒中单元工作手册和诊疗规范,专用于恢复期脑卒中患者的治疗。③技术组成:中西医结合康复卒中单元具有统一的诊疗方案,包括中西医药物、针灸、推拿、康复训练、心理疏导、情志疗法和健康宣教等方面。
采用集体会议的形式接诊患者及其家属,由主管医师担任接诊秘书汇报病史,接诊人员从各自专业方向进行有针对性的询问和体格检查,通过诊断和功能评估后,提出相应的诊疗意见,最后汇总意见并拟定统一的治疗方案。所有患者在卒中单元管理下均需接受中西医结合康复治疗:(1)西医基础治疗:参照2005年版《中国脑血管病防治指南》执行。(2)中药治疗:按照中医科诊疗规范辨证用药,每日1剂。①风火上扰证:天麻钩藤饮加减;②痰瘀阻络证:半夏白术天麻汤合桃红四物汤加减;③痰热腑实证:星蒌承气汤加减;④阴虚风动证:镇肝熄风汤加减;⑤气虚血瘀证:补阳还五汤加减。(3)针灸治疗:按针灸科诊疗常规拟定针刺选穴和操作方法,每日1次。(4)推拿治疗:采用整体经络推拿法、分期推拿法和对症推拿法相结合拟定推拿方案,每日1次,每次40 min。(5)康复训练:患者在入院后由资深康复医师对其残疾和损伤状况进行早期评估,卒中小组根据患者的运动功能障碍分期(软瘫期、痉挛期、相对恢复期),设计相应的康复治疗方案,包括运动治疗、平衡功能训练、物理因子治疗、作业疗法等。(6)心理治疗和健康教育:①定期对患者及其家属进行健康宣教;②对存在心理障碍的患者进行相关测评,并采取心理干预和中医情志疗法进行治疗。
1.6.2 对照组予以常规中西医康复治疗。患者入住普通内科病房,不纳入卒中单元管理。由主管医师单独接诊,拟定西医基础治疗方案与中医辨证分型用药,针灸、推拿、康复训练、心理测评则由相应科室的会诊医师进行治疗,且无定期的系统的健康宣讲教育。
1.6.3 疗程2组患者的疗程均为14 d。
1.7 观察指标分别于治疗前和治疗2周后进行中医证候评分、神经功能缺损程度评分、Barthel指数评分、Fugl-Meyer运动评分和Berg平衡评分。
1.7.1 中医证候评分参照《中风病诊断与疗效评定标准(试行)》[7]进行中风病恢复期的中医证候分级量化评分。分值越高,表示症状越严重。观察2组患者治疗前后中医证候积分的变化情况。
1.7.2 神经功能缺损程度评估采用神经功能缺损评分(neurological deficit score,NDS)[8]评估患者的神经功能缺损程度。分值越高,表示神经功能缺损越严重。观察2组患者治疗前后NDS评分的变化情况。
1.7.3日常生活活动能力评估采用Barthel指数(Barthel index,BI)评分[9]评估患者的日常生活活动能力。分值越高,表示日常生活活动能力越强。观察2组患者治疗前后BI评分的变化情况。
1.7.4 运动功能障碍程度评估采用Fugl-Meyer评分[10]评估患者的运动功能障碍程度,分值越高,表示肢体的运动功能障碍程度越轻。观察2组患者治疗前后Fugl-Meyer评分的变化情况。
1.7.5 平衡功能障碍程度评估采用Berg评分[11]评估患者的平衡功能障碍程度,分值越高,表示平衡功能的障碍程度越轻。观察2组患者治疗前后Berg评分的变化情况。
1.8 疗效评定标准
1.8.1 中医证候疗效评定标准参照《中风病诊断与疗效评定标准(试行)》[7],根据治疗前后中医证候积分变化情况评价疗效,计算公式为:证候积分减少率=(治疗前积分-治疗后积分)/治疗前积分×100%。①基本恢复:证候积分减少≥80%;②显著进步:55%≤证候积分减少<80%;③进步:35%≤证候积分减少<55%;④稍进步:11%≤证候积分减少<35%;⑤无变化:0≤证候积分减少<11%;⑥恶化(包括死亡):证候积分减少<0。总有效率=(基本恢复例数+显著进步例数+进步例数+稍进步例数)/总病例数×100%。
1.8.2 西医疗效评定标准参照《脑卒中患者临床神经功能缺损程度评分标准(1995)》[8],根据治疗前后神经功能缺损评分的变化情况评价疗效,计算公式为:神经功能缺损评分减少率=(治疗前评分-治疗后评分)/治疗前评分×100%。①基本痊愈:神经功能缺损评分减少≥90%,病残程度为0级;②显著进步:45%≤神经功能缺损评分减少<90%,病残程度为1~3级;③进步:18%≤神经功能缺损评分减少<45%;④无变化:神经功能缺损评分减少<18%;⑤恶化:神经功能缺损评分无减少甚至增多;⑥死亡。总有效率=(基本痊愈例数+显著进步例数+进步例数)/总病例数×100%。
1.9 统计方法应用SPSS 24.0统计软件进行数据的统计分析。计量资料以均数±标准差(±s)表示,符合正态分布者,组间比较采用t检验;不符合正态分布者,组间比较采用非参数秩和检验(为减少误差,采用差值比较评价组间效应)。计数资料以率或构成比表示,组间比较采用χ2检验;等级资料组间比较采用非参数秩和检验。以P<0.05为差异有统计学意义。
2 结果
2.1 2组患者剔除脱落情况及基线资料比较研究过程中,剔除12例,脱落4例,最终共纳入184例,其中,治疗组91例,对照组93例。治疗组91例患者中,男63例,女28例;平均年龄(59.05±9.75)岁;平均病程(67.75±39.56)d;卒中类型:脑出血40例,脑梗死51例。对照组93例患者中,男63例,女30例;平均年龄(59.05±9.75)岁;平均病程(72.42±40.68)d;卒中类型:脑出血28例,脑梗死65例。2组患者的性别、年龄、病程和卒中类型等基线资料比较,差异均无统计学意义(P>0.05),具有可比性。
2.2 2组患者治疗前后中医证候积分比较表1结果显示:治疗前,2组患者的中医证候积分比较,差异无统计学意义(P>0.05)。治疗后,2组患者的中医证候积分均较治疗前明显降低(P<0.01),且治疗组对中医证候积分的降低程度明显优于对照组,组间差值比较,差异有统计学意义(P<0.05)。
表1 2组脑卒中恢复期偏瘫患者治疗前后中医证候积分比较Table 1 Comparison of TCM syndrome scores between the two groups of stroke patients with hemiplegia at convalescent period before and after treatment(±s,分)
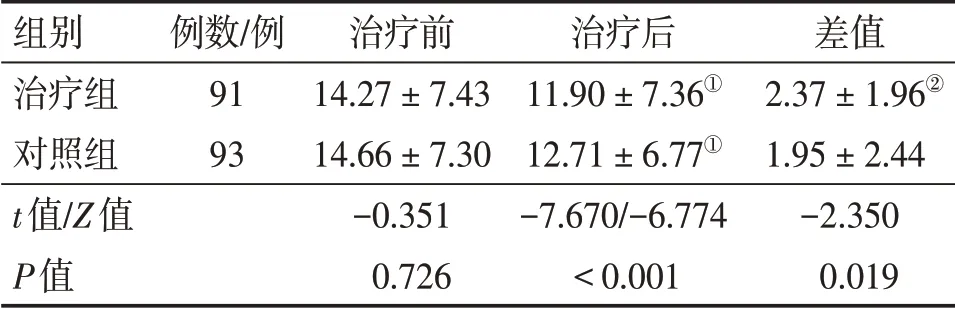
表1 2组脑卒中恢复期偏瘫患者治疗前后中医证候积分比较Table 1 Comparison of TCM syndrome scores between the two groups of stroke patients with hemiplegia at convalescent period before and after treatment(±s,分)
注:①P<0.01,与治疗前比较;②P<0.05,与对照组比较
组别治疗组对照组t值/Z值P值例数/例91 93治疗前14.27±7.43 14.66±7.30-0.351 0.726治疗后11.90±7.36①12.71±6.77①-7.670/-6.774<0.001差值2.37±1.96②1.95±2.44-2.350 0.019
2.3 2组患者治疗前后NDS评分比较表2结果显示:治疗前,2组患者的NDS评分比较,差异无统计学意义(P>0.05)。治疗后,2组患者的NDS评分均较治疗前明显降低(P<0.01),且治疗组对NDS评分的降低程度明显优于对照组,组间差值比较,差异均有统计学意义(P<0.01)。
表2 2组脑卒中恢复期偏瘫患者治疗前后神经功能缺损评分(NDS)比较Table 2 Comparison of neurological deficit score(NDS)between the two groups of stroke patients with hemiplegia at convalescent period before and after treatment (±s,分)
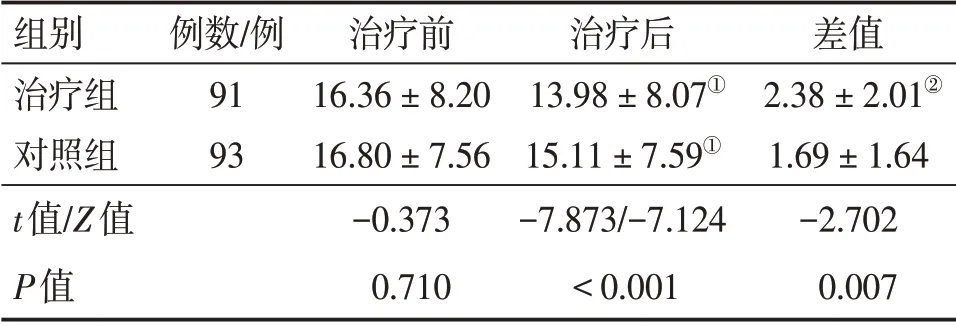
表2 2组脑卒中恢复期偏瘫患者治疗前后神经功能缺损评分(NDS)比较Table 2 Comparison of neurological deficit score(NDS)between the two groups of stroke patients with hemiplegia at convalescent period before and after treatment (±s,分)
注:①P<0.01,与治疗前比较;②P<0.01,与对照组比较
组别治疗组对照组t值/Z值P值例数/例91 93治疗前16.36±8.20 16.80±7.56-0.373 0.710治疗后13.98±8.07①15.11±7.59①-7.873/-7.124<0.001差值2.38±2.01②1.69±1.64-2.702 0.007
2.4 2组患者治疗前后的BI评分、Fugl-Meyer评分和Berg评分比较表3~表5结果显示:治疗前,2组患者的BI评分、Fugl-Meyer评分和Berg评分比较,差异均无统计学意义(P>0.05)。治疗后,2组患者的BI评分、Fugl-Meyer评分和Berg评分均较治疗前明显提高(P<0.01),且治疗组对Fugl-Meyer评分的提高程度明显优于对照组,组间差值比较,差异有统计学意义(P<0.05),BI评分和Berg评分的提高程度也有优于对照组趋势,但组间差值比较,差异均无统计学意义(P>0.05)。
表3 2组脑卒中恢复期偏瘫患者治疗前后Barthel指数(BI)评分比较Table 3 Comparison of Barthel Index scores between the two groups of stroke patients with hemiplegia at convalescent period before and after treatment(±s,分)
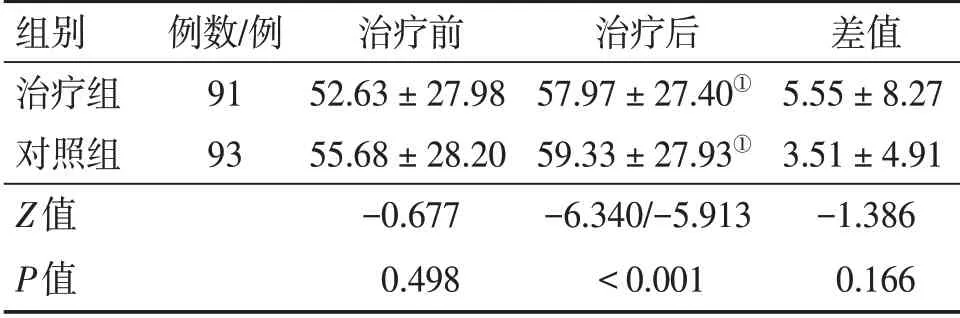
表3 2组脑卒中恢复期偏瘫患者治疗前后Barthel指数(BI)评分比较Table 3 Comparison of Barthel Index scores between the two groups of stroke patients with hemiplegia at convalescent period before and after treatment(±s,分)
注:①P<0.01,与治疗前比较
组别治疗组对照组Z值P值例数/例91 93治疗前52.63±27.98 55.68±28.20-0.677 0.498治疗后57.97±27.40①59.33±27.93①-6.340/-5.913<0.001差值5.55±8.27 3.51±4.91-1.386 0.166
表5 2组脑卒中恢复期偏瘫患者治疗前后Berg评分比较Table 5 Comparison of Berg scores between the two groups of stroke patients with hemiplegia at convalescent period before and after treatment (±s,分)
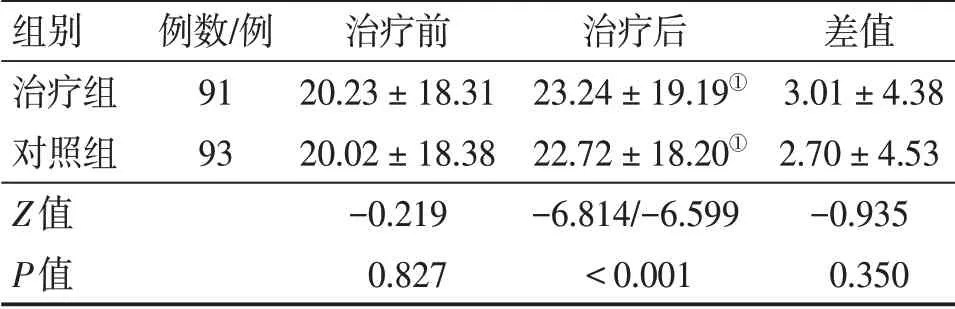
表5 2组脑卒中恢复期偏瘫患者治疗前后Berg评分比较Table 5 Comparison of Berg scores between the two groups of stroke patients with hemiplegia at convalescent period before and after treatment (±s,分)
注:①P<0.01,与治疗前比较
组别治疗组对照组Z值P值例数/例91 93治疗前20.23±18.31 20.02±18.38-0.219 0.827治疗后23.24±19.19①22.72±18.20①-6.814/-6.599<0.001差值3.01±4.38 2.70±4.53-0.935 0.350
表4 2组脑卒中恢复期偏瘫患者治疗前后Fugl-Meyer评分比较Table 4 Comparison of Fugl-Meyer scores between the two groups of stroke patients with hemiplegia at convalescent period before and after treatment(±s,分)
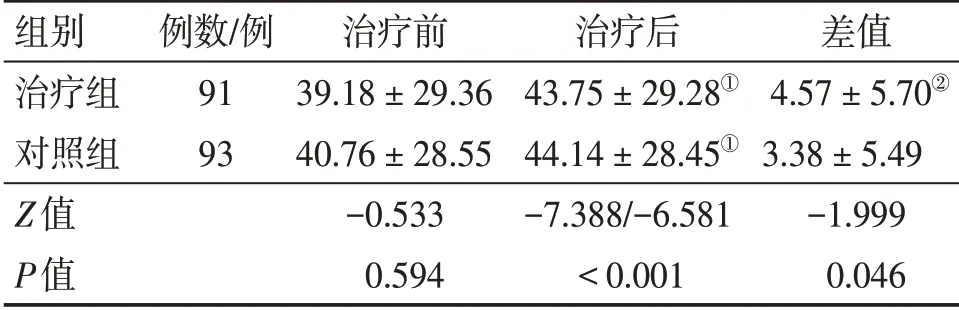
表4 2组脑卒中恢复期偏瘫患者治疗前后Fugl-Meyer评分比较Table 4 Comparison of Fugl-Meyer scores between the two groups of stroke patients with hemiplegia at convalescent period before and after treatment(±s,分)
注:①P<0.01,与治疗前比较;②P<0.05,与对照组比较
组别治疗组对照组Z值P值例数/例91 93治疗前39.18±29.36 40.76±28.55-0.533 0.594治疗后43.75±29.28①44.14±28.45①-7.388/-6.581<0.001差值4.57±5.70②3.38±5.49-1.999 0.046
2.5 2组患者中医证候疗效比较表6结果显示:治疗14 d后,治疗组的中医证候疗效总有效率为61.54%(56/91),对照组为47.31%(44/93);组间比较(秩和检验),治疗组的中医证候疗效明显优于对照组,差异有统计学意义(P<0.05)。
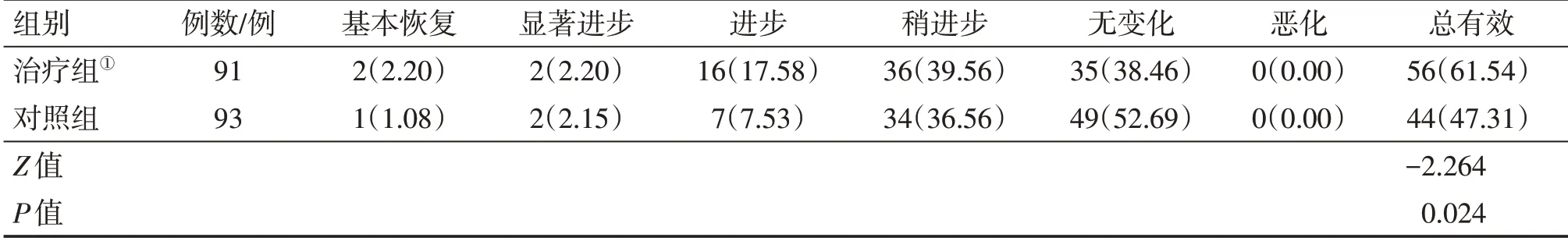
表6 2组脑卒中恢复期偏瘫患者中医证候疗效比较Table 6 Comparison of TCM syndrome efficacy between the two groups of stroke patients with hemiplegia at convalescent period [例(%)]
2.6 2组患者西医疗效比较表7结果显示:治疗14 d后,治疗组的西医疗效总有效率为41.76%(38/91),对照组为25.81%(24/93);组间比较(秩和检验),治疗组的西医疗效明显优于对照组,差异有统计学意义(P<0.05)。
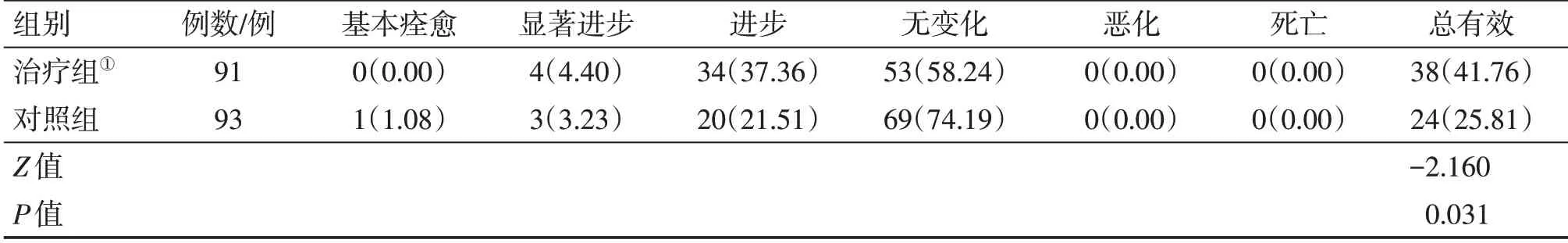
表7 2组脑卒中恢复期偏瘫患者西医疗效比较Table 7 Comparison of western medicine efficacy between the two groups of stroke patients with hemiplegia at convalescent period [例(%)]
3 讨论
脑卒中是严重危害我国居民生命健康的疾病,国家卫生健康委员会脑卒中防治工程委员会正大力推动脑卒中中心的建设,完善脑卒中三级康复治疗体系,其中,多学科联合救治机制是国内外关注的焦点[12]。《中国脑卒中康复治疗指南(2011完全版)》[13]指出:“所有需要康复治疗的脑卒中患者都应进入多学科团队组成的卒中单元(综合卒中单元或卒中康复单元)进行正规治疗”。卒中单元并非是一种药物或一种手段,而是一种新的诊疗模式,其起源于1950年北爱尔兰的有组织的卒中服务模式,后经过美国、澳大利亚等多个国家改进而演变出不同形式的卒中单元[14-15]。卒中单元的核心理念是多学科合作管理,其核心人员包括医生、治疗师、护士、社工、患者本人及其家属,由于不同专业、不同角色的人员对卒中治疗、预防以及危险因素评估有不同理解,因而需要全体成员相互配合、共同决策[16]。2001年,北京天坛医院启动“卒中单元模式的建立和运作”,建立了我国首个标准的综合卒中单元,并验证了该模式在我国是有效可行的[17]。研究[18-19]表明,应用卒中单元管理能降低脑卒中患者残疾率、死亡率和并发症发生率,缩短患者住院时间,减少医疗费用,提高护理质量。
在我国,中医治疗中风病有着深厚历史,对改善肢体功能障碍有一定的优势,而中西医结合理念在中风病的康复治疗中也日益受到重视[20-21]。基于此,我们建立了全新的中西医结合康复卒中单元,并验证了该模式的优越性。本研究取得了较好的临床效果,与其开展的中西医结合康复卒中单元诊疗模式有密切关系。①集体接诊:与传统的单独一位医生接诊不同[22],创新性地采用集体会议的形式,在固定时间和固定场所,卒中小组成员共同接诊脑卒中患者及其家属。集体接诊能早期发现患者存在的功能障碍问题,为患者制定个体化和规范化的治疗方案,减少错误的康复方式或过度的康复训练。同时,由于不同科室的人员对康复治疗目标有不同的理解,集体接诊能提高各治疗环节的衔接度,使康复治疗目标更具针对性,充分发挥多学科融合的特色,使诊疗方案得以进一步优化。②单元康复:中西医结合康复卒中单元把中、西医康复技术进行有机融合,各科医护人员与患者及其家属形成一个独立的单元整体。患者进入康复单元后实行医疗护理一体化的管理,医护人员之间、医护人员与患者及其家属之间形成紧密联系,有助于促进医护患之间的沟通;同时,重视对患者的健康教育,帮助患者正确认识疾病,建立积极的生活方式,提高患者康复自信心和住院满意度,这些举措对促进疾病向愈均有重要意义。
本研究结果显示,治疗14 d后,治疗组的中医证候疗效和西医疗效均明显优于对照组,且治疗组对中医证候积分、NDS评分的降低程度以及对Fugl-Meyer评分的提高程度均明显优于对照组,差异均有统计学意义(P<0.05或P<0.01)。表明中西医结合康复卒中单元能有效改善脑卒中恢复期偏瘫患者的神经功能缺损症状,提高肢体活动能力,其综合治疗效果优于非卒中单元模式的康复治疗,值得临床推广与应用。
