经皮经肝胆囊穿刺序贯腹腔镜胆囊切除治疗急性胆囊炎的研究进展
2023-01-30张显赫王志东
张显赫,王志东
哈尔滨医科大学附属第二医院普通外科,黑龙江哈尔滨 150086
急性胆囊炎(acute cholecystitis, AC)是一种常见的腹部外科疾病,根据是否合并胆囊结石分结石性急性胆囊炎(acute calculous cholecystitis, ACC)和非结石性急性胆囊炎(acute acalculous cholecystitis,AAC)两种,绝大部分为ACC,仅有约5%的患者为AAC[1]。我国目前正处于人口结构老龄化加速发展阶段,AC发病率总体呈上升趋势,因此AC的治疗有重要的社会价值和经济价值。腹腔镜胆囊切除术(laparoscopic cholecystectomy, LC)已经取代开腹胆囊切除术成为治疗AC的首选术式[2-3]。虽然大部分AC患者可以通过急诊LC获得治愈,但部分患者在就诊时病程过长或胆囊坏死严重,导致局部炎症极重,失去正常解剖层次,此时手术风险大,病死率高,术后并发症发生率高;还有部分患者因同时患有一种或多种基础疾病,心肺功能较差,麻醉风险大,不能耐受急诊手术[4-6]。这部分患者往往对单纯药物治疗不敏感,成为困扰临床医生的一个棘手问题。
1980年,由于患者无法耐受手术治疗,Radder医生首次采用经皮经肝胆囊穿刺引流术(percutane⁃ous transhepatic gallbladder drainage, PTGD)治疗1例合并严重神经系统疾病的54岁女性胆囊积脓患者并获得成功[7]。大量临床实践表明,PTGD作为一种安全、有效、易行的治疗方法,为后续临床医生选取合适的抗生素提供依据,可使ACC患者过渡到LC时所需的条件;对于部分AAC患者,PTGD甚至可以达到治愈的效果[8-11]。
现有研究结果表明,PTGD术后择期行LC的手术时机存在争议,并未达成共识[12]。手术时机的选择受到患者身体状态、疾病进展情况、治疗团队经验、医院设备环境及患者主观意愿等诸多因素影响。因此,分析探讨PTGD术后行LC的手术时机很有意义。本文通过查阅文献,对此问题做一概述。
1 PTGD步骤
本单位所采取的具体操作流程如下:患者取仰卧位,手术范围严格消毒、铺无菌洞巾,在彩超引导下用2%利多卡因局部浸润麻醉后,在超声的帮助下,规划处最佳的进针位置及穿刺路径,穿刺点通常选择在右侧腋中线9~10肋间,避开彩超多普勒血流处,先将PTC针刺入胆囊内,而后将超滑导丝沿PTC针导入胆囊内,拔出PTC针,将超滑引流导管经超滑导丝导入胆囊内,注射器回抽其内胆汁,穿刺胆汁送细菌培养及药敏试验,固定引流管。
2 东京指南
东京指南(Tokyo Guidelines, TG)是世界上首个关于急性胆管炎和急性胆囊炎的指南,于2007年发表。然而,由于其建议与临床决策和治疗之间存在部分分歧。为了弥补这一分歧,基于2012年达成的共识,2013年发布了指南的更新版本(TG13)。2018年,在Steven教授和来自世界各地的许多其他专家的参与下创建了TG18。在TG07中,定义了急性胆囊炎的诊断标准和严重程度评估标准[13],详细介绍了PTGD的技术流程[14]。由于缺乏与保守治疗的结果比较依据,建议仅用于对保守治疗无效的中重度急性胆囊炎患者。随后TG13提出,虽然有其他的一些如内镜超声引导下的胆囊引流和经皮经肝胆囊抽吸术等替代方法,但这些替代方案并没有得到充分研究,PTGD仍然是公认的、最常见的对于老年和危重患者胆囊引流的标准方法[15]。虽有大量回顾性研究证实PTGD治疗AC是有效和可靠的,但目前仍缺少合适的前瞻性对照研究证据。最新的指南TG18中指出,由于更多临床研究证实在治疗手术高风险患者时,PTGD比急诊手术具有更小的创伤和更低的并发症发生率,因此对于这部分患者,经皮经肝胆囊穿刺引流应被视为治疗的第一选择[16]。见表 1。
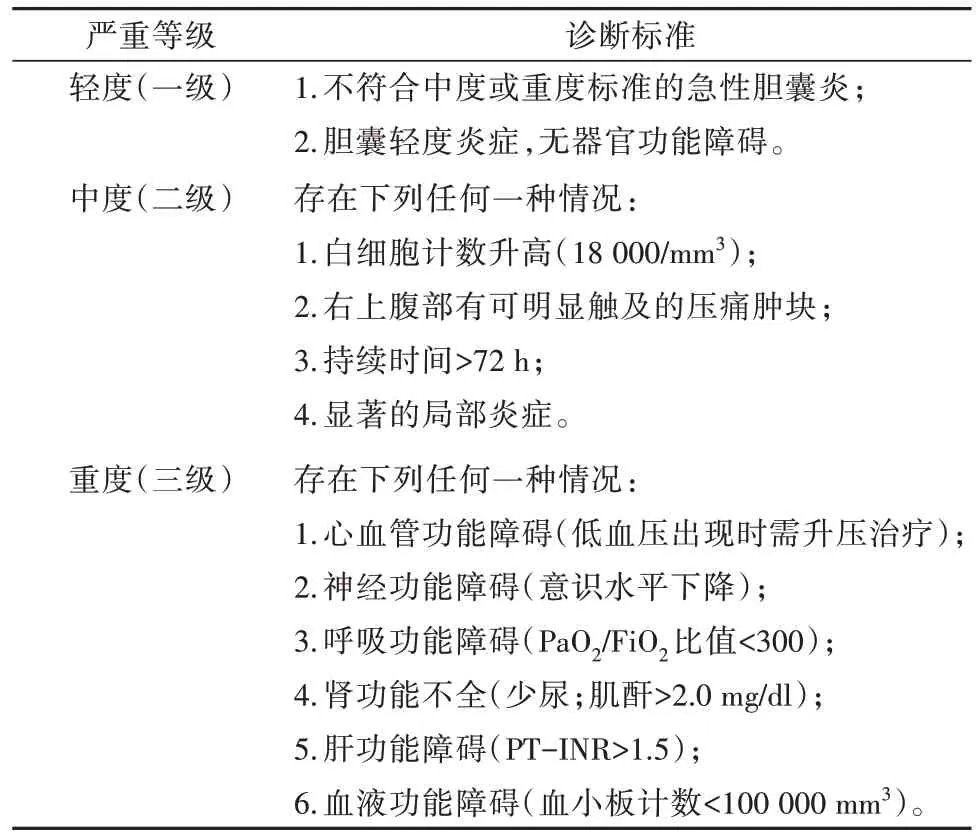
表1 急性胆囊炎的严重程度分级(TG18/TG13)
3 PTGD主要适应证及禁忌证
3.1 PTGD主要适应证
TG18指出PTGD主要适应证是手术高风险患者[12]。在确诊急性胆囊炎后,根据表1进行严重程度分级,对于轻中度急性胆囊炎患者,查尔森合并症指数CCI≥6和美国麻醉医师协会分级标准ASAPS≥3为手术高风险因素,手术应推迟。对于重度急性胆囊炎患者,CCI≥4和ASA-PS≥3为危险因素,代表患者不适合或不能行手术治疗,建议尽早行PTGD,而后行延迟胆囊切除术。在日本和中国台湾的一项大规模病例系列研究中,根据TG13严重程度分级,将高危患者定义为以下两类:CCI≥6或体质指数≤20的轻中度患者,急诊手术的死亡风险较高;合并黄疸(TBil≥2.0 mg/dl)、神经系统功能不全或呼吸系统功能不全的重度患者。对于这两类高危患者,不提倡早期或急诊手术,建议行PTGD[17-19]。一项多中心随机对照实验发现急性生理与慢性健康评分II(APACHE-II评分)<7分的患者应进行急诊手术,评分>14分的患者应先行胆囊穿刺,在7~14分的患者中,对于哪种治疗更好,意见不一,没有达成共识[20]。
国内最新的胆囊良性疾病外科治疗的专家共识(2021版)[21]指出:胆囊炎急性发作时,视实际病情采取保守治疗或急诊行胆囊切除术;对于无法耐受手术切除或因局部炎症严重不适宜急诊手术的患者,可先行胆囊引流术(如:PTGD、胆囊造瘘术等)这一临时有效的替代治疗手段,并推荐PTGD为首选术式,再择期行胆囊切除术。
本文认为,PTGD其他的适应证应视具体情况而言。如患者处于医疗条件较为落后、交通不便的地区,此时行PTGD应是这类患者的最佳选择;个别患者拒绝行手术治疗的前提下,为缓解症状,消除感染,也应积极地穿刺治疗。从目前的研究来看,PTGD的适应证不应该绝对化和僵化地应用,而应根据具体情况加以选择。
3.2 PTGD禁忌证
PTGD并无绝对禁忌证。其相对禁忌证可概括为以下方面:肝周腹水或大量腹腔积液、凝血功能异常合并严重出血倾向者、合并腹腔感染或腹膜炎、长期服用抗凝药物或抗血小板药物、胆囊穿孔、胆囊充满型结石、有沿穿刺路径播散风险的胆囊癌或肝癌等。
4 PTGD主要并发症
PTGD成功率高,并发症发生率较低,但其缺点在于引流时间长,易出现引流管堵塞、脱落、移位等常见并发症,故应在带管期间注意进行保护[22-23]。有研究发现穿刺术后胆道出血发生率为6%~15%,少量出血的情况下并不影响患者的预后[24]。其他的并发症则较为少见,如:气胸、腹腔脓肿、胆漏、置管相关性死亡、脓毒血症、严重的出血等。应严格规范穿刺置管过程,尽量避免术后并发症的发生。
5 PTGD疗效
自Radder RW[7]报道首例超声引导下PTGD以来,此项技术已越来越多的应用于高危老年急性胆囊炎患者的治疗,并且得到业界肯定。研究表明:行PTGD可改善临床结局、缩短住院时间、降低术后并发症发生率,并有助于患者安全的过渡到LC[25-26]。PTGD成功率为 95%~100%[27],PTGD 通过引流管引出感染胆汁,使胆囊腔内压力下降,从而减少毒素吸收,减轻中毒症状,结合抗炎对症等治疗,为择期手术提供所需的条件[28]。
总之PTGD不能根本上治愈ACC,但能迅速控制感染并缓解临床症状。PTGD后,通过对合并内科基础疾病的系统诊治,患者的一般状态可以有明显改善,从而具备实施择期胆囊切除的条件。其是一种安全、有效的治疗AC的方法,成功率高且并发症发生率低[9]。
6 PTGD术后拔管时机
目前关于PTGD引流管的拔除时机并未有明确的建议。引流管的拔除通常需要等待纤维窦道形成以后,以防止胆漏。成熟的窦道形成时间,经肝穿刺途径需要2周,而经腹腔途径需要至少3周[29]。结合患者的临床表现及对患者的管理经验,本文认为拔管时应至少具备以下3个条件并在彩超监视下进行:①胆囊炎症状明显缓解;②血常规及肝功能指标基本正常;③引流出的胆汁无异常。
7 PTGD术后LC手术时机
虽然国内外已经有很多研究这一问题的文献发表,但学术界对于PTGD术后LC的手术时机这一问题还没有统一的认识。不同国家、地区、不同医院、不同医疗团队对于手术时机的把握存在很大差异。
相关研究中,不同研究对于PTGD术后至LC的间隔时间有不同的结论,见表2。目前国内外学者对于这一问题的研究多数为小样本量的回顾性分析,在临床数据收集方面难免有缺失,具有一定的局限性,缺少大样本、前瞻性的研究或随访。东京大学Sakamoto等[30]利用国家数据库分析了9 256例PTGD术后行LC患者的临床资料后显示,在PTGD术后第7天左右,胆囊急性炎症的影响开始消退,在第26天左右,纤维素的形成造成的组织间的黏连开始明显形成。

表2 PTGD术后至LC的间隔时间
结合大量的文献报道的结果,可以得出,在临床实践中可能并没有所谓的“最佳时间间隔”,但可以有一个“相对时间间隔”。在这些研究中,我们比较认同Sakamoto等学者的观点,在PTGD后第7~26天行LC。本文认为,在序贯LC时应达到以下条件:①胆囊炎症明显消退;②合并的基础疾病得到了较好的治疗,可以耐受手术;③最好在粘连明显形成之前进行手术。若间隔时间过长,则粘连严重,手术时时反而更易造成损伤;另外,若引流管留置时间太久,易致引流管受压、弯曲而引起管腔堵塞、胆汁反流,逆行感染进而引起全身感染。应当在带管期间定期复查彩超或CT及其他检查,积极治疗原发病,综合分析确定手术时机。
TG18认为,由于缺乏高质量的证据,这一问题目前还没有达成共识,理想情况下应该由管理患者的医生充分考虑评估患者风险后,再来确定手术最佳时机[12]。因此PTGD后行LC的时机选择有待进一步研究。
8 小结
急诊LC手术是治疗急性胆囊炎的首选方法,但并不适用于所有患者。对于胆囊炎病程超过5~7 d且局部炎症粘连严重者,强行急诊手术明显增加副损伤发生概率,甚至出现胆管损伤、肠瘘等严重并发症;对于一般状态差,合并多种基础疾病,不能耐受全麻手术的ACC患者,PTGD作为一种安全、有效、易行的治疗手段之一,给处于进退两难境地的临床医生提供了一个新的选择。PTGD可迅速缓解病情,使患者度过危险期,为后期手术治疗赢得时机。对于部分AAC患者,PTGD甚至可以达到治愈的作用。
当前PTGD的应用日益广泛,但同时也应当注意到当前PTGD的使用存在适应证不明确,指征掌握不严格,甚至是滥用的情况,造成了不必要的医疗资源浪费,增加患者的花费和痛苦。PTGD术后择期行LC的手术时机存在争议,尚未达成共识,需要大样本、多中心、前瞻性研究进一步确定。
