甲状腺乳头状癌颈侧区淋巴结转移特征及相关危险因素分析
2023-01-14杜镇鸿邱红艳
杜镇鸿, 邱红艳
(1.西南医科大学附属成都三六三医院胃肠胸外科, 四川 成都 6100002.成都医学院第二附属医院·核工业四一六医院全科医学科, 四川 成都 610051)
近些年来甲状腺乳头状癌(papillary thyroid carcinoma,PTC)在男性及女性中的发病率均逐年攀升[1]。虽然PTC发病率高,但恶性程度不高,早期发现及时治疗后死亡率较低,患者5年生存率可达84%,预后较好。PTC的主要转移途径为淋巴结转移,据报道,大约有30%~80%的PTC患者均存在不同程度以及不同部位的淋巴结转移[2],其中以中央区和颈侧区最为常见,中央区淋巴结转移虽然对于患者的转移和复发有一定的影响,但对预后影响极小,而颈侧区转移则明显增加了病灶转移及复发的风险。中央区淋巴结转移通常以预防性清扫的方式进行,但这种方式不适用于颈侧区,颈侧区多推荐使用传统根治性清扫、改良根治性清扫、择区性清扫和超选择区清扫等方式,清扫术式的选择对于PTC患者来说十分重要,若清扫范围过小可能导致部分淋巴结遗留使得疗效降低,但若清扫范围过大则会引起术后相关并发症发生风险增加[3]。因此,探究PTC颈侧区淋巴结转移的临床特征分析其危险因素对于患者术前评估、临床治疗、清扫术式、清扫范围以及预后来说意义重大。
1 资料与方法
1.1一般资料:回顾性选取2019年2月至2022年2月期间我院甲状腺外科收治的可疑颈侧区淋巴结转移的114例PTC患者临床资料,其中男性51例,女性63例;年龄22~68岁,平均年龄(41.35±3.92)岁;原发病灶直径0.42~9.15cm,平均直径(4.67±0.89)cm。病例纳入标准:①术前颈部CT、彩超怀疑存在颈侧区淋巴结转移(CT可见恶性淋巴结增多,CT值≥100HU;超声图像可见颈侧区单个或多个大小不等的圆形、低回声结节,且结节内部存在不均匀回声,淋巴门结构消失,皮随质界限模糊),均行PTC根治术+颈侧区淋巴结清扫(Ⅱ区、Ⅲ区、Ⅳ区、Ⅴ区)(见图1);②所有患者均由术中冰冻病理及术后石蜡病理证实为PTC者(乳头结构,有砂粒体出现,呈浸润性生长,细胞形态多样,胞浆透明或嗜酸,细小核仁等);③均为初次行PTC清扫术者;④均为来我院首诊,且临床资料齐全者。排除标准:①有甲状腺癌家族史者;②合并其他头颈部恶性肿瘤疾病者;③有头颈部放疗、化疗史者;④远处转移者;⑤术前有甲状腺手术史者。

图1 颈侧区淋巴结分区示意图
1.2研究方法:对114例PTC患者的性别、年龄等人口学资料和临床资料进行收集和整理,所有患者均行术前甲状腺功能检查和常规术前准备,以获得甲状腺功能、淋巴结位置、转移情况等基本实验数据。①甲状腺功能检查:抽取所有患者晨起空腹外周静脉血置于抗凝管中,高速离心后分离出上层血清,采用电化学发光法对所有患者血清中促甲状腺激素(Thyroid stimulating hormone,TSH)水平进行检测;②术前准备:所有患者术前均行超声检查大致了解病灶性质、位置、大小、数量及是否存在转移等情况,必须时可搭配CT检查进一步明确转移淋巴结位置;③手术方式:所有患者均行甲状腺全切除术和淋巴结清扫术,首先行中央区淋巴结清扫术,再行至少一侧颈侧区淋巴结清扫术,选择性清扫Ⅱ区~Ⅴ区淋巴结,同时保留胸锁乳头肌、颈内静脉,保护甲状旁腺、喉返神经、喉上神经及副神经等重要组织;④围术期处理:所有患者均给予常规术前准备,保持心率、血压等各项生命体征指标平稳,术前要求禁食水10h,术后均给予左甲状腺素片等药物替代或补充丧失的甲状腺功能,直至患者甲状腺功能正常,对于淋巴结转移较多、被膜侵犯严重的高复发风险患者加用放射性碘剂治疗,所有患者均给予常规镇静、止痛和密切监护。记录并统计颈侧区淋巴结数量分布情况、转移分布情况和跳跃性转移(VI区未转移而颈侧区转移)累及颈侧区情况,分析PTC患者临床特征及颈侧区淋巴结转移与临床特征之间的关系。术后1个月对患者甲状腺功能进行复查,并再次行侧颈区彩超检查,依据复查结果制定下次复查时间和具体治疗方案,若彩超结果提示有PTC侧颈部淋巴结转移残留或复发,必要时再次进行手术,所有患者均以电话、到院复查的方式持续随访6个月。
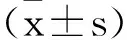
2 结 果
2.1颈侧区淋巴结数量分布:术后病理结果显示,114例可疑颈侧区淋巴结转移患者中最终确诊为颈侧区淋巴结转移者95例,其中11例为跳跃性转移。95例颈侧区淋巴结阳性患者中共检查1983淋巴结,Ⅲ区淋巴结转移分布最多,占73.68%,其次是Ⅳ区,占64.21%,再次为Ⅱ区,占54.74%,Ⅴ区淋巴结转移分布最少,仅为12.63%,见表1。
2.2颈侧区淋巴结转移分布:95例PTC患者单区累及32例,占33.68%,双区累及41例,占43.16%,三区累及13例,占13.69%,四区累及9例,占9.47%,见表2。

表2 颈侧区淋巴结转移分布n(%)
2.3跳跃性转移累及颈侧区情况:PTC病灶位于上极时,单区受累3例,双区受累1例,三区受累0例;PTC病灶位于中极时,单区受累2例,双区受累2例,三区受累3例,见表3。

表3 跳跃性转移累及颈侧区情况n(%)
2.4颈侧区淋巴结转移单因素分析:将性别、年龄、病灶类型、单双侧、是否侵及被膜、肿瘤直径、TSH、是否有桥本甲状腺炎和中央区淋巴结情况等因素纳入单因素分析,结果显示,患者的性别、年龄、TSH、桥本甲状腺炎与颈侧区淋巴结转移无关(P>0.05),而PTC颈侧区淋巴结在多发病灶、双侧、侵及被膜、肿瘤直径越大和中央区淋巴结阳性的患者中转移率更高(P<0.05),见表4。

表4 颈侧区淋巴结转移单因素分析
2.5颈侧区淋巴结转移多因素Logistic回归分析:中央区淋巴结转移阳性是颈侧区淋巴结转移的独立危险因素(P<0.05),见表5。

表5 颈侧区淋巴结转移多因素分析
3 讨 论
90%以上的分化型甲状腺癌均为PTC,出现颈侧区淋巴结转移对于患者治疗方案和预后均有影响[4]。研究表明,PTC患者淋巴结转移率达到30%~80%,虽然PTC淋巴结转移率较高,但多数文献均报道称低风险PTC颈部转移对患者生存率影响有限[5],主要原因在于临床对于PTC生物学特性的了解以及早期诊断效能的提升,因此,仍需重视PTC诊断和治疗的彻底性,了解其淋巴结转移的危险因素,进一步改善预后。
本次研究结果显示,114例患者中有95例出现颈侧区淋巴结转移,11例患者出现跳跃性转移,跳跃性转移率较低。95例颈侧区淋巴结阳性患者中共检查1983个淋巴结,转移分区由高到底依次为Ⅲ区、Ⅳ区、Ⅱ区和Ⅴ区,以双区及以上的多区受累为主,这也与既往报道结果相似[6]。颈侧区淋巴结转移阳性率较高的原因考虑为多数患者均为在怀疑有颈侧区淋巴结转移的前提下才会行淋巴结颈侧区清扫,从分区角度来看,大部分的颈侧区淋巴结转移均发生于Ⅱ区、Ⅲ区、Ⅳ区和Ⅴ区[7],本次研究中的PCT患者淋巴结转移分区也多发生于Ⅱ~Ⅴ区,且单区受累较少,多数均为多区受累,进一步说明颈侧区淋巴结转移的复杂性。此外,本文中仅较少患者中央区无转移,但侧颈区却出现了淋巴结转移的情况,其异常转移机制在于甲状腺的淋巴引流作用,与常规转移路径不同,这种跳跃性转移的发生率虽然较低,但仍可解释某些患者行甲状腺切除和中央区淋巴结清扫术后一段时间仍出现局部病灶和复发这一情况[8]。
对可能影响颈侧区淋巴结转移的危险因素进行评估,单因素分析结果显示,颈侧区淋巴结转移与患者的性别、年龄、TSH、桥本甲状腺炎与无关(P>0.05),而与病灶、双侧、侵及被膜、肿瘤直径以及中央区淋巴结有关(P<0.05)。多因素Logistic回归分析结果也指出,中央区淋巴结转移阳性是颈侧区淋巴结转移的独立危险因素(P<0.05),表明中央区淋巴结转移阳性对于颈侧区淋巴结转移具有较好的预测价值,这也与解琪等[9]的研究结论较为一致。同时存在多个癌灶、双侧、侵及被膜和中央区淋巴结转移阳性的PCT患者病情严重程度更重,恶性程度更高,更易形成癌性结节,加剧肿瘤周围淋巴结转移的风险。目前公认的,中央区是PTC的首站淋巴结,排除跳跃性淋巴结转移的条件下,多数颈侧区淋巴结转移均继发于中央区,高中央区淋巴结转移阳性率的患者后期演变为颈侧区淋巴结转移的风险越高[10]。
综上所述,颈侧区淋巴结转移分区由高到底依次为Ⅲ区、Ⅳ区、Ⅱ区和Ⅴ区,以多区受累为主,跳跃性转移率较低,PTC患者颈侧区淋巴结转移的危险因素为中央区淋巴结转移阳性,本研究揭示并分析了PTC颈侧区淋巴结转移的临床特征和高危发病因素,为PTC患者预后的改善提供了更多理论支持,但也存在一定的不足之处,比如样本量较少可能会使结果存在一定的偏差,后续会进一步扩大研究。
