甲状腺髓样癌颈侧区淋巴结转移的危险因素分析
2022-04-05张传灼任明孟达理王平王勇
张传灼 任明 孟达理 王平 王勇
甲状腺髓样癌(medullary thyroid carcinoma,MTC)是起源于甲状腺滤泡旁细胞(C细胞)的一种恶性肿瘤,发病率占甲状腺癌的2%~3%[1],死亡率占甲状腺癌8%~13%[2]。MTC恶性度高于分化型甲状腺癌,更容易发生颈部淋巴结转移及术后复发。手术治疗是唯一能够治愈MTC的方法,但手术范围目前仍缺乏统一意见,尤其对于是否需要做预防性颈侧区淋巴结清扫尚无定论。血清降钙素(calcitonin,Ctn)被认为是诊断MTC特异性和敏感性指标。本文旨在回顾分析MTC临床病理资料,以期探讨MTC颈侧区淋巴结转移的危险因素,以及血清Ctn筛查颈侧区淋巴结转移的价值,为MTC手术颈侧区淋巴结是否需要清扫提供参考依据。
对象和方法
一、对象
收集2016年1月至2020年12月浙江大学医学附属第二医院甲状腺外科和南京中医药大学附属医院普外科收治的、术后病理诊断为MTC的47例病人临床病理资料,其中浙江大学医学附属第二医院38例,南京中医药大学附属医院9例。男性21例,女性26例,男女比例1∶1.24。散发型44例,遗传型3例。年龄18~72岁,中位年龄52岁。中央区淋巴结转移25例,颈侧区转移18例,颈侧区未转移29例。中央区转移病人出现颈侧区转移率56.00%,中央区未转移组出现颈侧区转移率18.18%,多发病灶占29.79%(14/47)。纳入标准:临床病理资料齐全;首次行甲状腺手术、且术后病理诊断为MTC;手术方式为甲状腺全切+中央区淋巴结清扫+单侧/双侧颈侧区淋巴结清扫。
二、方法
根据术后病理颈侧区淋巴结有无转移分为两组,研究两组间在年龄、性别、Ctn、癌胚抗原(CEA)、肿瘤大小、肿瘤的位置、包膜有无侵犯、彩超特征(低回声、钙化、边界不清)、肿瘤多灶、中央区淋巴结转移特征上有无显著差异。挑选具有显著差异的特征做二元Logistic回归分析,研究颈侧区淋巴结转移的独立危险因素,运用ROC曲线探讨Ctn预测颈侧区淋巴结转移的敏感性和特异性。
三、统计学处理

结果
1.MTC颈侧区淋巴结转移的临床病理特征分析:单因素分析显示,两组间在血清Ctn、CEA、肿瘤大小、肿瘤是否多发、中央区淋巴结转移特征方面,差异有统计学意义(P<0.05),见表1;多因素回归分析显示,血清Ctn升高和中央区淋巴结转移是MTC颈侧区转移的独立危险因素(P<0.05),见表2。

表1 两组间临床病理特征的单因素分析
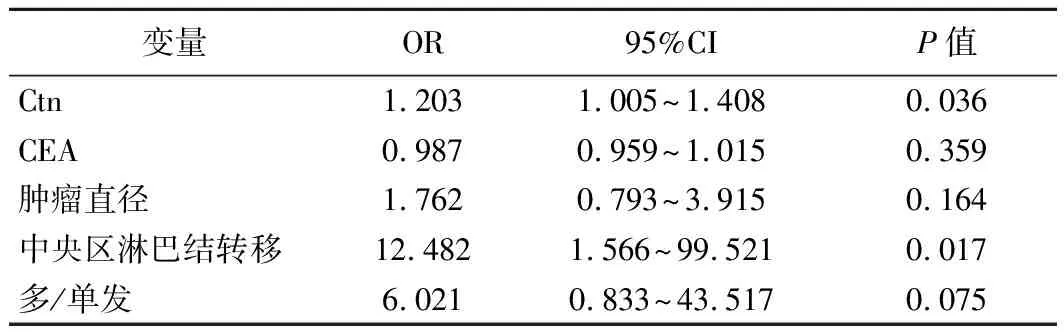
表2 二元Logistic回归分析MTC颈侧区淋巴结转移的独立危险因素
2.血清Ctn诊断MTC颈侧区淋巴结转移的ROC曲线分析:ROC曲线分析显示,Youden指数为0.565时,曲线下面积(AUC)最大为0.808,说明血清Ctn对诊断MTC颈侧区淋巴结转移准确性较高,血清Ctn>300.9 ng/L时,敏感性94.4%,特异性62.1%,见图1。

图1 血清Ctn诊断MTC颈侧区淋巴结转移的ROC曲线
讨论
MTC可分为遗传型和散发型两大类,遗传性MTC(hereditary medullary thyroid cancer,HMTC)约占20%~30%,国内外手术方式趋于统一,需要采取全甲状腺切除术。散发性MTC(sporadic medullary thyroid cancer,SMTC)占发病总数的75%~80%,多与体细胞RET基因突变有关。因SMTC较高的多灶率和复发率,主流意见仍采取甲状腺全切除术,少数学者认为散发型单侧微小癌灶可采取单侧腺叶+峡部切除术[3],此手术方式尚需进一步观察其复发率及对生存影响以确定安全性及有效性。2015年美国甲状腺协会(ATA)指南建议,MTC手术方式为甲状腺全切除术+双侧中央区淋巴结清扫,对于颈侧区淋巴结是否清扫则依据术前影像学检查及Ctn检查结果决定(推荐B级)[1]。中国缺乏MTC相关指南,目前大家多参考国外指南,甲状腺全切+中央区淋巴结清扫已被国内绝大多数专家认可,对于术前影像学无转移证据的颈侧区淋巴结是否需要清扫是目前MTC手术争议最大的地方[4]。本研究旨在找寻MTC颈侧区淋巴结转移的危险因素,便于临床术前筛查颈侧区淋巴结转移高风险的病人,以避免不合理的手术方式。研究已经表明,Ctn>100 ng/L可诊断MTC,另外Ctn数值高低与MTC肿瘤负荷及分化程度相关[5-7]。也有研究指出,当血清Ctn分别超过20 ng/L、50 ng/L、200 ng/L、500 ng/L时,可能存在同侧中央区及颈侧区、对侧中央区、对侧颈侧区、对侧颈侧区和上纵隔淋巴结转移的概率分别为11%、17%、45%、59%[1、8]。本研究单因素分析发现,颈侧区淋巴结转移组和未转移组Ctn值存在显著差异(P=0.000),Logistic回归分析发现,Ctn升高是MTC颈侧区淋巴结转移的独立危险因素(OR=1.203,95%CI=1.005~1.408,P=0.036)。ROC曲线Ctn预测MTC颈侧区转移的敏感性和特异性,其AUC等于0.808,当Ctn>300.9 ng/L时,敏感性是94.4%,特异性是62.1%。可见Ctn>300.9 ng/L是一个敏感的MTC颈侧区淋巴结转移的筛查指标。既往也有类似报道,鄢丹桂等[9]研究Ctn预测MTC颈侧区转移的敏感性和特异性,其ROC曲线下面积为0.771,截点值为300 ng/L。李树岭等[10]研究发现,术前Ctn值大于319 ng/L是MTC颈侧区淋巴结转移的危险因素,本研究和既往国内的研究结果相近。ATA指南对于甲状腺结节是否做Ctn筛查未给出明确意见,相比较细针穿刺细胞学检查,Ctn具有无创、廉价、方便等优势,且Ctn诊断MTC较穿刺更加敏感[11],所以我们建议在有条件开展Ctn检查的单位,对于所有初诊的甲状腺结节实施Ctn筛查。CEA作为临床最常用的一种肿瘤标志物,常用于检测胃肠道肿瘤,MTC同样可以分泌CEA,且与肿瘤负荷存在相关性。本研究单因素分析发现,两组之间CEA存在显著差异(P=0.003),但Logistic回归分析显示,其不是颈侧区转移的独立危险因素。有研究CEA 水平>30 ng/ml表明区域淋巴结扩散,>100 ng/ml时存在远处转移。少数病人CEA水平不断升高,但血清Ctn水平保持不变或降低,可能是MTC分化差的一种表现[1]。
本研究单因素分析发现,颈侧区淋巴结转移组和未转移组中央区淋巴结转移率存在显著差异(P=0.015),Logistic回归分析发现,中央区淋巴结转移是MTC颈侧区淋巴结转移的独立危险因素(OR=12.482,95%CI=1.566~99.521,P=0.017)。这表明中央区转移的病人颈侧区转移概率明显增加(56.00% VS 18.18%),启示我们如果术前影像学发现中央区淋巴结转移(cN1)、或者术中有条件行中央区淋巴结快速冰冻病理明确转移,此时做预防性颈侧区淋巴结清扫应该持更加积极的态度。有报道中央区淋巴结转移的病人若行颈侧区清扫,35%的病人会出现颈侧区淋巴结转移[12],而本研究显示,中央区转移者颈侧区转移率高达56.00%。 Schneider等[13]建议,如果体检或超声发现中央区淋巴结受累应行同侧颈侧区清扫。以上研究结果与ATA指南推荐相符合,ATA指南推荐,对于颈部中央区受累的MTC病人应该行中央区清扫+受累的颈侧区(Ⅱ~V区)清扫,影像学提示同侧颈侧区转移而对侧颈侧区阴性时,如果Ctn>200 ng/L,建议行对侧颈侧区淋巴结清扫(推荐C级)[14]。
在其他观察特征中,既往有报道男性、年龄>45岁是影响MTC预后的危险因素[15-16],而本次研究年龄(P=0.793)、性别(P=0.366)在颈侧区淋巴结转移方面未观察到显著差异。由于C细胞多在甲状腺中上部,所以MTC多位于甲状腺中上部,我们之前研究发现,甲状腺乳头状癌在上极时候更容易发生跳跃性转移至颈侧区[17],但本次研究并未发现MTC位置对颈侧区转移产生影响。MTC更容易出现多灶和双侧病灶,本次统计多病灶占29.79%,且多灶者更容易出现颈侧区淋巴结转移(P=0.004)。文献报道MTC侵袭性较强,且对颈侧区转移具有影响[18],但本次研究只发现3例出现包膜侵犯,且两组间比较无显著差异(P=0.549),分析此偏差可能由于样本量较小的缘故。MTC彩超表现多为低回声、部分存在粗大钙化、边界多清晰、呈椭圆形[19],彩超表现和乳头状癌不同,缺乏典型彩超特征。本次研究分析彩超下特征包括低回声(P=0.739)、钙化(P=0.753)、边界不清(P=0.521)因素在两组之间不存在显著差异,可见术前通过彩超诊断MTC及MTC颈侧区转移具有极大的挑战性。
总之,对于术前影像学检查颈侧区淋巴结阴性的MTC,是否需要预防性颈侧区淋巴结清扫各家意见不一,结合本研究,如术前、术中明确存在中央区淋巴结转移,和(或)Ctn>300.9 ng/L时, 我们认为应该积极行颈侧区淋巴结清扫。
