以孤立性眩晕为临床表现的后循环脑梗死误诊原因探析
2023-01-03周佳君魏孟丽白春锋
周佳君,魏孟丽,白春锋,罗 涟
孤立性眩晕以急性眩晕为主要表现,可伴有恶心、呕吐和出汗等自主神经症状及步态不稳和眼球震颤等体征,但无局灶性神经功能缺损症状,如肢体麻木、无力、口齿不清和复视等[1],在临床门急诊中十分常见。既往研究认为孤立性眩晕的病因常为良性周围性眩晕,多数为前庭周围性病变,如良性阵发性位置性眩晕(BPPV)、前庭神经炎和Meniere综合征等,但现有研究发现有25%的孤立性眩晕是由后循环脑梗死所致[1-2]。以孤立性眩晕为临床表现的后循环脑梗死患者,由于缺乏神经系统阳性体征,早期易误诊[3]。本文对2018年6月—2021年6月我院收治的曾误诊的以孤立性眩晕为临床表现的后循环脑梗死5例的临床资料进行回顾性分析,探讨其临床特点及误诊原因,总结防范误诊措施,以降低误诊率,现报告如下
1 临床资料
1.1一般资料 本组5例,男3例,女2例;年龄51~70岁;病程1~72 h。有高血压病病史和高脂血症病史各3例,糖尿病病史2例。有吸烟史和饮酒史各2例。
1.2临床表现 本组均急性起病,皆以眩晕为主诉,无偏侧肢体无力、感觉异常、口齿不清及面瘫等症状和体征。3例伴恶心、呕吐,1例伴心悸,1例伴耳鸣。3例为阵发性眩晕,且体位改变症状可诱发或加重;2例为持续性眩晕。1例有眩晕发作史,余4例均为首次眩晕发作。5例入院时血常规、血生化、凝血功能、甲状腺功能、肿瘤标志物及头颅CT检查均未发现明显异常。
1.3误诊情况 本组发病后4例在当地医疗机构就诊,1例在我院急诊就诊。误诊为BPPV 和前庭神经炎各2例,Meniere综合征1例。误诊时间1~72 h。
1.4诊治经过 本组发病初期按误诊疾病给予相应治疗无效,入我院后回顾性分析相关病史,给予神经系统查体,并予床旁头脉冲试验-凝视变向眼震-眼扭转偏斜试验(HINTS)及头颅影像学检查。HINTS检查结果显示,凝视变向眼震阳性3例,头脉冲试验和眼扭转偏斜试验阳性各1例。头颅MRI平扫显示4例一侧小脑梗死(蚓部小结、小脑扁桃体及小脑下半球),见图1;1例提示脑干梗死(脑桥旁正中),见图2。头颅MRI弥散加权成像(DWI)序列5例均提示阳性。头颅数字减影血管造影(DSA)检查显示右侧椎动脉发育纤细1例。头颅磁共振血管成像(MRA)提示左侧椎动脉狭窄1例,进一步行头颅DSA提示左侧椎动脉V4端重度狭窄;基底动脉狭窄1例。5例均根据《中国急性缺血性脑卒中诊治指南2014》[4]中相关诊断标准确诊为后循环脑梗死(4例小脑梗死,1例脑干梗死),予以抗血小板及他汀类药物进行卒中二级预防治疗,并给予补液和改善循环治疗,病情好转后出院。随访3个月,5例眩晕症状均消退,其中1例仍有头昏及走路不稳表现。

图1 曾误诊的小脑梗死4例头颅MRI检查结果
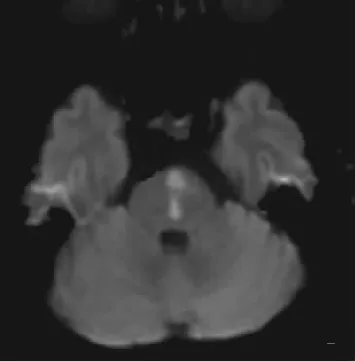
图2 曾误诊为前庭神经炎的脑干梗死患者头颅MRI检查结果(女,59岁)
2 讨论
2.1疾病概述 后循环主要由椎基底动脉和大脑后动脉组成,血液主要供给脑干、小脑、丘脑、海马、枕叶、部分颞叶及脊髓。后循环缺血常见临床症状包括头晕、眩晕、构音或吞咽障碍、共济失调、跌倒发作、偏盲或复视;其他症状包括意识障碍、耳鸣、听力损失、口周麻木、语言障碍和肢体麻木、无力等[5]。后循环急性缺血性脑梗死占全部缺血性脑梗死的10%~20%[6],其中眩晕是后循环脑梗死最常见临床症状。既往认为孤立性眩晕多为良性周围性眩晕,往往不认为是脑梗死症状;而近年有研究显示,25.8%的后循环脑梗死患者可表现为孤立性眩晕[7]。由于孤立性眩晕患者常规神经系统查体可无阳性体征,临床上容易漏诊或误诊为周围性眩晕。本组5例早期均误诊为周围性眩晕,其中2例眩晕发作和加重与体位改变有明显关系,从而误诊为BPPV;2例持续性眩晕2~3 d,误诊为前庭神经炎;1例眩晕伴耳鸣,有眩晕发作史,误诊为Meniere综合征。
2.2临床特点 由于脑干神经核团、传导束高度集中及血管分布与神经结构不是一一对应的特点,临床上后循环脑梗死患者多表现为某一缺血区域多个症状和体征,很少仅表现为单独的神经系统缺损症状。因此,后循环脑梗死经常表现为临床综合征,如延髓背外侧综合征、延髓内侧综合征和中脑腹侧综合征等。然而,在少数情况下若仅累及前庭神经核及相关信号传递神经结构可引起孤立性眩晕[8]。临床上引起孤立性眩晕的常见累及区域包括:①小脑:小脑梗死是中枢性眩晕最常见的原因。有研究显示,11%~20%的小脑梗死患者表现为孤立性眩晕,其中小脑后下动脉内侧支供血区是最常见的部位,可累及蚓部小结、小脑扁桃体和小脑绒球[9]。值得注意的是,小脑蚓部小结的梗死可表现为类似BPPV的眼震表现,临床上易误诊[10]。本组2例小脑蚓部小结梗死早期被误诊为BPPV,其中1例头脉冲试验阳性。其次,临床上较常见的小脑梗死部位是小脑下前动脉供血区,多累及脑桥下1/3和延髓上缘外侧区域,其中小脑下前动脉发出内听动脉供应前庭外周系统,可引起眩晕,还可伴有耳鸣和听力改变的耳蜗症状[11],容易被误诊为Meniere综合征。②脑干:脑干背侧含有前庭神经核和与之传递信号的通路结构,故损伤前庭神经核或前庭蜗神经根入脑桥处(脑桥延髓交界处)可导致孤立性眩晕[8]。临床上脑干常见梗死部位为小脑下脚、延髓背外侧及延髓尾端。本组4例MRI检查均显示小脑后下动脉内供血区梗死,1例MRI检查显示脑干脑桥梗死。目前,有研究认为大动脉粥样硬化和心源性梗死是以孤立性眩晕为临床表现的后循环脑梗死最常见的发病机制,其中大动脉粥样硬化为最主要机制[12]。本组2例存在椎基底动脉狭窄的责任病变。
2.3临床诊断 以孤立性眩晕为临床表现的后循环脑梗死患者早期常于急诊科就诊,若得不到及时准确诊断,可错过静脉溶栓和血管内介入治疗时机,延迟卒中二级预防,增加不良预后发生率及病死率,故早期诊断对改善后循环脑梗死患者预后极为重要。
HINTS三步检查法被多个临床研究证实是筛查以孤立性眩晕为临床表现的后循环脑梗死的有效方法[13]。有研究显示,HINTS对脑梗死诊断的敏感度和特异度分别可以达到98%和85%[14],故能够快速且准确地诊断和鉴别诊断后循环脑梗死,并且对后循环脑梗死的诊断敏感度比早期MRI检查(发病48 h内MRI对该病的诊断敏感度为88%)更高[15]。HINTS检查包括头脉冲试验、凝视变向眼震和眼扭转偏斜试验。头脉冲试验阴性、凝视变向眼震阳性及眼扭转偏斜试验阳性提示中枢性病变。本组4例头脉冲试验阴性,3例凝视变向眼震阳性,1例眼扭转偏斜试验阳性。提示HINTS 检查可以帮助筛查可疑后循环脑梗死患者。
临床表现为孤立性眩晕的后循环脑梗死患者早期CT检查阳性率低,诊断价值有限。本组发病1~2 d均进行了头颅CT平扫,皆未见阳性改变。而MRI DWI序列被认为是诊断缺血性脑梗死的金标准,其诊断眩晕表现脑梗死的敏感度可达83%,特异度可达96%[16]。本组头颅MRI DWI序列均提示阳性。尽管如此,MRI检查对后颅窝病变的检出率仍不如前循环病变,特别是在发病24 h内,后循环脑梗死MRI DWI序列存在20%的假阴性[7,17]。常规MRI很少能发现孤立性小梗死灶,故在早期MRI阴性的情况下,不可直接排除后循环脑梗死,需结合患者病史、脑梗死危险因素及HINTS 检查结果综合判断。既往国内外研究显示,影像学异常的孤立性眩晕脑梗死患者至少有3个脑梗死危险因素[18-19]。也有研究将首次ABCD2评分用于眩晕患者病因学鉴别,发现ABCD2评分≥6分时约有27%为血管性眩晕,其中以ABCD2评分4为界,诊断血管性孤立性眩晕的敏感度为61.1%,特异度为62.3%[20]。近年也有研究使用评分模型预测中枢性孤立性眩晕,但评分核心依然以脑梗死危险因素作为基石,结果提示详细询问病史,识别脑梗死危险因素,对防止中枢性孤立性眩晕的误诊有重要作用[21]。
2.4误诊原因分析 分析本组误诊原因主要是患者临床表现不属于典型脑梗死神经缺损症状,按照美国FAST卒中判断法和我国中风120三步识别法,此类孤立性眩晕症状均不能归于急性缺血性脑梗死范畴,加之部分基层接诊医师多根据临床症状诊断疾病及判断病情,易造成误诊。本文2例急诊首诊于社区医院,均以眩晕症状代替病因诊断,且对眩晕症状未进行病因学鉴别诊断,只予对症治疗,经治疗无效时建议转院,延误诊断和治疗。本组1例在我院急诊就诊,接诊医生只进行了常规神经系统查体和头颅CT平扫,而未行床旁HINTS检查,导致未能及时识别可疑梗死进一步完善头颅MRI检查,造成误诊。此外,本组1例在外院神经内科专科就诊,眩晕具有体位诱发特点且神经系统查体存在水平眼震,接诊医师未进行系统HINTS检查,仅根据症状特点诊断BPPV,并给予了手法复位,患者离院居家休息2 d后症状加重,来我院神经内科门诊行头颅MRI检查方明确诊断。由此可见,不管是社区医院基层医师、综合医院急诊医师还是神经内科专科医师对中枢性眩晕认识及警惕性均不够,从而易导致延误诊治。
2.5防范误诊措施 通过对本组误诊病例进行分析,笔者认为为了减少或避免此类患者误诊误治,有以下几个方面可以改进:①发散诊断思维:眩晕属于症状学名称,基层医师应加强对眩晕的病因学鉴别诊断,诊断思维不可仅局限于症状学。同时,基层医师对脑梗死的症状学认识亦不应局限于肢体或面部的神经缺损症状。临床接诊孤立性眩晕患者时,即使眩晕症状有随体位改变的特点,也应详细病史询问,对于年龄较大有脑梗死危险因素的患者,特别是具有3个以上脑梗死危险因素的患者,应警惕中枢性眩晕,若本医疗机构无影像学检查条件,应及时转上级医疗机构明确诊治。②及时行床旁HINTS 检查:由于眩晕患者多急诊就诊,急诊内科接诊医师除了需常规行神经系统查体外,还应及时行床旁HINTS 检查,对于可疑脑梗死患者,应及时请专科医师会诊,并进一步行头颅MRI检查等明确诊断。③重视头颅MRI复查:临床遇及可疑脑梗死的眩晕患者时,可行灌注成像或头颅MRI检查。脑梗死超早期MRI检查存在一定假阴性率,对于有多个脑梗死危险因素或者HINTS 检查提示可疑中枢性眩晕患者,及时复查MRI可减少或避免误漏诊,有条件的医疗机构也可行MRI或CT灌注成像进行诊断。
