上尿路尿路上皮癌腹腔镜下基于模板的淋巴结清扫术的价值初探(附52例报道)
2022-11-23白航单祖卷余闫宏杨茂林杨峻峰冷金俊肖宇王锦锐
白航 单祖卷 余闫宏 杨茂林 杨峻峰 冷金俊 肖宇 王锦锐
上尿路尿路上皮癌(upper tract urothelial carcinoma, UTUC)发病隐匿,患者确诊时多已有肌层浸润和淋巴转移,预后不佳。相比欧美国家,国内患者发病率、肌层浸润和淋巴转移比例更高,预后更差[1]。根治性肾输尿管切除术(radical nephroureterectomy, RNU)+膀胱袖状切除术是UTUC治疗的金标准[2],近年来,尽管同期行淋巴结清扫(lymph node dissection, LND)被认为在肌层浸润性患者中可能获益,但其指征和清扫范围仍有分歧[3],LND增加了手术难度和并发症发生率,也导致部分医生主观上不愿意施行LND。SEER数据库2004—2015年的数据显示,7 278例UTUC患者中仅1 961例(26.9%)行LND(含56.5%的患者仅清扫3枚及以下淋巴结),且无同一淋巴结清扫模板(lymphatic dissection template, LDT)[4]。我们通过收集2016年9月至2021年9月期间,我科收治的随访资料完整的52例RNU+膀胱袖状切除术且同期行和未行腹腔镜下LND的UTUC患者的临床资料,经术后随访和生存对比分析,试图初步证实同期行基于LDT的腹腔镜下LND的价值。
对象与方法
一、一般资料
收集我科2016年9月至2021年9月收治的随访资料完整的52例行RNU+膀胱袖状切除术的UTUC患者资料,采用回顾性病例分析将UTUC患者分为两组。LND组(18例):行腹腔镜下RNU+膀胱袖状切除术+基于“Kondo模板”[4]的LND;未行淋巴结清扫(no lymph node dissection, NLND)组(34例):行腹腔镜下RNU+膀胱袖状切除术。LND组中有1例中转开腹(同一术者),NLND组均未中转开腹(其他术者)。伴膀胱肿瘤患者均同期或先期行经尿道膀胱肿瘤电切术。LND组和NLND组患者的临床资料见表1。
纳入标准:①患者在术前完善B超、CTU或MRU、尿脱落细胞学、膀胱镜检等检查,入组患者的肿瘤均为单侧发病;②行RNU+膀胱袖状切除术;③术后病理检查证实为尿路上皮癌;④患者一般情况、实验室检查及临床病理资料均完整。纳入患者需同时满足以上所有条件。
随访方法主要为电话随访和门诊随访。随访时间以患者死亡为终点或时间截止到2021年12月。随访主要内容:患者生存状态及死因,膀胱镜检查、胸腹盆CT及CTU检查情况。必要时行核素扫描、MRI或PET-CT检查。
二、统计学方法
采用SPSS 23.0统计软件处理数据。采用Kaplan-Meier法绘制生存曲线,使用log-rank检验比较不同组间的生存差异。使用Pearson χ2检验和t检验分析计数和计量资料。使用Cox风险比例回归模型分析影响患者生存时间的预后因素。P<0.05为差异有统计学意义。
结 果
本组UTUC患者52例,随访时间3~63个月,平均随访时间33个月。死亡18例(34.6%),其中死于肿瘤15例(含肿瘤转移15例,膀胱肿瘤复发10例)(28.8%),其他原因3例(5.8%);余34例存活(含膀胱肿瘤复发4例)(65.4%),术后生存时间平均23.9个月。LND组与NLND组患者的临床及随访资料如表1所示,使用Pearson χ2检验和t检验分析发现,两组在术中出血量、病理分期、肿瘤死亡例数、肿瘤转移例数方面差异有统计学意义;在性别、年龄、肿瘤位置(肾盂/输尿管)、肿瘤侧别(左/右)、危险分级、ECOG评分、手术时间、手术路径、术后住院时间方面差异无统计学意义。

表1 两组患者的临床及随访资料
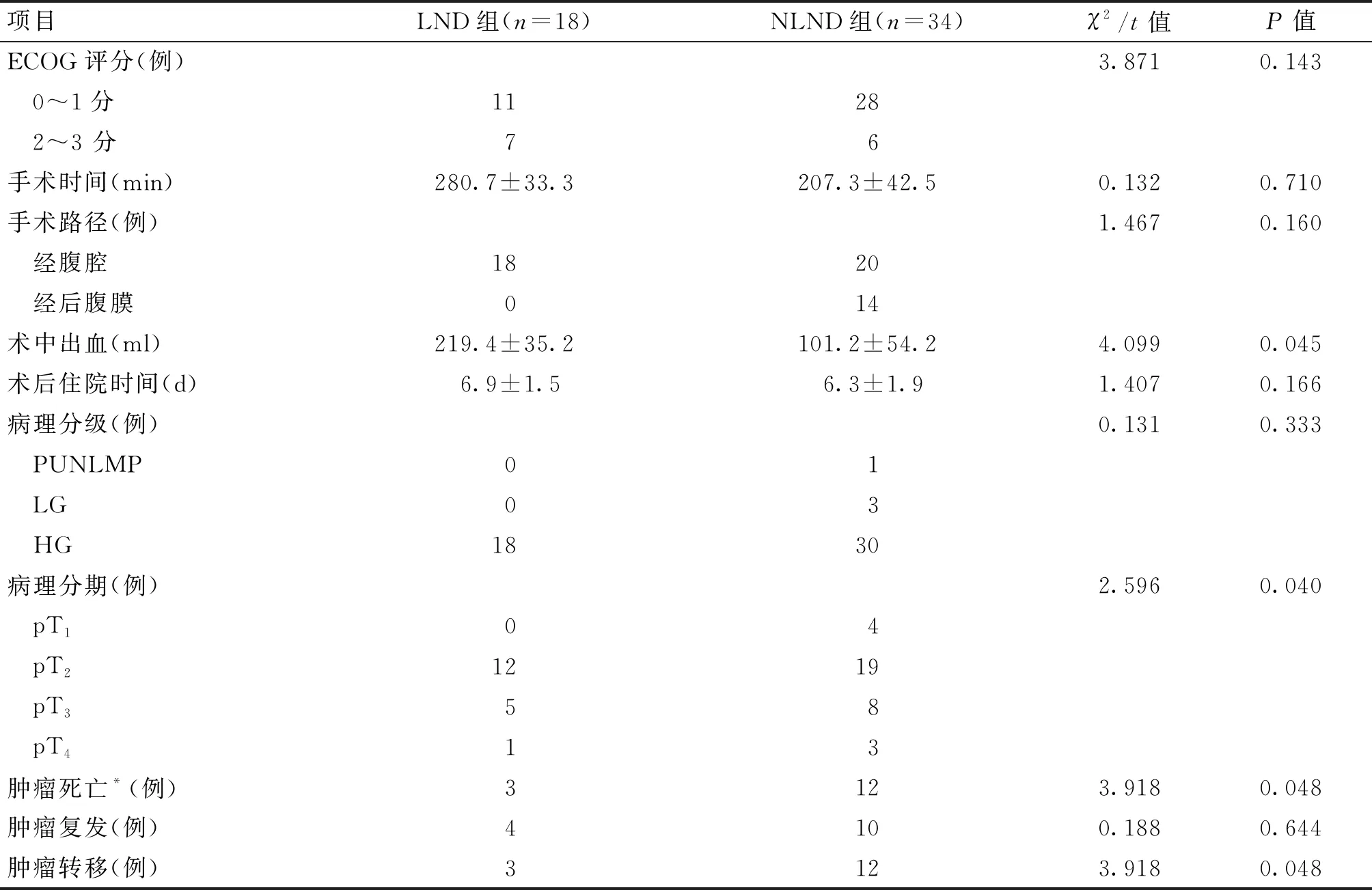
续表1 两组患者的临床及随访资料
将危险分级、肿瘤位置、病理分期、病理分级等协变量纳入单因素Cox回归模型分析,结果发现,病理分期pT1(P=0.021)、LND(P=0.033)是影响患者预后生存的保护因素,见表2。在调整了年龄、性别等混杂因素后,将肿瘤位置、病理分期和LND与否等协变量纳入多因素Cox回归模型分析,结果发现,病理分期pT1(HR=0.314,95%CI=0.101~0.952,P=0.031)、LND(HR=0.650,95%CI=0.072~0.921,P=0.037)是影响患者预后生存的独立保护因素,见表2。
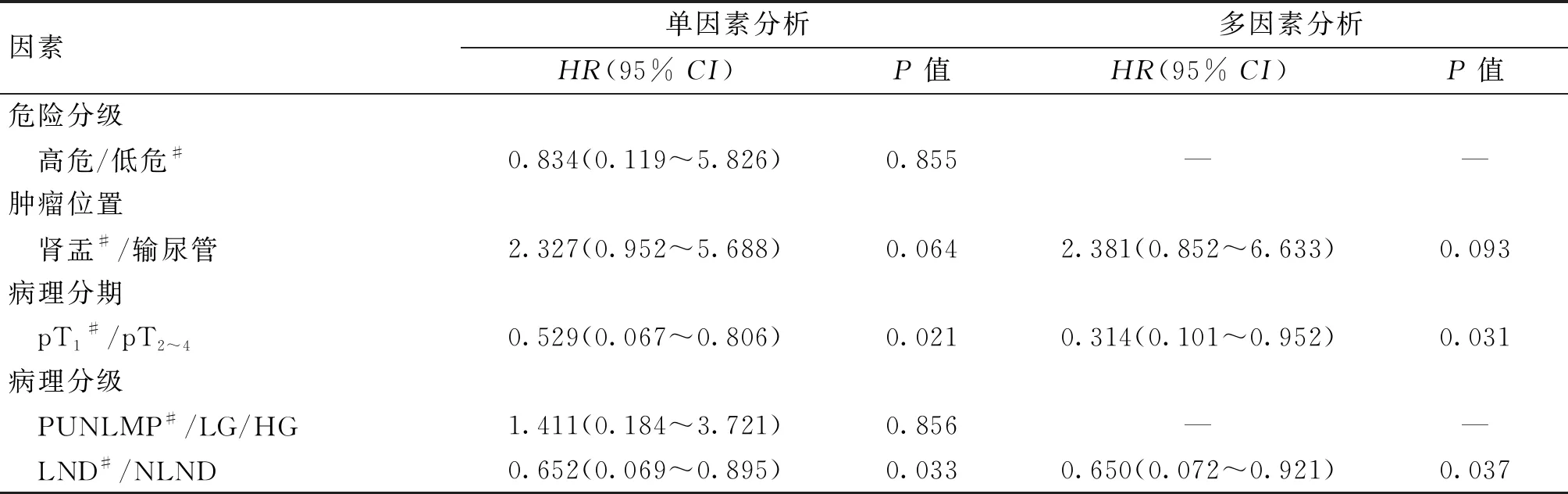
表2 影响患者术后生存的单因素和多因素Cox回归模型分析结果
采用Kaplan-Meier法绘制生存曲线,使用log-rank检验比较发现,LND组和NLND组所有UTUC患者的生存分析log-rank检验P<0.05,具有统计学意义,见图1;而在病理分期≥pT2患者的生存分析log-rank检验P<0.05,具有统计学意义,见图2;在病理pN0组与pN+组的log-rank检验P<0.05,具有统计学意义,见图3。

图1 LND组和NLND组所有患者的生存分析
讨 论
UTUC确诊及分期诊断较为困难。目前以 CTU为主要诊断手段,其敏感性为67%~100%、特异性为93%~99%;MRU为主要辅助诊断方法,其敏感性约为75%[2];逆行造影及静脉尿路造影对其有一定的诊断价值。但均难以进行精准临床分期,特别是对cT1期患者的分期诊断更为困难。有研究报道,43%的UTUC患者术前诊断为cT1期,而术后发现已达pT2及以上分期[5]。本研究中52例患者术前均行CTU,行MRU 11例,术前分期均≥cT2,但其中4例术后证实为pT1期。常规影像学检查对UTUC患者N分期的判定也不理想,有文献报道,CT和MRI对淋巴结转移(lymph node metastasis, LNM)的诊断率分别约为46%和65%~92%[6],而PET-CT的诊断率约为91%[7]。本研究LND组中,行CT和MRI检查疑诊LNM 6例,但术后病理仅证实1例;而术前影像学诊断无LNM的3例患者,术后病理均为阳性。
输尿管镜检对肿瘤定性诊断有一定优势,但因准确取材病检不易,临床分期也较困难,且有可能增加肿瘤扩散和膀胱肿瘤复发的风险,目前对于UTUC患者术前是否需行输尿管镜检仍有较大争议。本研究患者术前行输尿管镜检7例,镜下拟诊为UTUC,但因操作不易均未予取材送病检,在RNU术中均可见局部水肿、渗出或粘连。7例中仅1例术后6个月出现膀胱肿瘤复发。而13例术后3~25个月膀胱肿瘤复发的患者,术前均未行输尿管镜检。本研究结果提示,膀胱肿瘤复发与输尿管镜检似无密切关系,这与文献报道不符[8],尚需扩大样本量后进一步研究其原因。
2019版《中国泌尿外科和男科疾病诊断治疗指南》认为,影响患者预后的因素除肿瘤的分期、分级、肿瘤位置等外,还包括LNM、淋巴血管浸润,以及是否淋巴结清扫等[8]。本研究也显示,除肿瘤的解剖位置、病理等公认因素,LND、LNM均为影响患者预后的重要因素。随着UTUC分期的增高,LNM的风险相应升高,而LNM多与UTUC预后不良相关,是影响患者预后的危险因素。Kondo等[9]报道LNM风险在T1期不到1%,在T2、T3期上升为7%~26%,T4期为67%。Zhai等[4]总结了1 961例pT1、pT2、pT3和pT4期患者的LNM率,分别为12.2%、20.3%、39.4%和65.3%,且在pN0、pNx、pN1~3期患者中,5年总生存率(overall survival, OS)和肿瘤特异性生存率(cancer specific survival, CSS)分别为52.0%、47.1%、20.7%和76.8%、74.3%、40.1%。本研究中,pT2、pT3及pT4期患者LNM率分别为8.3%、40.0%和100%,对比pN+与pN0两组发现,pN+患者的生存预后更差(P=0.002)。
近年来,NCCN指南、EAU指南、CUA指南均推荐,在病理分期为肌层浸润、≥pT2、晚期UTUC患者中行LND可改善患者预后。EAU指南甚至认为,因T1期较难诊断,所有UTUC患者均应行LND,即使病理结果淋巴结(-),患者也可生存获益。不同于欧美国家,中国患者LNM和淋巴血管浸润占比高,分期、分级高,预后相对较差[1],而依靠目前常规的术前检查诊断的“cT1”和“cN0”确有分期偏低可能。我们初步认为,一旦诊断为M0期的UTUC患者,均应在RNU同期行LND。本研究对18例UTUC患者RNU同期施行了LND。12例“cN0”中,3例术后病理为pN1。由于术前诊断分期较为困难,本研究LND组中未能纳入cT1期患者,稍显遗憾。
Kondo等[5]对UTUC患者LNM范围及概率做了系列研究,经不断完善,形成了淋巴结清扫范围的“Kondo模板”:①肾盂肿瘤应清扫肾门水平至肠系膜下动脉起始水平之间的同侧肾门淋巴结、腔静脉周围淋巴结,包括腔静脉旁、腔静脉后淋巴结(右),主动脉周围及腔静脉与主动脉之间的淋巴结(左);②中上2/3段输尿管肿瘤应清扫肾门水平至髂总动脉分叉水平之间的同侧肾门、腔静脉周围(右)、主动脉周围及腔静脉与主动脉之间的淋巴结(左);③下1/3段输尿管肿瘤应清扫同侧髂总、髂内、髂外、闭孔及骶前淋巴结。并认为基于完整LDT的LND,可改善UTUC患者的CSS,降低局部复发风险。Matin等[10]的研究也证实LND有益患者预后,与“Kondo模板”不同的是,Matin等建议中段输尿管肿瘤尚需加行清扫同侧的一部分盆腔淋巴结,右输尿管下段加行腔静脉旁LND,左侧下段加行主动脉旁LND。
目前国内外LDT尚无统一意见,部分学者往往根据个人经验来拟定。我们初步认为,基于解剖和阳性淋巴结分布的“Kondo模板”较为可靠,其研究对象多为日本患者,与国人同为东亚人种,肿瘤生物学行为及病因可能更为接近,其LDT似乎更宜借鉴。故本研究中LND基本按“Kondo模板”施行,且基于该模板的LND组近期生存分析结果优于NLND组,特别在病理分期≥pT2患者中更为明显;虽然我们的统计分析结果支持LND可使患者生存获益,但本研究为回顾性研究,病例数少,随访时间短,尚需进一步研究来验证本结果。
Roscigno等[11]认为淋巴结清扫的数目与淋巴结阳性率呈正相关,清扫8枚以上淋巴结仅有75%的淋巴结阳性率,清扫13枚以上淋巴结,淋巴结阳性率可达90%。Zhai等[4]经大样本回顾性分析,认为对pT3和pT4的UTUC患者,LND切除≥4枚淋巴结时,生存获益明显。Kondo等[9]认为在清扫淋巴结数目≥8枚时,似乎可提高患者OS,但未发现有明显统计学意义,应该更加重视LND的完整性和规范化。本研究中18例患者进行了LND,其中4例淋巴结阳性(22.2%);清扫淋巴结数200枚,平均约11枚,其中阳性22枚(11.0%)。
Winer等[12]报道,LND并未明显增加手术时间和并发症的风险。Kondo等[5]比较了LND和NLND两组的资料,结果显示LND组术中出血较多,手术时间较长,但两组差异无统计学意义。Rao等[13]认为,虽然LND可能导致淋巴漏或出血等并发症风险增加,但对患者的术后恢复并无明显影响。一项纳入16 619例患者(含LND 2 560例)的研究结果显示,LND组的术中并发症发生率(4.34%)高于非LND组(3.76%),但差异无统计学意义[14]。本研究中LND组术中出血量高于NLND组,两组差异有统计学意义;LND组手术时间长于NLND组,但差异不显著;LND组术后住院时间稍长于NLND组。
综上,我们认为,目前对于UTUC的临床分期主要还是依靠CT和MRI等常规检查,但其存在分期偏低可能;虽然LND可导致更多手术并发症,但RNU同期行基于较适宜于国人的“Kondo模板”的LND,特别是对于病理分期≥pT2患者,其生存优势更为明显;是否行基于LDT的LND是影响UTUC患者生存的相关危险因素。但由于本研究为回顾性研究,病例数较少,对照随机性不严格,随访时间短,得到的初步结果可能有偏颇,尚需进一步开展前瞻性的随机长期深入研究。
