子宫内膜癌临床病理特征与盆腔淋巴结转移的相关性
2022-10-17桑玉珍郭君红郭玉琪
李 聘 桑玉珍 郭君红 郭玉琪
子宫内膜癌属于女性生殖器官中常见的疾病之一。据报道[1],目前在我国,子宫内膜癌疾病的发生率仅次于宫颈癌,截止至2015年,其死亡病例约21800例,死亡率为20/10万。子宫内膜癌转移方式有淋巴转移、直接蔓延以及血行转移等,其中淋巴转移最为常见,对患者预后产生重要影响[2],因此,尽可能掌握盆腔淋巴结转移的影响因素,对是否采取盆腔淋巴结切除术具有参考价值。本次研究主要通过评估患者的临床资料,分析影响子宫内膜癌盆腔淋巴结转移因素,为制定治疗方案提供依据,内容如下。
1 资料与方法
1.1 基础资料
收集2017年8月至2021年12月在我院就诊的子宫内膜癌患者86例。纳入标准:①均符合《国际妇产科联盟(FIGO)2018癌症报告:子宫内膜癌诊治指南》中关于子宫内膜癌的诊断标准[3];②均为我院初治疗;③手术治疗前均未进行放化疗或者生物抑制剂治疗;④均进行全子宫切除术、双附件切除术,并同时采用盆腔淋巴结切除术治疗;⑤入院资料均完整。排除标准:①合并其他生殖道肿瘤疾病者;②手术过程中未进行淋巴结清扫者;③手术中未进行取样者;④未行腹主动脉旁淋巴结取样患者;⑤子宫切除后发现子宫内膜癌患者需再行分期手术。
子宫内膜癌患者86例,其中组织病理类型:子宫内膜样腺癌76例、特殊类型10例;组织分化程度:G1级35例,G2级37例,G3级14例;肌层浸润深度<1/2有68例、≥1/2有18例;宫颈受累11例、子宫外转移4例;年龄≤50岁有30例、>50岁有56例;癌灶大小<2 cm 68例,≥2 cm 18例。
1.2 研究方法
收集86例患者临床病理资料,包括组织病理类型、组织分化程度、肌层浸润深度、宫颈受累、子宫外转移、腹水脱落细胞学、CA125水平、ER、PR、P53、年龄、癌灶大小等,分析其与盆腔淋巴结转移的关系。肿瘤标志物CA125的检测:手术治疗前,抽取患者静脉血,离心,采用电发光分析仪检测,CA125水平正常范围为≤35 U/ml。
脱落细胞学检查:开腹手术时,获取患者腹水,或者予以适量生理盐水溶液清洗腹腔后收集清洗液,再进行脱落细胞学检查。
1.3 统计学方法
采用SPSS 25.0软件统计分析,计数资料均以%表示, χ2检验,多因素Logistc回归模型分析影响子宫内膜癌盆腔淋巴结转移的独立危险因素,P<0.05表示组间差异存在统计学意义。
2 结果
2.1 患者分期和转移情况
86例患者中,Ⅰ期70例、Ⅱ期7例、Ⅲ期9例、Ⅳ期0例,盆腔淋巴结转移患者6例、闭孔转移4例、髂内转移3例、髂外转移2例、髂总转移1例。
2.2 单因素分析盆腔淋巴结转移的影响因素
单因素分析结果显示,组织病理类型、肌层浸润深度、宫颈受累、子宫外转移、腹水脱落细胞学、肿瘤标志物CA125水平、ER、PR、年龄、癌灶大小、组织分化程度均与盆腔淋巴结转移有关(P<0.05);P53阳性组及阴性组比较,差异无统计学意义(P>0.05)。见表1。
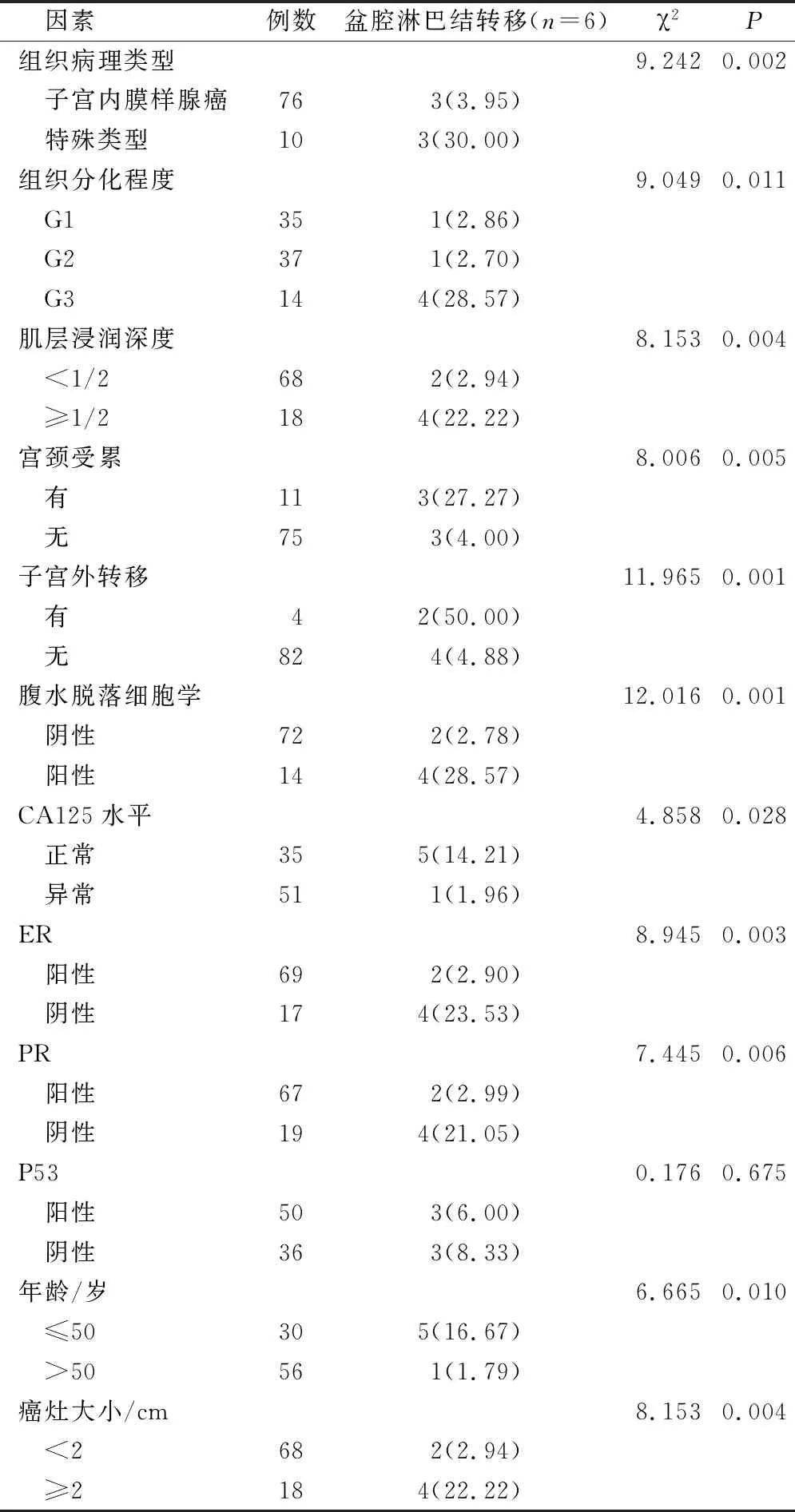
表1 单因素分析盆腔淋巴结转移的影响因素(例,%)
2.3 多因素分析盆腔淋巴结转移的影响因素
采用二分类变量的Logistic回归分析模型,盆腔淋巴结转移为因变量,分别将组织病理分级、组织分级、肌层浸润深度、宫颈受累、癌灶大小及子宫外转移指标作为自变量,其中腹水脱落细胞学、PR、ER缺省值超过总体15%,尚未纳入至回归模型。结果显示,子宫外转移、病理类型、肌层浸润为盆腔淋巴结转移的独立影响因素(P<0.05),OR值分别为5.298、4.353、3.911。见表2。

表2 多因素分析盆腔淋巴结转移的因素
3 讨论
本次研究调查发现,子宫内膜癌患者以盆腔淋巴结转移为主,占比6.98%,且与闭孔为常见的类型,与于美玲研究具有一致性[4],但与杨越波等研究结果出现差异性[5],分析其原因可能与选取的样本量及评估标准不同有关。单因素分析发现,在盆腔淋巴结是否转移中,组织病理类型、肌层浸润深度、宫颈受累、子宫外转移、腹水脱落细胞学、肿瘤标志物CA125水平、ER、PR、年龄、癌灶大小、组织分化程度均存在统计学差异。(1)如年龄方面,发现年龄≤50岁患者盆腔淋巴结转移率显著高于年龄>50岁患者,本研究结果与杨影等结果具有一致性[6]。但是当年龄界定为45岁时,两者盆腔淋巴结转移率比较,差异不显著。(2)CA125水平方面,阳性者盆腔淋巴结转移率显著高于阴性者。李玉杰研究[7]报道CA125在评估子宫内膜癌盆腔淋巴结转移方面,其敏感性、特异性、阳性预测值以及阴性预测值高于其他实验室指标,如HE4、PLR、LY等。(3)在组织病理类型方面,本研究发现特殊类型患者更容易发生盆腔淋巴结转移。肌层浸润深度方面,深度≥1/2者更易发生盆腔淋巴结转移,与目前研究报道结果具有一致性[8]。癌灶大小方面,癌组织大小属于子宫内膜癌盆腔转移关键预后危险因素之一,仅仅需要通过测量其组织大小,操作步骤简单。在Kamura等的研究中[9],其研究将子宫内膜癌患者癌灶大小的不同进行分组比较,并观察不同组别盆腔淋巴结转移发生率,研究结果发现患者病灶越大,盆腔淋巴结转移发生率更高,进一步论证本研究结论。宫颈受累方面,发现存在宫颈受累患者其盆腔淋巴结转移发生率更高,甚至也有研究将宫颈受累作为淋巴结转移的主要危险因素之一[10]。因肌层浸润深度、病灶大小等无法在术前准确评估,于是便有研究学者寻找生物学因素用于评估子宫内膜癌盆腔淋巴结转移,比较常见的有ER、PR及P53。本研究发现,患者ER、PR在阳性状态下,均更易发生盆腔淋巴结转移,与目前研究报道结果具有一致性[11]。但是也有研究表明ER、PR分别在阳性状态下,与盆腔淋巴结转移发生无明显相关性[12]。因此,关于ER、PR与子宫内膜癌盆腔淋巴结转移的相关性还需要进一步探讨。
综上所述,组织病理类型、肌层浸润深度、宫颈受累、子宫外转移、腹水脱落细胞学、肿瘤标志物CA125水平、ER、PR、年龄、癌灶大小、组织分化程度均为子宫内膜癌盆腔淋巴结转移的影响因素,其中子宫外转移、病理类型、肌层浸润均属于重要的独立因素,可为临床治疗方案的制定提供参考。
