妇女围生期抑郁症与雌二醇水平关系的观察
2022-08-23钱宏威郑琳
钱宏威 郑琳
(上海市金山区石化社区卫生服务中心全科医学科,上海 201540)
据2021年世界卫生组织(WHO)数据显示全球抑郁症患者已达3.22亿人,约占人口总数的4.3%,发病风险最高的三大人群为青年人、孕妇/产后妇女、老年人[1]。抑郁及焦虑障碍每年可导致超过1万亿美元的经济损失。2013年5月美国精神医学学会在《精神障碍诊断与统计手册(第五版)》中取消了产后抑郁症的概念,改为围生期抑郁,特指从妊娠开始至产后4周内发生的抑郁症[2-3]。Silverman等调用了70万例分娩数据,发现产前抑郁病史是产后抑郁的高危因素,既往曾罹患抑郁者发生产后抑郁症的风险为未罹患抑郁者的21倍(RR:21.03,95%CI:19.72~22.42)[4]。多项流行病学及临床研究数据已显示,对于既往曾有抑郁症病史的个体,产后抑郁再发的风险同样更高。然而也有证据显示,很多产后抑郁症个案中,抑郁症状从妊娠期即已出现,并迁延至产后[5]。可见很多产前抑郁症患者在怀孕前可能已有轻度抑郁症的发生[6-7],随着孕期进展雌激素上升,因雌激素对神经系统的保护作用减轻了抑郁症症状,而随着产后雌激素“断崖式”下降,有产前抑郁症的患者随之出现了抑郁症状明显加重[8-9]。本研究对围生期抑郁症发生的时间节点以及雌激素与围生期抑郁症的关联进行探讨。
1 资料与方法
1.1 一般资料
纳入2019年1月—2020年12月在上海市金山区石化社区卫生服务中心建卡的孕早期妇女(孕期4~8周)200名,孕周≥39周。纳入标准:①上海市常住人口;②定期在本中心或复旦大学附属金山医院进行产科检查;③决定在复旦大学附属金山医院分娩。其中初产妇156名、经产妇44名;平均年龄为(30.11±3.11)岁,其中23岁以下者10例,23~28岁者88例,28岁以上者102例。所有研究对象均签署知情同意书。排除:①目前或既往患有精神疾病者,指精神分裂症、躁狂症、抑郁症、焦虑障碍和其他精神病性障碍,根据病史和药物治疗判断;②患有严重躯体疾病或患有甲亢、甲减、垂体系统疾病等内分泌疾病者;③智能发育不全者(根据面谈、职业及受教育程度等综合判断);④有药物依赖或酗酒者;⑤躯体残疾者。
1.2 方法
在孕早期(4~12周)、孕晚期(28~40周)、产后1个月时评估200名研究对象的一般情况和情绪变化。在孕早期、孕晚期、产后1个月时检测雌二醇(estradiol,E2),观察孕产妇E2在不同时间段的波动情况,并观察E2与爱丁堡孕产期抑郁自评量表(Edinburgh postnatal depression scale,EPDS)[10]得分之间的相关性。EPDS包括10个评估项目,总分为30分,得分越高提示抑郁程度越重。抑郁与非抑郁的临界值为EPDS得分≥11分[灵敏度(S)为81.58%,特异度(SPE)为73.33]。诊断抑郁症的标准:EPDS得分小于9分为无抑郁症,9~13分为可能有抑郁症,13分以上为明确有抑郁症。血清E2检测:晨起空腹于肘处抽取静脉血5 mL,离心后取上层清液置于低温冰箱中,采用放射免疫方法[免疫发光分析仪DXI800,雌二醇检测试剂盒,贝克曼库尔特实验系统(苏州)有限公司]测试血清E2水平。
1.3 统计学分析
采用SPSS 21.0统计学软件分析数据,计量资料以均数±标准差表示,计数资料以频数(%)表示;EPDS得分与血清E2相关性检验采用Pearson相关分析,P<0.05为差异有统计学意义。
2 结果
2.1 围生期时发生抑郁情况
200名围生期妇女发生抑郁症状人数随着孕早期、孕晚期、产后1个月逐渐升高,在产后1个月时最高,此时可能抑郁症占比为32.0%,明确抑郁症占比为6.5%。提示围生期后期抑郁症状愈加严重。见表1。
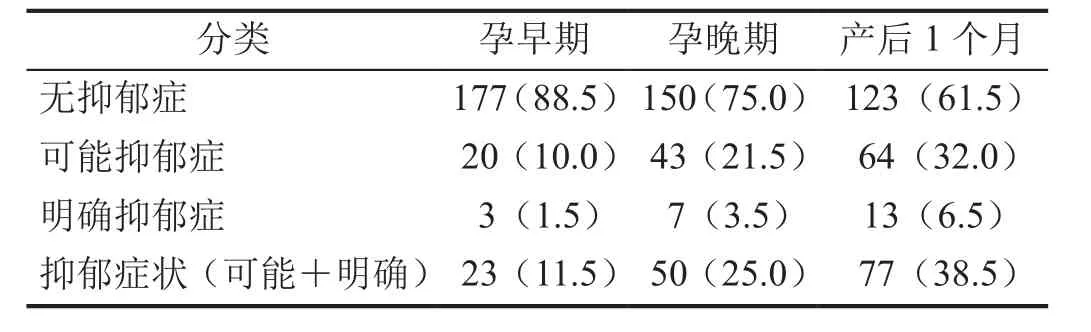
表1 围生期时发生抑郁情况[n(%)]
2.2 EPDS得分与E2水平相关性
200名围生期妇女EPDS得分随着孕早期、孕晚期、产后1个月逐渐升高,在产后1个月时最高,EPDS得分为(12.06±4.09)分。E2水平在孕早期、孕晚期、产后1个月时先升高后降低,在孕晚期达到最高峰。EPDS得分与E2水平相关性分析显示,在孕早期、孕晚期时EPDS得分与E2水平不存在相关性,在产后1个月时两者呈正相关,相关系数为0.679(P<0.001),即围生期妇女的EPDS得分越高其E2水平越高。见表2。

表2 EPDS得分与E2水平相关性
3 讨论
围生期抑郁症患者可能发生自伤、自杀行为,不利于产妇精力、体力恢复,而产前抑郁则可引起胎儿发育不全、早产等风险[11]。女性抑郁症患者中约40%在妊娠期首次发作,约33%在产后首次发作。怀孕生育可能是女性抑郁症的一个扳机点,女性在怀孕生育期更容易发生抑郁[12-13]。
O’Hara等人[14]发现有产后抑郁症的妇女在孕36周及产后2 d时,其E2水平低于非产后抑郁症妇女,但在孕34周、38周及产后1、3、4、6、8 d时E2水平两组间无差异,而孕激素水平在孕34、36、38周以及产后1、2、3、4、6、8 d时两组间均无明显差异,目前孕激素与产后抑郁症(postpartum depression,PPD)的关联尚无一致结论。研究发现雌激素通过与神经递质及受体的关系影响情绪。雌激素受体广泛分布于中枢神经系统,除下丘脑和垂体外,边缘系统及脑干单胺类神经元处均发现有极高密度的雌激素受体[15]。雌激素通过与细胞受体结合调节细胞功能,通过调节合成酶来影响神经递质及神经肽的合成。本研究发现EPDS得分随着孕早期、孕晚期、产后1个月的时间推移逐渐升高;E2水平在孕早期、孕晚期、产后1个月时先升高后降低,在孕晚期达到最高峰;而EPDS得分与E2水平在孕早期、孕晚期时不存在相关性,在产后1个月时,EPDS得分与E2水平达到显著相关(r=0.679),提示围生期妇女产后E2水平越高,其EPDS得分越高。孕期人体内雌激素逐渐升高,孕晚期达最高值(是月经周期最高值的50倍)[16]。分娩后,雌激素水平急速下降,而脑内多巴胺-2受体呈超敏状态,其mRNA转运蛋白含量增加,从而引起相应的抑郁情绪和行为改变[17-18]。一项研究显示既往无产后抑郁症病史的对照组妇女并未受到一系列“激素挑战”的影响,而既往曾有产后抑郁症病史的个体中,有超过60%者在激素撤退期间出现了显著的心境症状,提示女性中可能有一个亚组对激素变化更为敏感,而对于这些女性而言,妊娠无疑是具体的生物学触发因素[19]。
对于某些女性而言,生育可能扮演着扳机的作用,本研究显示研究对象中抑郁症状人数在孕早期、孕晚期、产后1个月逐渐升高,在产后1个月时抑郁症状者达到38.5%。对于很多产后出现典型抑郁发作的女性而言,抑郁症状可能在妊娠期已经出现,且发病机制可能更复杂,包括生育之外的其他因素[20]。围生期抑郁症发生的生物、社会及心理学背景复杂,识别及治疗该病往往需要进行不同于一般抑郁症的特殊考量[21]。超过一半的围生期抑郁症病例未被识别,而即便获得了正确诊断,也有很多患者并未得到足够的治疗,原因可能来自于病耻感、污名化,以及一些更实际的问题,包括经济状况不佳、难以转运、需要照料孩子及缺乏专业的医疗服务。这一状况对女性自身、后代及整个社会均具有消极影响[22]。
本研究通过对孕产妇近一年的跟踪随访、不同阶段抑郁情况的评估,明确产前抑郁症发生的主要节点、发展及其转归,为围生期抑郁症的临床研究和治疗提供新的思路。通过对孕期妇女怀孕不同时间段E2的检测,明确了E2与情绪变化的内在关系,为围生期抑郁症发生的病因提供更好思路。
