关于危重颅脑外伤患者神经外科治疗的效果分析
2022-06-13周祥
周祥
罗田县人民医院神经外科,湖北黄冈 438600
危重颅脑外伤(TBI)患者在发病后随着病情的进展,其颅内会有极高的出血风险以及脑水肿风险,因此患者的颅内压会迅速升高, 加上颅脑外伤本身病情复杂、发生速度快、致死致残率高,因此临床需要寻找一条能够有效治疗颅脑外伤的方式, 去骨瓣减压手术是目前最常使用的一种急诊抢救方式,由于一些创伤性和高血压颅脑外伤患者因为颅内压较高,在术后的残疾率较高[1-2]。该研究以标准大骨瓣减压术和骨瓣开颅术两种方式治疗TBI 的效果进行探讨, 选取 2019 年 1 月—2021 年 1 月在该院接受治疗的68 例TBI 患者进行分组研究,以期为后续临床这类疾病提供参考依据,现报道如下。
1 资料与方法
1.1 一般资料
研究选取该院急诊室进行抢救并确诊为TBI 需即刻转入神经外科接受手术治疗的患者68 例,男41 例,女 27 例;年龄 21~62 岁,平均(27.8±4.9)岁。将其随机均分为研究组(n=34)、对照组(n=34),研究组男 20 例,女 14 例;年龄 22~62 岁,平均(27.4±4.1)岁。 对照组男 21 例,女 13 例;年龄 21~61 岁,平均(27.4±4.7)岁。 两组患者一般资料对比,差异无统计学意义(P>0.05),具有可比性。 所有患者术前均接受检查,符合手术条件。
纳入标准:没有手术禁忌证;符合手术标准;神志清醒者;不合并其他脏器严重损害者[3-5]。
排除标准:表达理解能力严重缺失者;凝血功能异常者[6-8]。
该研究经该院医学伦理委员会批准, 所有研究对象均签署知情同意书。
1.2 方法
两组患者均需要在手术前接受气管插管,并在此条件下行全麻手术。 两组患者的手术内容如下所示。
研究组:标准大骨瓣减压术。待患者麻醉生效后将其进行仰卧位摆放, 顺势将患者的头部朝着其健侧偏放,角度控制在30~45°之间,利用预先准备好的软垫将患者的头部稍稍垫高[6]。 在患者的耳屏前1 cm 部位取1(一)字切口,并向患者的耳廓上方缓缓切割开, 直至切到患者的顶骨正中线部位后停止切割。然后沿着正中线再进行切口,切至患者的发际线部位,注意如果患者额叶损伤程度严重,还可以将此切口继续延伸,一直切割到患者的眉间部位。开始准备钻孔操作, 对准患者的颅骨并在上面钻出7 个孔,使用颞肌骨瓣将患者的整个骨瓣翻到颞侧,然后将患者的硬膜剪开来,观察患者硬膜内的血肿情况,并小心将其血肿清除干净, 随后立即找准患者的颞窝、蝶骨,并将两个部位完全暴露出来进行减压,整个减压窗口大小为12 cm×16 cm, 切开患者的硬脑膜并将其悬吊,以此来彻底暴露出患者的顶叶、额叶以及颞叶、颅窝,注意观察患者的病理位置并将其中的血肿一一清除干净。 待患者彻底止血后对患者的手术部位进行观察, 若患者没有发生活动性出血情况,即可缝合硬脑膜,然后再依次缝合。
对照组:常规骨瓣开颅术。实施开颅手术前的各项操作均与研究组一致, 对照组医师需要根据患者术前检查结果来判断患者的颅内梗死病灶位置和血肿大小,以此确定采用额顶或是颞顶进行开颅操作。在患者颅内实施减压手术, 患者的减压骨窗大小为6 cm×8 cm,将患者颅内的所有血肿和梗死的脑组织全部清理干净,最后再对患者进行止血处理,观察并确认无活动性出血情况后逐层缝合头皮。
1.3 观察指标
观察比较治疗前后患者的颅内压变化以及血清中所含的胶质纤维酸性蛋白(GFAP)、神经元特异性烯醇化酶(NSE)、髓鞘碱性蛋白(MBP)、S-100B 等神经功能因子水平, 另外为判断患者体内的炎性反应情况, 利用放射免疫法检测患者血液标本中血清肿瘤坏死因子(TNF-α)、白细胞介素-6(IL-6)以及 C-反应蛋白(CRP)因子的水平[9-12]。
1.4 统计方法
采用SPSS 23.0 统计学软件分析数据。 符合正态分布的计量资料以()来表示,采用 t 检验;计数资料以[n(%)]表示,采用 χ2检验,P<0.05 为差异有统计学意义。
2 结果
2.1 两组颅内压水平对比
两组患者治疗后的颅内压水平明显降低, 研究组降低的幅度比对照组更高,差异有统计学意义(P<0.05)。 见表 1。
表1 两组患者治疗前后颅内压水平对比[(),mmHg]

表1 两组患者治疗前后颅内压水平对比[(),mmHg]
组别 治疗前 治疗后研究组(n=34)对照组(n=34)t 值P 值34.87±3.47 33.96±4.17 3.182 0.025 17.38±4.26 24.02±4.35 4.604 0.010
2.2 两组神经功能相关因子水平对比
两组患者神经功能相关因子水平治疗后都有所降低,且研究组治疗后 NSE、GFAP、MBP、S-100B 的降低幅度要明显大于对照组,差异有统计学意义(P<0.05)。 见表 2。
表2 两组患者神经功能相关因子水平对比()
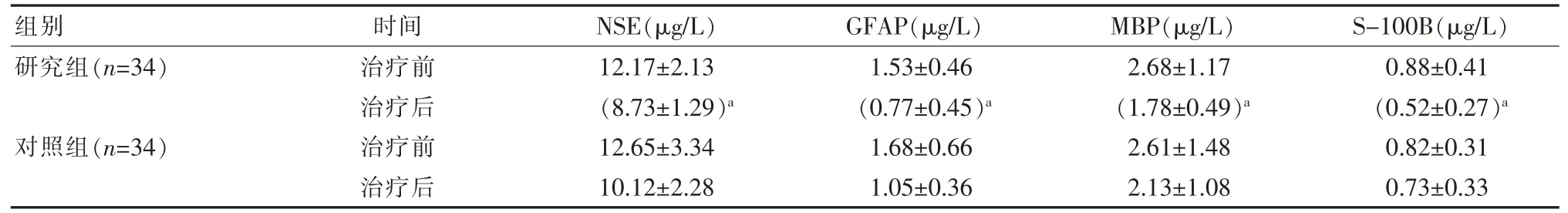
表2 两组患者神经功能相关因子水平对比()
注:表示与对照组治疗后比较,aP<0.05
组别 时间研究组(n=34)对照组(n=34)治疗前治疗后治疗前治疗后NSE(μg/L)GFAP(μg/L)12.17±2.13(8.73±1.29)a 12.65±3.34 10.12±2.28 1.53±0.46(0.77±0.45)a 1.68±0.66 1.05±0.36 MBP(μg/L) S-100B(μg/L)2.68±1.17(1.78±0.49)a 2.61±1.48 2.13±1.08 0.88±0.41(0.52±0.27)a 0.82±0.31 0.73±0.33
2.3 两组血清炎性因子水平对比
两组患者血清炎性因子水平都降低, 但研究组患者 TNF-α、IL-6、CRP 降低幅度大于对照组, 差异有统计学意义(P<0.05)。 见表 3。
表3 两组患者血清炎性因子水平对比()

表3 两组患者血清炎性因子水平对比()
注:表示与对照组治疗后比较,aP<0.05
组别 时间 TNF-α(nmol/L) IL-6(pg/mL) CRP(mg/L)研究组(n=34)对照组(n=34)治疗前治疗后治疗前治疗后2.74±123(1.62±0.62)*2.96±1.35 2.15±0.78 23.54±3.63(14.41±2.42)*22.84±3.18 17.98±3.39 41.58±4.77(19.38±4.58)*42.16±5.38 24.17±6.42
3 讨论
目前临床维持颅脑外伤患者颅内压的主要手段是对患者颅腔内血容量、脑脊液量进行调控,但由于正常成年患者的血液占据了其颅腔内总体积的2%~11%左右,因此如果对患者的脑血容量调节不当,让患者的脑血容量减少, 那么患者可能会继发脑水肿甚至脑梗死等危险情况, 不仅无法对患者进行有效治疗,还会加剧患者的病情危重程度[13-14]。 另外对于一些颅脑受到外伤并伴有广泛性脑挫裂伤患者来说,当其颅腔内出现血肿、水肿等病变时,其颅腔内的很多物质都会迅速增加, 若这种情况无法得到代偿处理,患者的颅内压会持续不断的升高,最终导致患者出现缺氧、缺血、水肿加剧的情况,并以此形成一个恶性循环,轻则形成脑疝,重则失去生命[15-17]。
去骨瓣减压手术有着较长的临床治疗史, 尤其适用于受伤后颅内压急性增高的TBI 患者, 传统的开颅手术需要先对患者的颅内血肿情况和患者的脑组织挫裂伤所在位置进行检查,并由此确定患者的开颅位置,通常会选择在患者的额颞处进行手术,并通过对患者的颞顶部进行有创手术来去除患者的中等大小骨瓣,以此降低患者的颅内压。但2019 年,李柏胜等[18]在研究危重颅脑外伤患者神经外科临床治疗效果中提示去除较大骨瓣手术患者经治疗后的预后要明显更优于传统骨瓣开颅手术患者,其研究中进行标准大骨瓣减压术的患者的神经功能因子NSE、GFAP、MBP、S-100B 水平分别由最初的(13.23±2.06)μg/L、(1.54±0.47)ng/L、(2.71±1.12)μg/L、(0.89±0.42)μg/L降到了治疗后的 (8.69±1.26)μg/L、(0.73±0.48)ng/L、(1.77±0.48)μg/L、(0.51±2.9)μg/L[18]。 这与该研究结果中的研究组治疗前后神经功能因子水平变化一致,该研究中研究组患者治疗前的NSE、GFAP、MBP、S-100B 分别为(12.17±2.13)μg/L、(1.53±0.46)ng/L、(2.68±1.17)μg/L、(0.88±0.41)μg/L, 而治疗后分别下降到了(8.73±1.29)μg/L、(0.77±0.45)ng/L、(1.78±0.49)μg/L、(0.52±0.27)μg/L。
综上所述, 标准大骨瓣减压术比常规骨瓣开颅术能为医师提供更加宽广的视野, 有利于手术医师更加方便、 全面地清除患者颅内的血肿病灶, 针对TBI 患者而言,止血效果更为显著,且该手术能够通过提高患者颅压代偿能力来降低患者颅内压, 使得患者可以安全渡过水肿高峰期, 降低患者发生不良术后反应的概率,因此该手术方法可推崇。
