经颅、经蝶分期手术治疗巨大垂体腺瘤的应用效果观察
2022-05-14张铭兰
张铭兰
河南科技大学第一附属医院重症医学科外科,河南省洛阳市 471000
垂体腺瘤来源于垂体腺前叶肿瘤,其发病率在颅内肿瘤中排在前列,以良性肿瘤多见,恶性极罕见,一般可根据大体形态分为微小垂体瘤、大垂体瘤与巨大垂体瘤[1],其中巨大垂体瘤是指瘤体直径≥3cm的垂体瘤,由于该病能使垂体激素分泌过量,因此其能引起人体代谢紊乱,进而导致重要脏器损伤[2]。目前针对该疾病的治疗方式以手术为主,如经颅手术、经蝶手术等,不仅能最大限度地切除肿瘤,改善神经功能,还能保留垂体正常功能[3],但据相关文献报道垂体瘤全切术操作相对较难,术后死亡率及并发症发生率也较高,因此如何选择巨大垂体腺瘤手术方式是我院神经外科手术的重要难题之一,特别是肿瘤延伸至第三脑室时,进行单纯经颅术还无法满足全切要求[4]。基于此,我院将经颅、经蝶分期手术用于我院80例巨大垂体腺瘤患者中,以期为垂体腺瘤手术提供有效依据,现报道如下。
1 资料与方法
1.1 一般资料 选取2018年11月—2020年2月于我院神经肿瘤科治疗的80例巨大垂体腺瘤患者作为观察对象。纳入标准:(1)所有患者均符合巨大垂体腺瘤诊断标准[5],肿瘤直径>30mm;(2)临床资料完整详实且各项生命体征正常;(3)无精神意识障碍且无本研究手术禁忌证[6]。排除标准:(1)合并糖尿病、恶性肿瘤等;(2)伴有全身或局部感染。根据手术方式不同将所选患者随机分为实验组(n=48)与对照组(n=32)。其中实验组男25例,女23例,平均年龄24~69(46.52±12.08)岁,平均入院时长2~7(4.15±2.02)个月,肿瘤类型:泌乳素分泌型垂体瘤27例、生长激素分泌型垂体瘤13例、促肾上腺皮质激素分泌型垂体瘤8例;对照组男18例,女14例,平均年龄25~68(46.89±11.61)岁,平均入院时长2~7(4.08±2.01)个月,肿瘤类型:泌乳素分泌型垂体瘤15例、生长激素分泌型垂体瘤10例、促肾上腺皮质激素分泌型垂体瘤7例。两组临床资料比较差异无统计学意义(P>0.05),具有可比性。
1.2 方法 术前所有患者均进行脑垂体激素水平、糖耐量试验、血清生长激素、胰岛素水平、血糖等检查,其中对照组采用单纯经颅手术,行全麻下并采取仰卧位,将上身抬高15°~30°,头架固定使头位稍高并偏向右侧,略偏15°~30°,有利于抬额叶及暴露蝶鞍部,严格消毒患者鼻孔、鼻腔及上唇,口咽部填塞无菌纱布,并在鼻腔置入浸有苯肾上腺素的棉布片刻,以减轻鼻黏膜充血;然后于患者头皮采用发际内冠状切口,避免切口瘢痕;打开骨瓣后,根据X检查额窦大小,切口与眶上缘平行,避免锯开额窦,内外形成“H”形切口,然后切开硬脑膜;使用脑压板轻抬额叶底面外侧,切记不可用力牵拉脑组织,待接近鞍区时显微镜观察鞍区结构,撕开外侧裂蛛网膜,显露神经;确定为垂体瘤后切除肿瘤,彻底止血后结束手术。实验组采用经颅、经蝶分期手术,Ⅰ期经额入路切除鞍上及脑室内肿瘤,同对照组;2~3个月后复查垂体激素及鞍区影像学检查后,根据结果行Ⅱ期经鼻—蝶入路显微手术切除鞍内肿瘤,术前准备同对照组,在患者右侧或左侧鼻腔放入硬内镜,先用30°视镜发现蝶窦开口,然后在内镜旁侧用Kerrison咬骨钳,将一侧蝶窦向犁骨后方及对侧蝶窦开口扩大至1.52cm;待充分显露蝶窦后,使用咬骨钳去除蝶窦中隔至鞍底,高速钻开蝶窦前壁,并置入径8mm直径的内镜;采用电凝将硬脑膜切开,经内镜应用特制显微器械,切除垂体瘤。
1.3 观察指标 (1)比较两组肿瘤切除效果。(2)比较两组出血量以及出血时长。(3)比较两组垂体功能下降、尿崩、颅内出血、脑脊液鼻漏等并发症发生情况。
2 结果
2.1 两组全切率比较 实验组全切41例、大部分切除7例,全切率为85.42%;对照组全切20例、大部分切除12例,全切率为62.50%;两组全切率比较差异具有统计学意义(χ2=5.568,P<0.05)。
2.2 两组手术情况比较 实验组出血量为(120.44±22.28)ml,出血时长为(92.46±31.96)min;对照组出血量为(142.31±25.41)ml,出血时长为(121.74±36.18)min。两组比较差异具有统计学意义(t=4.065、3.807,P<0.05)。
2.3 两组并发症发生率比较 实验组并发症发生率低于对照组(χ2=5.526,P=0.019<0.05),见表1。
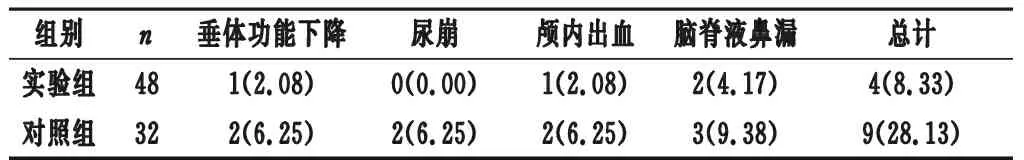
表1 两组并发症发生率比较[n(%)]
3 讨论
巨大垂体腺瘤是鞍区较为常见的肿瘤之一,位于人体颅内,其周围遍布许多重要神经结构及血管,如下丘脑、颈内动脉、视神经、垂体柄、动眼神经等,由于其生长形状不规则,增大到一定程度时就会压迫正常垂体及周围组织,出现头痛、视野缺损等现象,同时还能导致垂体功能障碍,给患者带来不良影响[7],目前针对此疾病来说药物治疗效果并不理想,因此对于药物无法控制的肿瘤可采取手术切除,如经颅入路、经蝶窦入路等,以达到解除压迫、缓解病症的目的[8]。但据相关文献报道,单纯经颅手术创伤较大,患者术后恢复较慢,脑脊液漏、颅内感染等并发症较多,同时病变全切除的效果也并不是很理想。而经蝶窦入路垂体瘤切除术,相比于单纯经颅入路手术来说,具有操作时间短、创伤小、并发症小、术后恢复快等优势,可以更清晰地显露肿瘤、视神经、颈动脉及垂体柄,有助于保护上述结构,更多地切除鞍上的肿瘤[9]。
随着显微神经外科技术及微创技术的发展,近年来经蝶窦入路垂体瘤切除术在垂体腺瘤切除治疗中取得了较好的成绩,大多数患者采用经颅入路或经蝶窦入路任何一种方式均能取到得较好的治疗效果,但由于经蝶窦入路手术的死亡率及并发症发生率较低,故临床多使用经蝶窦入路手术[10];但由于巨大垂体腺瘤生长形状不规则,扩展方向也多样,以上两种入路方式各有其存在的价值,治疗入路选择还未有准确定论,因此对于巨大垂体腺瘤的切除选择适合的入路是至关重要的[11]。廖登勇等[12]指出根据巨大垂体腺瘤患者肿瘤的生长情况进行分析,Ⅰ期经额入路切除鞍上及脑室内肿瘤,3个月后复查垂体激素及鞍区影像学检查后,根据结果行Ⅱ期经鼻—蝶入路显微手术切除鞍内肿瘤,安全有效,全切率较高,尤其针对晚期可能发生转移的恶性垂体瘤可有效减少复发,表明经颅、经蝶分期手术应用于巨大垂体腺瘤患者中疗效显著,通过每一步入路的明确解剖标记,明确鞍内肿瘤情况,从而减少肿瘤遗漏的发生率,提高肿瘤切除率[13],与本研究具有一致性。此外实验组出血量及出血时长均明显少于对照组,且并发症发生率显著低于对照组,可见安全性相对较高,更易被患者接受,分析原因可能由于手术操作无须分离鼻中隔,完整保留鼻中隔,不仅能保护患者正常嗅觉,还能避免鼻中隔穿孔等并发症的发生风险,减少出血;同时通过肿瘤内镜直视切除,减少盲目操作可能引发的并发症[14];与此同时当肿瘤复发时可直接采用内镜单鼻腔入路切除肿瘤,对患者而言手术创伤较小,出血风险较小,术后恢复较快,还能缩短患者住院时间,减少医疗开销,在保证患者安全的同时还能有效减少肿瘤体积,因此分期手术是目前治疗巨大垂体腺瘤最安全的方法之一[15]。
综上所述,巨大垂体腺瘤患者选择先经颅再经蝶分期手术,可有效提高临床效果,且并发症少,值得推广。
