呼吸窘迫综合征机械通气早产儿呼吸机相关性肺炎发生现状及影响因素分析
2022-05-10杨瑞琴朱宏瑞崔岢丰
杨瑞琴,朱宏瑞,崔岢丰
早产儿呼吸窘迫综合征(respiratory distress syndrome,RDS)由肺表面活性物质缺乏引起,表现为进行性低氧血症、呼吸衰竭[1]。呼吸支持治疗即机械通气为临床维持该类患儿血氧饱和度、减少低氧血症发生、提高生存率、减少并发症的主要措施[2]。但因RDS早产儿器官功能、免疫功能尚未成熟,随着机械通气时间的延长,可引发呼吸机相关性肺炎(ventilator-associated pneumonia,VAP),加重病情,进而影响预后、生存质量[3-4]。因此,积极了解RDS早产儿机械通气过程中VAP的发生情况,探讨相关影响因素,对临床实施有效的预防性护理具有重要作用。
基于此,本研究选取我院108例RDS早产儿为调查对象,调查统计其VAP的发生情况,并进行影响因素分析,从而提出预防性护理策略,现报告如下。
1 资料与方法
1.1 一般资料 通过样本估计总体,计算公式为:n=[μ2α×P×(1-P)]/δ2,其中n为估算样本量,μ2α=1.96,P为估算总体患病率(30%),δ=0.21×P=0.063。故选取2020年3月—2021年6月我院行机械通气治疗的108例RDS早产儿作为研究对象,其中男60例,女48例,胎龄28~37(32.59±1.97)周,体重1 400~3 000(2 253.14±365.17)g。研究经我院医学伦理委员会审核批准。
1.2 纳入与排除标准
1.2.1 纳入标准 均符合RDS相关诊断标准[5];均为早产儿;机械通气时间>48 h;家属知情本研究,签署同意书。
1.2.2 排除标准 合并先天性心脏疾病;恶性肿瘤;呼吸系统畸形;机械通气前肺部感染;早产儿湿肺、膈疝、胎粪吸入等因素引起呼吸窘迫;临床资料不全。
1.3 研究方法 通过观察、调查统计108例RDS早产儿的VAP发生情况,并根据是否发生VAP分为VAP发生组、VAP未发生组,比较两组早产儿的基础情况,如性别、胎龄、出生体重、呼吸窘迫评分、分娩方式、机械通气情况等,进一步经Logistic回归模型探讨相关影响因素。
1.4 VAP评估标准 根据《呼吸机相关性肺炎预防、诊断及治疗指南(2013)》[6]中相关诊断标准进行判定,具体如下。①胸部X线影像可见新发或进展性浸润阴影;②以下几项同时满足2项即可判定:体温<36 ℃或>38 ℃;气管支气管内出现脓性分泌物;外周血白细胞计数>10×109/L或<4×109/L。但需排除肺水肿、肺结核、急性呼吸窘迫综合征、肺栓塞等疾病。

2 结果
2.1 RDS早产儿VAP发生情况 108例RDS早产儿中有39例发生VAP,发生率为36.11%(39/108)。
2.2 RDS早产儿VAP发生的单因素分析 单因素分析结果显示,呼吸窘迫评分、新生儿窒息情况、新生儿抢救情况、有创机械通气时间、拔管后无创通气时间、吸入氧浓度>60%时间、重复插管上机次数是RDS早产儿VAP发生的相关因素(P<0.05),见表1。

表1 RDS早产儿VAP发生的单因素分析
2.3 RDS早产儿VAP发生影响因素的多因素Logistic回归分析 将单因素分析中差异有统计学意义的因素作为自变量,将RDS早产儿VAP发生情况作为因变量,行Logistic回归分析,赋值情况见表2。结果显示,新生儿窒息、新生儿抢救、重复插管上机次数>3次、有创机械通气时间>92.06 h、拔管后无创通气时间>67.04 h均为RDS早产儿发生VAP的独立危险因素(P<0.05),见表3。

表2 变量赋值
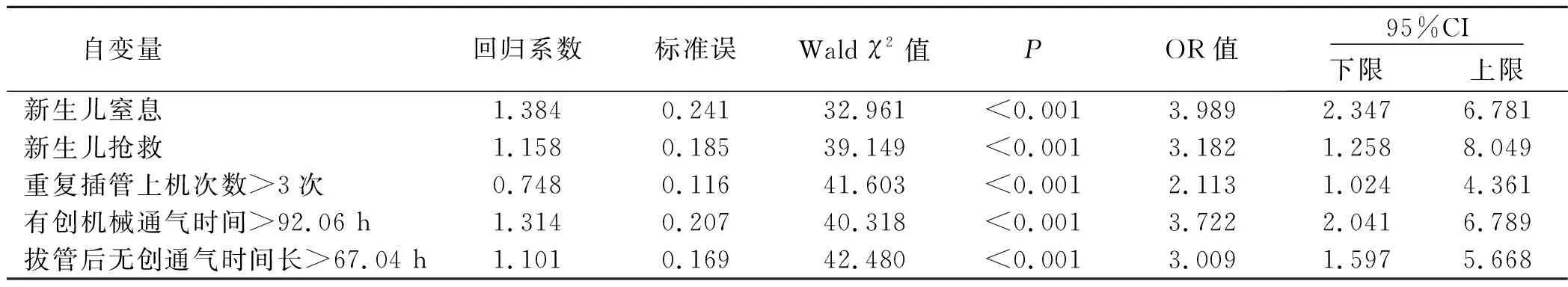
表3 RDS早产儿VAP发生影响因素的多因素Logistic回归分析
3 讨论
3.1 RDS早产儿VAP发生现状 近年来随着二孩政策实施,RDS早产儿逐渐增多,机械通气作为必不可少的治疗手段,能缓解早产儿临床症状,但作为有创性医疗操作,可导致VAP发生[7]。本次研究发现,108例RDS早产儿中有39例发生VAP,发生率为36.11%(39/108),与容蓉等[8-9]研究结果较为一致。提示,RDS早产儿在机械通气过程中发生VAP的风险较高,临床需加以重视。
3.2 RDS早产儿VAP发生影响因素分析 本研究单因素分析结果显示,呼吸窘迫评分、新生儿窒息情况、新生儿抢救情况、有创机械通气时间、拔管后无创通气时间、吸入氧浓度>60%时间、重复插管上机次数是RDS早产儿VAP发生的相关因素(P<0.05)。进一步行Logistic回归分析,结果发现新生儿窒息、新生儿抢救、重复插管上机次数>3次、有创机械通气时间>92.06 h、拔管后无创通气时间>67.04 h均为RDS早产儿发生VAP的独立危险因素(P<0.05)。新生儿窒息、新生儿抢救等情况也会增加RDS早产儿在机械通气过程中VAP发生的风险,其原因可能为存在窒息史、抢救史的早产儿,其肺功能、免疫功能较低,可导致大量致病菌侵袭,从而增加VAP发生风险[10]。重复插管上机为VAP发生的独立危险因素,苏晓谦[11]研究指出,插管次数多为VAP的独立高危因素;黄祥杏等[12]研究也发现,插管次数为新生儿VAP发生的危险因素;本研究结果与上述研究结果一致。在患儿接受重复插管时,其气道内纤毛、气管黏膜会受到反复摩擦,引起定植菌侵袭呼吸道,从而诱发VAP[13-14]。机械通气时间的延长可增加机体暴露时间,相关研究发现,气管导管留置时间延长会使细菌生物被膜形成概率增大,通气时间延长1 d,患儿发生VAP的概率增大1%~3%[15]。可见,有创机械通气时间长、拔管后无创通气时间长均可增加RDS早产儿机械通气过程中发生VAP的风险。
3.3 预防性护理干预策略 第一,若RDS早产儿存在出生窒息史、抢救史等情况,应及早进行护理干预,以降低VAP发生风险。第二,应密切关注RDS早产儿病情变化,严格把握撤机时间、指证,争取缩短其机械通气时间、减少重复插管情况,从而减轻有创通气对机体造成的损伤,降低VAP发生风险。第三,改善机械通气设备。近年有学者研究发现,使用锥形气囊的气管导管能预防微误吸,从而减少VAP发生[16-17]。对此,本研究建议在医院医疗条件允许的情况下,可对RDS早产儿使用更加安全、有效的机械通气设备,从而减少VAP发生。第四,口腔清洁。口腔护理为预防VAP的重要措施,相关研究也指出,实施有效的口腔护理干预,有助于降低机械通气VAP、口腔溃疡发生风险,缩短呼吸机使用时间[18-20]。因此,临床还应加强对RDS早产儿的口腔清洁护理干预,以减少VAP发生。
综上所述,RDS早产儿在机械通气过程中发生VAP的风险较高,且新生儿窒息、新生儿抢救、重复插管上机次数多、有创机械通气时间及拔管后无创通气时间长等均为影响因素。临床应针对以上因素制定有效的预防性护理策略,以减少VAP发生,促进患儿恢复、转归。
