腹腔镜肾上腺切除术安全共识
2022-03-24中国医疗保健国际交流促进会泌尿健康促进分会中国研究型医院学会泌尿外科学专业委员会
(中国医疗保健国际交流促进会泌尿健康促进分会,中国研究型医院学会泌尿外科学专业委员会)
肾上腺切除术的适应证包括功能性肾上腺肿瘤、有恶性风险的非功能性肾上腺肿瘤、恶性或怀疑恶性的肾上腺肿瘤[1]。功能性肾上腺肿瘤主要包括可导致皮质醇增多症或原发性醛固酮增多症的肾上腺皮质腺瘤和分泌儿茶酚胺的嗜铬细胞瘤。
腹腔镜肾上腺切除术已成为治疗大多数肾上腺肿瘤的标准手术方式。该手术根据入路不同,可分为经腹腔入路腹腔镜肾上腺切除术和经腹膜后入路腹腔镜肾上腺切除术,两种入路各有其优缺点。所有腹腔镜肾上腺切除术均可行机器人辅助腹腔镜肾上腺切除术。对于双侧肾上腺肿瘤、有罹患多发肾上腺肿瘤风险的遗传性疾病以及肾上腺单发良性肿瘤等情况,可行腹腔镜肾上腺部分切除术。开放手术仅应用于肿瘤体积巨大(肿瘤直径>10 cm)、疑为恶性等情况。
临床工作中,需行肾上腺切除术的肾上腺肿瘤,多为上述3种功能性肾上腺肿瘤。因此,本共识将以此3种功能性肾上腺肿瘤为例,从医疗单位组织架构、硬件保障、人员架构、围术期处理、操作规范、并发症防治和特殊患者等方面,探讨腹腔镜肾上腺切除手术的安全准则,从而为相关专业医师的临床实践提供参考。
1 医院、科室条件保障
1.1 组织架构开展腹腔镜肾上腺切除手术的医院应至少具备以下科室:泌尿外科、内分泌科、心内科、重症医学科、麻醉科、手术室、影像科和超声科等。泌尿外科为手术实施科室;影像科与超声科应具备筛查与诊断肾上腺肿瘤的能力;内分泌科、心内科协助疾病功能诊断、控制血压、纠正内分泌及水电解质紊乱等;手术室应配备全套腹腔镜设备和腹腔镜所需手术器械,并准备开放手术器械,以备中转开放手术,具备条件者可开展机器人辅助腹腔镜手术;麻醉科配备全身麻醉呼吸机,麻醉科医师具备术中维持血压平稳及血流动力学稳定的能力;术后如病情需要应转入重症医学科;医院具备处置严重并发症的应急处理机制,如急会诊、科室间转运机制等。
专家共识推荐:腹腔镜肾上腺切除手术难度较大、风险较高,需要相关科室密切配合确保手术安全开展,如术前需影像科确切影像学诊断、心内科协助充分控制血压、内分泌科协助纠正内分泌及水电解质紊乱、手术室完善的硬件设备、围术期与麻醉医师充分沟通、术中麻醉医师精确控制血压、术后如病情需要入住重症医学科监护治疗等,并需具备出现严重并发症的应急处理机制和能力,做到手术科室能力过关、相关科室配合密切,保证患者安全。
1.2 人员保障肾上腺肿瘤多为功能性,通常合并高血压、内分泌或电解质紊乱,围术期特别是术中存在血压剧烈波动风险,需经控制血压、纠正内分泌及水电解质紊乱等充分术前准备,严格评估排除禁忌证,术前讨论选择合适的手术方式。医师团队具备以下条件:三级医师医疗团队;主刀医师为主任医师或高年资副主任医师;主刀医师可熟练行腹腔镜手术并具备开放手术能力;如行机器人辅助腹腔镜手术,主刀医师需具备机器人手术资质;所有医师均应熟悉肾上腺肿瘤相关知识及手术操作流程,并接受过相关手术操作的专业培训,熟练掌握术前准备、术中操作流程、术后处理知识。
专家共识推荐:开展腹腔镜肾上腺切除术的主刀医师应为主任医师或高年资副主任医师且腹腔镜手术经验丰富并具备中转开放手术的能力,机器人辅助腹腔镜手术主刀医师需具备机器人手术资质。
1.3 设备匹配腹腔镜肾上腺切除术需要完善的腹腔镜设备和手术器械,并准备开放手术器械,开展机器人辅助腹腔镜手术需具备机器人手术设备。
1.4 医患沟通与患者管理手术前应与患者及家属进行充分沟通,详细询问病史,包括家族史、既往史、用药史、过敏史、月经史、是否妊娠、有无服用抗凝药物(如阿司匹林、氯吡格雷等)及其他全身麻醉手术禁忌药物(如利血平等)。同时按照要求进行术前检查,明确肾上腺疾病的具体类型,针对不同类型肾上腺肿瘤,充分告知患者该疾病类型的临床表现、注意事项、围术期处理方式、手术方式、手术可能出现的风险、并发症及替代方案等。如嗜铬细胞瘤,应告知患者术前至少需准备2周,控制血压、扩充血容量过程中,可能出现鼻塞、体位性低血压等症状,术中、术后可能出现血流动力学不稳定,需应用血管活性药物或入重症监护病房(intensive care unit,ICU)监护等;原发性醛固酮增多症,应告知患者术前需控制血压、纠正低钾血症,术后可能仍需应用降压药物控制血压,术后需高盐饮食预防醛固酮分泌不足导致的高钾血症;皮质醇增多症,应告知患者术前需控制血压、纠正水电解质紊乱,合并糖尿病患者应控制血糖,围术期可能因骨质疏松导致骨折,术后可能出现肾上腺危象,有长期补充糖皮质激素的可能。肾上腺肿瘤较大时,可能因肿瘤侵犯肾脏或肾血管,或因术中损伤肾脏或肾血管,有一并行肾切除的可能,需在术前谈话时充分向患者及家属告知,完善术前谈话,患者或其家属签署知情同意书。治疗过程中应密切观察,记录患者的不良反应。术后应由治疗医生进行随访,评估治疗效果,完成患者的全程管理及诊疗数据的收集和分析。具体注意事项可参照下述3种肾上腺肿瘤围术期处理。
专家共识推荐:术者应充分尊重患者及家属的知情权,术前告知患者肾上腺肿瘤类型、治疗原则、手术方式、适应证、禁忌证、住院费用等,告知患者围术期注意事项,完成患者教育。围手术期应密切观察,记录患者有无不良反应,保证安全有效地开展手术。
2 围术期处理
术前的实验室检查包括血常规、尿常规、凝血功能、肝肾功生化、肾上腺相关激素、血型等。必要的影像学检查包括肾上腺超声、肾上腺计算机断层扫描(computed tomography,CT)、肾上腺磁共振(magnetic resonance image,MRI)等。原发性醛固酮增多症患者需明确醛固酮分泌优势侧,并行肾上腺静脉取血。所有患者需评估心肺功能及手术风险,排除手术禁忌。术前针对不同类型肾上腺肿瘤,充分控制血压,纠正水电解质及代谢紊乱;术中手术医师与麻醉医师密切配合;术后注意血压、心率、心律、血流动力学稳定,及时激素替代,必要时入ICU监护治疗。
专家共识推荐:患者术前需进行实验室和影像学检查以明确肾上腺肿瘤的性质,鉴别诊断原发性醛固酮增多症、皮质醇增多症或嗜铬细胞瘤,根据肿瘤性质进行相应围术期处理。
2.1 嗜铬细胞瘤
2.1.1术前诊断 术前诊断包括定性诊断、定位诊断和基因筛查等。①定性诊断包括实验室测定血浆和尿的游离儿茶酚胺(catecholamines,CA)水平、肾上腺素、去甲肾上腺素(norepinephrine,NE)、多巴胺(dopamine,DA)及其代谢产物如香草扁桃酸(vanillylmandelic acid,VMA)、血浆游离甲氧基肾上腺素(metanephrines,MNs)、24 h尿MNs。②解剖定位诊断包括肾上腺强化CT和MRI。③功能定位诊断包括间碘苄胍显像、生长抑素受体显像和正电子发射型计算机断层显像(positron emission tomography,PET)等。④遗传综合征的诊断和基因筛查等[2-3]。
专家共识推荐:通过定性和定位诊断确诊嗜铬细胞瘤,并明确有无家族倾向,可指导医生制定治疗方案。
2.1.2围术期准备 术前药物准备至少2周,充分阻断过量儿茶酚胺的作用,维持正常血压、心率、心律,改善心脏和其他脏器的功能;纠正有效血容量不足;防止手术、麻醉诱发儿茶酚胺大量释放所导致的血压剧烈波动,减少急性心衰、肺水肿等严重并发症的发生。控制血压首选α-受体阻滞剂,如酚苄明,初始剂量可选择每8 h 5~10 mg,据血压调整剂量,每2~3 d逐步增加剂量,直至发作性症状控制、血压正常或略低、出现体位性低血压或鼻塞等症状,提示药物剂量恰当,一般需要40~100 mg/d的剂量。如血压控制不满意,可加用钙离子通道阻滞剂。如存在心动过速,可在使用α-受体阻滞剂2~3 d后,加用β-受体阻滞剂,如美托洛尔、普萘洛尔等,控制心率<90次/min。一定注意不可单用β-受体阻滞剂,因为单纯阻断β2受体可影响肾上腺素的扩张血管作用,从而诱发高血压危象、心肌梗死、肺水肿等致命并发症[4]。静脉输入生理盐水和胶体液扩充血容量,并嘱患者高盐饮食。如出现高血压危象,可静脉泵入降压药控制血压。
术中手术医师与麻醉医师密切配合。麻醉方式一般采用全身麻醉,麻醉诱导期和手术过程中刺激肿瘤可能导致剧烈血压波动,应注意监测血压、心率、心律。术前、术中禁用阿托品,以免诱发心动过速。术中夹闭肾上腺中央静脉和肿瘤切除时,血压可能突然下降,手术医师进行此操作时应提前告知麻醉医师,注意监测血压、心率,加快输液速度,必要时静脉应用升压药及肾上腺皮质激素。整个手术过程中触及肿瘤的操作都可能诱发高血压和心律失常,所以术中操作需轻柔,尽量避免挤压肿瘤[5]。
如术中血压波动较大,行肾上腺切除术后出现或可能出现血流动力学不稳定,建议入ICU监护治疗,密切监测血压(动脉压、中心静脉压等)、心率、心律,持续心电监护,监测血糖、血电解质等,稳定血压,防止出现肾上腺危象,及时发现并处理可能发生的心血管和代谢相关并发症。待血压、心率、心律平稳、血流动力学稳定后,转回普通病房。
专家共识推荐:术前应用α-受体阻滞剂、钙离子通道阻滞剂、必要时静脉泵入降压药控制血压,β-受体阻滞剂控制心率,同时静脉输入生理盐水和胶体液扩充血容量,高盐饮食。至少药物准备2周,待血压正常或略低,出现轻微体位性低血压、鼻塞等症状时,考虑药物准备充分,进行手术;术中手术医师注意与麻醉医师配合,注意监测血压、心率、心律,维持血流动力学稳定;术中血压波动较大的患者,建议入ICU监护治疗,监测血压、心率、心律、代谢等。
2.2原发性醛固酮增多症
2.2.1术前诊断 ①筛查试验包括血浆肾素、醛固酮、醛固酮肾素比值(aldosterone-renin ratio,ARR)、血钾等;②定性诊断包括高盐饮食负荷试验、氟氢可的松抑制试验、生理盐水滴注试验、卡托普利抑制试验,四者之一可用来确诊;③定位诊断首选肾上腺薄层强化CT,有条件可行肾上腺静脉取血(adrenal vein sampling,AVS);④基因检测可诊断家族性原发性醛固酮增多症(familial hyperaldosteronism,FH)。CYP11B1/CYP11B2融合突变已被用来诊断FH-Ⅰ,CLCN2与FH-Ⅱ有关,KCNJ5与FH-Ⅲ有关,CACNA1H与FH-Ⅳ有关[6]。
专家共识推荐:通过筛查,定性和定位诊断确诊原发性醛固酮增多症,可明确病因,针对有手术指征者行手术治疗。
2.2.2围术期准备 推荐手术指征[7-10]:①醛固酮瘤;②单侧肾上腺增生;③分泌醛固酮肾上腺皮质癌或异位肿瘤;④由于药物副作用不能耐受长期药物治疗的特发性醛固酮增多症(idiopathic hyperaldosteronism,IHA)者。
术前主要应用盐皮质激素受体拮抗剂控制血压,如螺内酯,初始剂量每8 h用药20~40 mg,逐步加量。肾功能不全者,螺内酯适当减量。如血压控制不理想,可加用钙离子通道阻滞剂、血管紧张素转换酶抑制剂、血管紧张素受体阻滞剂等。如有低钾血症,可口服或静脉补钾。注意密切监测血压、血生化。术前准备一般1~2周。
术后第1天即可停止应用螺内酯和其他降压药物,停止补钾,密切监测血压、血生化,根据血压波动情况调整降压药物。术后常规静脉补液,无需特意补钾,根据监测血钾情况决定是否补钾[11]。为防止对侧肾上腺长期抑制引起的醛固酮分泌不足所导致的高钾血症风险,术后数周推荐含钠盐丰富的饮食[7]。注意监测血浆皮质醇、促肾上腺皮质激素浓度,适当补充糖皮质激素防止肾上腺危象[12-14]。
专家共识推荐:患者术前使用螺内酯控制血压、口服或静脉补钾纠正低钾血症,血压控制不佳可加用其他类型降压药,术前准备1~2周,期间密切监测血压、血生化。术后密切监测患者血压、血生化,根据监测情况应用降压药物及补钾,适当补充糖皮质激素,推荐钠盐丰富的饮食。
2.3皮质醇增多症
2.3.1术前诊断 ①定性诊断包括血浆促肾上腺皮质激素(adrenocorticotropic hormone,ACTH)和皮质醇节律、小剂量地塞米松抑制试验;②功能定位可采用大剂量地塞米松抑制试验;③解剖定位包括垂体MRI、肾上腺CT/MRI等;④骨骼X线评估骨质疏松及可能存在的骨折。
专家共识推荐:通过定性、功能定位、解剖定位诊断确诊肾上腺皮质腺瘤导致的库欣综合征,明确病因,针对有手术指征者行手术治疗。
2.3.2围术期准备 术前积极控制血压,尽可能控制血压在正常范围。库欣综合征一般合并代谢异常,如存在血糖升高,应将空腹血糖控制在10 mmol/L以下。注意纠正电解质和酸碱平衡紊乱,改善心脏功能。
库欣综合征患者多存在骨质疏松,术前术中摆体位务必小心,防止出现骨折。术后注意补充糖皮质激素,防止出现肾上腺危象。对于糖皮质激素的替代治疗方案,不同医疗单位存在差异。一般术前1 d、手术当日、术中应补充糖皮质激素,术后足量补充肾上腺皮质激素,预防肾上腺危象。术前可选用地塞米松或醋酸可的松肌肉注射,手术当日、术中可静脉应用氢化可的松,术后禁食期间可静脉应用氢化可的松、甲强龙、醋酸可的松、地塞米松等,开始进食后可改为口服制剂。术后糖皮质激素需足量,并逐步递减直至停药,防止减量过快出现糖皮质激素不足症状或肾上腺危象。密切监测血浆皮质醇、促肾上腺皮质激素浓度,如出现厌食、乏力等肾上腺皮质功能不足症状或遇到生理应激因素时,可适当增加糖皮质激素剂量,症状明显者可静脉应用氢化可的松[13,15-16]。
3 实施操作
腹腔镜肾上腺切除术可经腹腔入路或腹膜后入路[17-18]。经腹腔入路的优势是操作空间大、解剖结构清晰,有利于切除较大肿瘤[17-20]。经腹膜后入路的优势主要是可直达肾上腺,并可避免干扰腹腔脏器,但因其需人工制造操作空间,操作空间较小,辨别解剖结构有一定难度,需要较长的学习曲线[20-23]。
3.1 手术步骤及要点经腹腔和腹膜后入路腹腔镜肾上腺切除术的手术体位、穿刺点选择、手术步骤和注意要点等,已有较多文献详述[1,24]。本共识仅就经腹腔入路腹腔镜左侧肾上腺切除术进行讨论。
①麻醉方式:气管插管全身麻醉。
②手术体位:右侧卧位,头低足低折刀位,后倾15°。
③穿刺点选择:常规可采用三孔法,大致于左侧锁骨中线肋缘下1横指处(x点),左侧腋前线肋缘下(y点),腹直肌外缘脐水平(z点)建立操作通道,术者可根据自己的操作习惯适当调整穿刺点位置(图1A)。
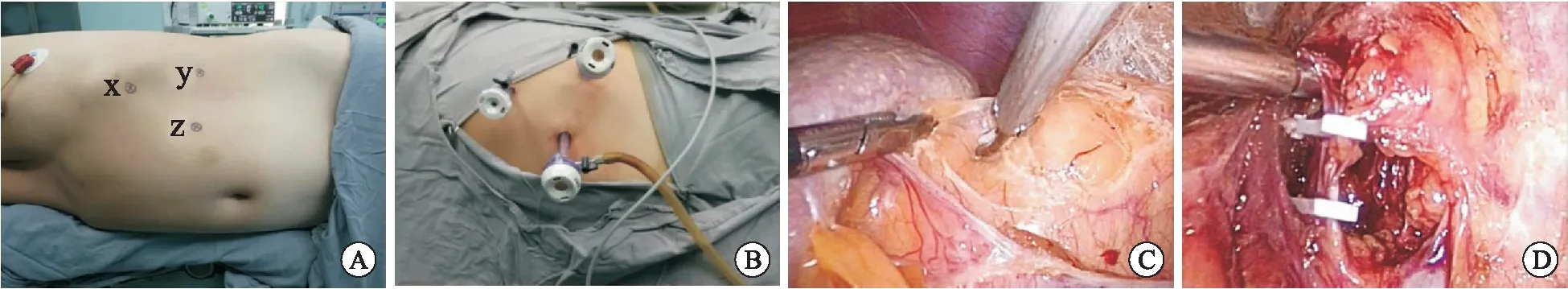
A:穿刺点选择;B:建立操作通道;C:分离脾结肠韧带和侧腹膜;D:游离左侧肾上腺中央静脉并以血管夹夹闭。
图1 经腹腔入路腹腔镜左侧肾上腺切除术
④在x点采用气腹针穿刺入腹腔,建立气腹,设定气腹压力为12~14 mmHg(1 mmHg=0.133 kPa)。部分有腹腔手术史或怀疑肠粘连严重者,可考虑开放建立气腹。
⑤气腹建立满意后,z点置入10 mm Trocar,置入腹腔镜,接监视器。
⑥在腹腔镜直视下,观察气腹针位置及腹腔内脏器有无损伤,拔出气腹针,于x点置入5 mm Trocar,y点置入10 mm Trocar,分别置入操作件(图1B)。
⑦用超声刀沿左侧结肠旁沟打开腹膜返折,将左半结肠推向内侧,分离脾肾韧带和脾结肠韧带,打开左肾上极肾周筋膜和肾周脂肪囊,暴露左侧肾上腺区(图1C)。
⑧游离左侧肾静脉和肾上腺中央静脉,解剖左侧肾上腺中央静脉并用血管夹夹闭,用超声刀离断。建议肾上腺静脉近侧留置两个血管夹(图1D)。
⑨钝性分离和超声刀分离左侧肾上腺与周围粘连,其他肾上腺血管一般可用超声刀离断,如发现直径较粗的血管,建议先以血管夹夹闭,再用超声刀离断。
⑩肾上腺完整切除后,将切除标本置入内镜取物袋中取出。
右侧手术与左侧类似。但右侧穿刺通道一般为4个,右锁骨中线与右肋缘下交界穿刺点内侧1~2 cm肋缘下为第4穿刺点,置入带锁扣抓钳用来牵拉肝脏,暴露手术视野。注意右侧肾上腺中央静脉汇入下腔静脉后方,解剖分离时务必小心,防止静脉撕裂出血。
专家共识推荐:穿刺点位置并非绝对固定,术者可根据术中情况和个人习惯适当调整穿刺点位置,亦可在术中增加操作通道。有腹腔手术史或高度怀疑腹腔内粘连患者,为防止损伤腹腔内脏器,可开放建立气腹,放置10 mm Trocar,腹腔镜观察下置入其他Trocar。左侧肾上腺中央静脉汇入左肾静脉,右侧肾上腺中央静脉汇入下腔静脉,解剖分离肾上腺中央静脉务必小心,防止静脉撕裂出血。
3.2 并发症和意外事件的处理并发症分为术中并发症和术后并发症。术中并发症主要为出血、腹腔脏器损伤、血压波动等[21,27-29];术后并发症主要为出血、疾病特异性并发症[2,30-34,43-47]。
3.2.1出血 整个术中及术后一段时间内均有出血风险。建立穿刺通道时肌肉渗血或腹壁血管损伤,术中损伤肾上腺静脉、肾静脉、下腔静脉、腰静脉、脾静脉、肾动脉等均可引起出血。术中发现血管损伤,需迅速压迫止血,确定出血部位,缝线缝合或血管夹夹闭出血点。部分情况如腔镜下止血困难时,需转开放手术。切除肾上腺后,需降低气腹压力,观察术野,确认术野无活动性出血或渗血。如发现出血或渗血点,可用超声刀止血,超声刀止血困难时,可采用血管夹夹闭。
专家共识推荐:出血风险贯穿术中和术后一段时间。整个手术操作过程均需轻柔,建立操作通道时尽可能避开腹壁血管,术中仔细分离肾上腺静脉,切勿暴力牵拉,避免撕裂静脉。解剖务必清晰,防止损伤周围血管。切除肾上腺后需降低气腹压确认无术区渗血,操作通道应缝合确切,尽可能减少出血风险。
3.2.2腹腔内脏器损伤 在建立操作通道时可能损伤肠道,切除肾上腺时可能损伤周围器官。左侧手术易损伤脾脏、脾血管、胰尾等;右侧手术可能损伤肝脏、胰腺等。
经腹腔入路,建立气腹时多为盲穿,有损伤肠道的风险,特别是患者有腹腔手术史或有肠粘连可能时,风险更大。为减少肠道损伤风险,气腹针位置尽量选择在肋缘下,穿刺时注意突破感。有腹部手术史或高度怀疑肠粘连者,可行开放建立气腹或选择经腹膜后入路。
右侧手术可能损伤肝脏。气腹针穿刺、术中过分牵拉肝脏均可能伤及肝脏。气腹针穿刺造成的损伤,一般可自行止血。牵拉肝脏造成的肝脏撕裂,破口较小一般可自行止血,破口较大时,可能需应用止血材料或缝线缝合。
左侧手术可能损伤脾脏或脾血管。发生脾损伤,可用止血剂、电凝等止血,效果不佳时可行缝合,如均不成功,需行脾切除。
双侧手术都有可能损伤胰腺。如损伤胰尾,需行胰尾末端切除术,如损伤胰管,需行修复并放置引流管,如怀疑胰腺损伤,可留置负压引流管,术后引流液查甘油三酯,若高于正常值提示胰腺损伤,需禁饮食、肠外营养,并予生长抑素或奥曲肽,减少胰液分泌。
专家共识推荐:所有临近脏器均有损伤风险。术前应充分评估腹腔内情况,有腹腔手术史或高度怀疑肠粘连者,可开放建立气腹或选择经腹膜后入路;术中应注意解剖结构清晰,避免解剖不清晰的情况下盲目分离;一旦发现损伤,及时适当处理。
3.2.3术中血压波动 术中接触或挤压肿瘤可引起血压剧烈升高,尤其是嗜铬细胞瘤,甚至危及生命,术中操作应轻柔。可应用α肾上腺素受体阻滞剂、β肾上腺素受体阻滞剂、硝普钠等控制血压,β肾上腺素受体阻滞剂治疗心律失常。如出现难以纠正的血压急剧升高或心律失常,应及时中止手术。结扎肾上腺静脉时可能出现血压突然下降。术中手术医师与麻醉医师应密切配合,结扎肾上腺静脉前及时通知麻醉医师,如出现血压下降,及时应用升压药物,快速补液。
专家共识推荐:术中接触肿瘤及结扎肾上腺静脉时可能出现剧烈血压波动,手术医师与麻醉医师应密切配合,术中及时应用血管活性药物稳定血压。
3.2.4疾病特异性并发症 原发性醛固酮增多症患者,术后可能因对侧肾上腺皮质球状带功能抑制导致高钾血症,也可能因围术期禁饮食、过量血浆醛固酮尚未完全恢复正常而发生低钾血症。术后需密切监测血生化,及时发现血钾异常,低钾血症需补钾,高钾血症使用经典抗高钾血症方案进行内科治疗,必要时补充氟氢可的松,甚至行血液透析。
库欣综合征患者,术后可能因血浆皮质醇迅速撤退引起糖皮质激素不足相关症状,如厌食、乏力等,甚至发生肾上腺危象。因此,库欣综合征患者术前、手术当天、术中、术后需接受皮质醇替代疗法,术后补充糖皮质激素逐步减量,并密切监测皮质醇、促肾上腺皮质激素,确保补充足量外源性糖皮质激素并确定何时开始减量及减量速度。
嗜铬细胞瘤患者,因血浆儿茶酚胺类物质迅速撤退或α-受体阻滞剂作用,术后可能出现继发性低血压,严重时休克。嗜铬细胞瘤患者,术后如血流动力学不稳定,需入ICU监护治疗,心电监护,密切监测血压、心率、心律,必要时应用血管活性药物,待血压平稳、血流动力学稳定后转回普通病房。
专家共识推荐:不同类型肾上腺疾病的特异性术后并发症,多因肿瘤切除后激素迅速撤退引起。围术期应注意监测相应激素,并做好激素替代,及时发现,及时处理。
4 特殊人群
4.1 不适合行肾上腺切除术的患者对于全身麻醉手术风险较高、肾上腺肿瘤复发、部分恶性肿瘤不能行肾上腺切除手术的患者,可采用射频消融或冷冻消融等方式治疗[35-38]。
4.2 双侧肾上腺病变传统观点,对于有功能的双侧肾上腺病变,尤其肿瘤较大,保留正常肾上腺组织困难者,或者因垂体或异位ACTH分泌导致的库欣综合征等,可行双侧肾上腺切除,术后激素替代治疗[1]。但术后需长期外源性激素替代,极大影响患者生活质量,从而促使大家探讨行肾上腺部分切除术的可行性。建议影像学显示尚存在正常肾上腺组织,术中探查确认存在正常肾上腺组织的患者,如技术可行,可考虑行肾上腺部分切除术,保留正常肾上腺组织[39-43]。建议双侧手术分期进行,也有双侧手术同期进行的报道[44]。机器人辅助腹腔镜手术使肾上腺部分切除更为精确,可更加精准地保留正常肾上腺组织[45-46]。
4.3 妊娠妊娠患者如患有内分泌活性的肾上腺肿瘤,如嗜铬细胞瘤、皮质醇综合征、原发性醛固酮增多症等,可导致妊娠期间血压控制困难,甚至影响胎儿发育。需谨慎评估,权衡手术风险和肿瘤对妊娠及胎儿的风险。如妊娠或胎儿风险可控,可通过内科治疗,继续妊娠至足月,分娩时行剖宫产;否则可经充分术前准备,行患侧肾上腺切除术;必要时终止妊娠;应充分告知患者及家属可能存在自然流产或需人工流产的情况。已有多个妊娠患者行腹腔镜肾上腺切除术的报道[47-52]。
专家共识推荐:腹腔镜肾上腺切除术是治疗肾上腺肿瘤的金标准。因各种原因不能行肾上腺切除患者,可行射频消融和冷冻消融等。对于双侧肾上腺病变,应评估行肾上腺部分切除术的可行性。妊娠期间发现肾上腺肿瘤并引发相关症状,如风险可控,建议内科治疗,待妊娠足月产后处理肾上腺病变,分娩时行剖宫产;否则应谨慎评估风险,行患侧肾上腺切除术;必要时需终止妊娠。孕前查体如发现肾上腺肿瘤,建议先行手术切除。
执笔与编辑专家(按姓氏拼音排序)
侯本国 山东省济宁市中西医结合医院泌尿外科
金讯波 山东第一医科大学附属省立医院泌尿微创科
曲华伟 山东第一医科大学附属省立医院泌尿微创科
于 潇 山东第一医科大学附属省立医院泌尿微创科
审稿与讨论专家(按姓氏拼音排序)
崔子连 山东第一医科大学附属省立医院泌尿微创科
贺大林 西安交通大学第一附属医院泌尿外科
胡卫国 清华长庚医院泌尿外科
焦 伟 青岛大学附属医院泌尿外科
景泰乐 浙江大学医学院附属第一医院泌尿外科
刘 冰 海军军医大学第三附属医院泌尿外科
邱剑光 中山大学附属第六医院泌尿外科
王富博 广西医科大学泌尿科学研究所
夏庆华 山东第一医科大学附属省立医院泌尿微创科
熊 晖 山东第一医科大学附属省立医院泌尿微创科
徐啊白 南方医科大学珠江医院泌尿外科
袁晓东 上海仁济医院泌尿外科
张建军 山东第一医科大学附属省立医院泌尿微创科
张 争 北京大学第一医院泌尿外科
