先天性心脏病患儿介入治疗的效果研究
2022-03-23侯强
侯 强
(郑州市第一人民医院心胸外科 郑州 450000)
小儿先天性心脏病(CHD)是在遗传、环境、药物、营养等因素相互作用下引发的一组以胚胎发育期心脏大血管发育异常致心脏解剖结构异常为主要病理的特征的先天性畸形。据相关调查数据统计显示,我国新生儿中CHD的发病率约为6‰~9‰,每年高达10多万新生儿合并有CHD,而其中30%的患儿因治疗干预不及时而死亡,成为威胁小儿生命质量的重要疾病因素[1]。长期以来,传统外科开胸手术是治疗CHD的主要方法,具有视野清晰、适应证广及效果佳等显著优点,但同时具有手术创伤大、并发症多、术后康复进程慢等缺点,整体疗效不甚满意。近年来,随着心胸外科微创医疗技术发展进程的不断推进及CHD治疗体系的日益完善,以导管介入疗法为代表的手术路径为小儿CHD的临床治疗开辟了新的路径,具有创伤小、并发症少、康复快等显著优势[2]。动脉导管未闭(PDA)和房间隔缺损(ASD)是目前临床上常见的CHD类型,本研究以我院收治的96例PDA型/ASD型CHD患儿为研究对象,探讨导管介入疗法的实践价值,现报道如下。
1 资料与方法
1.1 临床资料
2019年6月~2021年6月期间于我院收治的小儿CHD病例中选择96例纳入本研究。病例纳入标准:(1)所有患儿均实验室、影像学、病理等检查确诊;(2)所有患儿均为合并需经外科手术治疗的心脏畸形类型者;(3)有完整的病例资料者;(4)将本研究方案客观告知,且取得患儿家属知情同意者。排除标准:(1)对所采取的治疗干预方案有禁忌症者;(2)合并其他重要脏器严重疾病者;(3)合并重度肺动脉高压者;(4)合并其他心脏畸形者。根据随机数字表法将本组96例患儿分为传统外科组和导管介入组各48例,两组患儿一般病历资料分布对比,差异无统计学意义(P>0.05),见表1。

表1 传统外科组和导管介入组患儿基线资料分布
1.2 方法
传统外科组患者实施常规开胸术治疗。首先,术前常规检查及准备,气管插管全麻后指导患儿取平卧位,术区消毒铺巾后,于胸骨正中位置做一手术切口,逐层切开皮肤及皮下组织,至心包暴露后将其切开。然后,建立体外循环,阻断升主动脉,将左右心房依次剪开后予以病灶探查。针对房间隔缺损者选择合适的补片予以缺损修补,针对动脉导管未闭者将动脉导管逐层切断,并予以导管两端缝合。最后,开放升主动脉,复温,结束体外循环,将管道依次拔出,止血、缝合,关闭胸腔。术后常规抗感染、改善循环等。
1.2.2导管介入组
导管介入组患者实施导管介入治疗。首先,术前常规检查及准备,气管插管全麻后指导患儿取平卧位,术区消毒铺巾后,根据患儿病理类型开展针对性的介入治疗。房间隔缺损者:首先,经右侧股静脉穿刺,将鞘管置入,造影下对房间隔缺损病理特征(包括大小、形态、程度等)进行了解;然后选择合适的封堵器沿着股静脉侧封堵房间隔缺损,封堵10min后,行左心室、和升主动脉造影,确认无分流后释放;最后,退出鞘管,穿刺部位予以加压包扎。动脉导管未闭者:经右侧股静脉、股动脉穿刺,将鞘管、导管置入,造影下了解动脉导管未闭情况,根据患儿整体状况选择适宜的封堵器,通道建立后将封堵器置入,造影下确认封堵器位置合适后释放;然后退出鞘管,穿刺部位予以加压包扎。
1.3 观察指标
1.3.1手术客观指标
分别统计并对比传统组与介入组患儿的手术耗用时间、术中失血量、术后机械通气时长、胸腔引流量、术后住ICU时间、总住院耗时。
1.3.2心功能
于两组患儿治疗前及治疗3个月后,采用心脏超声心动图及心脏彩超检查患儿心功能指标,包括:左心室射血分数(LVEF)左心室收缩、舒张末期内径LVESD、LVEDD。
1.3.3并发症发生率
分别统计两组患儿手术相关并发症的发生情况。
春播马铃薯在7月中旬收获完。贮藏以选择干净、通风、凉爽的半地下窖为好,不要与农药、化肥、机油以及大葱、大蒜、洋葱等辛辣味产品共存。薯块堆放于干净的砂土上,每10 d翻检1次,随时捡出烂薯。商品薯应暗光保存,防止变绿。
1.4 统计学方法
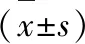
2 结果
2.1 手术客观指标
导管介入组患儿手术耗用时间、术后机械通气时长、术后住ICU时间、总住院耗时均短于传统外科组(P<0.05),且术中失血量、胸腔引流量少于传统外科组(P<0.05),见表2。
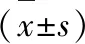
表2 传统外科组和导管介入组患儿手术客观指标比较
2.2 心功能
治疗前,两组患儿LVEF、LVESD、LVEDD比较,无明显差异(P>0.05);治疗后,导管介入组患儿LVEF高于传统外科组(P<0.05),LVESD、LVEDD低于传统外科组(P<0.05),见表3。
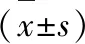
表3 传统外科组和导管介入组患儿治疗前后心功能指标比较
2.3 并发症
导管介入组共8.33%的患儿术后发生并发症,低于传统外科组的22.92%(P<0.05),见表4。

表4 传统外科组和导管介入组患儿术后并发症的发生率比较[n(%)]
3 讨论
CHD发病率在新生儿出生缺陷中排名第一,近年来随着心胸外科医疗技术的快速发展及与心血管内科、手术室、麻醉科等多学科协作的加强,尽管CHD治疗效果显著提高,但传统开胸术路径下患儿于全麻、体外循环、直视心脏下进行缺损修补、未闭合导管切断缝合,虽视野开阔,手术操作顺应性好,而操作中需切开胸骨,打开心脏,创伤极大,部分患儿并不耐受,整体疗效不甚理想[3~4]。自微创医疗技术发展以来,随着血管疾病介入治疗技术和医疗器械的迅猛发展,腔内介入治疗成为目前主流的动静脉疾病的治疗方案,且在微创介入技术日益成熟的大背景下,导管介入治疗CHD的效果不断提高[5]。据2019年中国大陆先天性心脏病介入治疗数据显示,我国先心病手术成功率达98.41%,为CHD的治疗提供了新的路径[6]。
本研究中,传统外科组和导管介入组CHD患儿分别开展传统开胸术治疗、导管介入术治疗,研究结果显示:导管介入组患儿手术耗用时间、术后机械通气时长、术后住ICU时间、总住院耗时均短于传统外科组(P<0.05),且术中失血量、胸腔引流量少于传统外科组(P<0.05)。即相较于传统开胸术,导管介入术治疗小儿CHD可有效加快手术进程,降低手术创伤,促进患儿更快的康复。传统开胸术治疗下于患儿胸骨正中切口,需切断胸部的各层肌肉,还要强行撑开肋间10~20cm,甚至要撑断肋骨,或者电锯劈开胸骨,胸廓损伤严重,内环境破坏严重,导致创伤下术后康复慢[7]。而微创介入治疗是一种集放射技术、外科方法、内科药物于一身的跨学科、跨领域的新型治疗方式,采用穿刺技术进入患者股动静脉,然后将特制的导管、导丝等精细器械引入人体,在造影下可获得实时解剖结构,可以指引导管操作,对心脏疾病进行点对点的局部治疗[8~9]。且随着封堵装置及内外科介入治疗技术的不断成熟,封堵器在房间隔缺损、室间隔缺损和动脉导管未闭等领域的应用越来越广泛,凸显出创伤小、术后康复进程快的显著优势[10]。
同时,本研究中,治疗后导管介入组患儿LVEF高于传统外科组(P<0.05),LVESD、LVEDD低于传统外科组(P<0.05)。即在介入治疗路径下对患儿心功能的改善效果更佳。主要是因为导管介入手术操作精细,对间隔缺损的封堵效果明显,封堵装置是临床不断设计优化和技术升级的产品,术中经过左房造影检查确认封堵效果良好,无残余分流,牵拉实验证实封堵器位置稳定后再予以释放,能更好的保证封堵效果,改善患者心功能预后[11]。另外,在术后并发症上,导管介入组共8.33%的患儿术后发生并发症,低于传统外科组的22.92%(P<0.05),即导管介入治疗小儿CHD的的安全性优于传统开放术。传统开放术对患儿胸腔内环境的破坏大,而导管介入通过微小的创口将特定的器械导入人体病变部位进行微创治疗,对机体组织及内环境的破坏更轻,因手术创伤造成的并发症风险低[12]。
综上所述,相较于传统开胸术,导管介入术治疗小儿CHD具有创伤小、康复快的优点,且对患儿心功能的改善效果更佳,术后并发症更少,值得临床推广应用。
