中性粒细胞/淋巴细胞比值与口腔鳞状细胞癌预后相关性的Meta分析
2022-01-17张文邹波刘建林袁道英
张文,邹波,刘建林,袁道英
聊城市人民医院口腔科,山东 聊城(252004)
炎症反应在肿瘤的发生、发展、侵袭和转移等各个阶段均发挥着重要作用,也影响着机体的免疫状态和对治疗的反应。浸润于肿瘤微环境的免疫细胞与癌细胞相互作用,如果免疫系统未能及时发现和根除肿瘤细胞,就会导致肿瘤进展和扩散,也就是所谓的免疫逃逸[1]。因此在研究分析肿瘤发生、发展的机制以及临床判断预后时需重视炎症与免疫的作用[2-3]。
有文献报道,外周血单核细胞、中性粒细胞和血小板计数的偏高与某些癌症预后不良有密切的相关性[4-5],偏高的淋巴细胞浸润常提示较好的预后[6]。进一步的研究发现,不同类型的外周血细胞计数的比值似乎与癌症患者的预后密切相关[7]。中性粒细胞/淋巴细胞比值(neutrophil to lymphocyte ratio,NLR)是指外周血中性粒细胞绝对数目与淋巴细胞绝对数目的比值,它反映了机体的炎症免疫状态。研究显示,NLR与多种恶性肿瘤的预后生存有显著的相关性,包括结肠癌[8]、肝癌[9]、乳腺癌[10]、胶质瘤[11]、胃癌[12]等。
过往研究探讨了NLR与口腔鳞状细胞癌(oral squamous cell carcinoma,OSCC)预后及临床特征的关系,但受限于临床样本量等多重因素的影响,研究结果并不一致[13-14]。因此,本研究综合既往研究报道进一步分析中性粒细胞与淋巴细胞比值在预测OSCC患者预后中的作用及其与OSCC临床病理特征的相关性。
1 资料和方法
1.1 检索策略
应 用PubMed、Web of Science、Cochrane、Embase、中国知网、万方公共数据库进行检索有关NLR与OSCC预后有关的英文文献。检索词为“oral squamous cell carcinoma”or“OSCC”、“neutrophil lymphocyte ratio”or“NLR”、“survival”or“prognostic”or“prognosis”or“recurrence”or“clinical outcome”。检索截止日期为2021年2月1日。
1.2 纳入与排除标准
纳入标准:①经组织病理学诊断为OSCC;②文献评估了NLR与OSCC患者预后的关系;③明确报道了NLR临界值(cut-off value),并根据NLR的高低进行分组;④文献提供了风险比(hazard ratio,HR)和95%置信区间(confidence interval,CI),或者文中有足够图表数据来进行估算提取;⑤英文文献。
排除标准:①综述、会议摘要、信件或者个案报道;②动物实验;③重复的文献;④两个或两个以上的NLR临界值。
1.3 数据提取与质量评价
仔细阅读纳入文献提取所需数据,包括:作者姓名、发表年份、国家、研究设计、样本量、TNM分期、治疗方法、NLR临界值、随访周期、预后评价指标及相应的HR和95%CI等。如文献中未直接报道HR和95%CI,可根据Parmar等[15]报道的方法利用相关图表间接进行提取。依据纽卡斯尔-渥太华量表(Newcastle-Ottawa scale,NOS)量表[16]对纳入的文献进行质量评价打分,共计9分,得分大于6分则认为是高质量文献。该模块操作均由两名研究者分别独立完成。
1.4 统计学分析
应用RewMan5.0软件进行统计分析。将纳入文献中提取的HR及其95%CI进行合并,用以评价NLR对预后评估指标的影响。将比值比(odds ratios,OR)及其95%CI进行合并,用以评价NLR与临床病理特征的相关性。如果P<0.10,I2≥50%,表明存在显著异质性,选择随机模型进行数据合并;反之,选用固定效应模型。应用漏斗图评价纳入文献的发表偏倚。P<0.05表明差异有统计学意义。
2 结 果
2.1 文献筛选流程及结果
按照检索策略,初步检索到135篇,去除重复文献38篇,剩余97篇。通过阅读题目及摘要,剔除62篇,剩余35篇。仔细阅读全文,9篇文献由于没有足够数据被剔除,3篇文献有不止一个NLR截断值,最终符合纳入标准的共计23篇[13,14,17-37]。见图1。

Figure 1 Document retrieval process图1 文献检索流程
纳入文献的基本特征如表1所示,均发表于2013年至2020年之间,最大样本量708,最小样本量69,均为回顾性研究。纳入文献中NLR的临界值范围为1.41~5。纳入文献的NOS值均值为7,表明纳入的文献均为高质量文献。
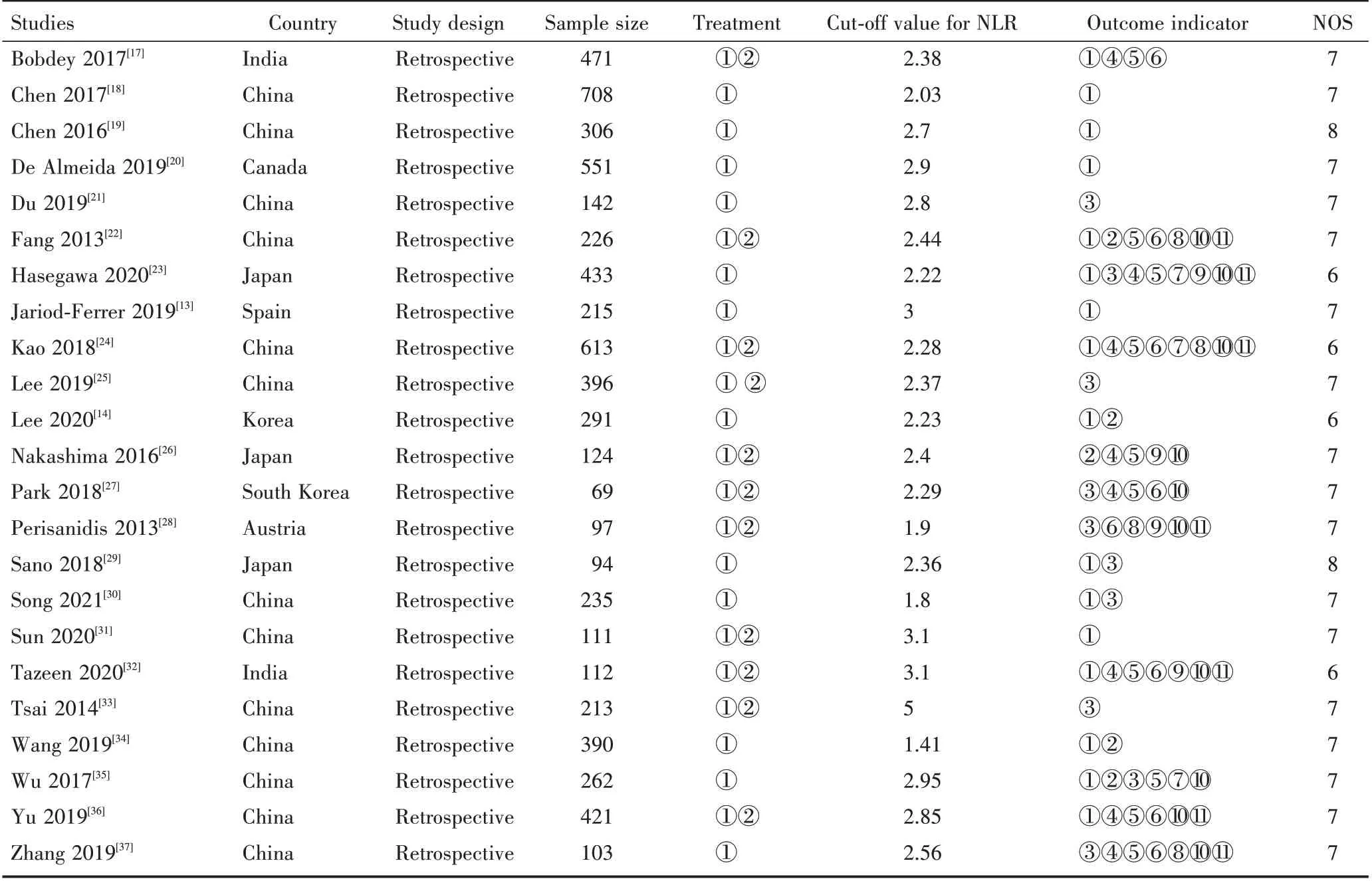
表1 纳入文献的基本特征Table 1 The basic features of the included studies
2.2 NLR与OSCC的预后
共计16篇纳入文献[13,14,17-20,22-24,29-32,34-36]报道了术前NLR与OSCC患者总体生存率(overall survival,OS)的关系。由于异质性较显著(I2=57%,P=0.002),采用随机效应模型进行分析。合并HR值为1.62,95%CI(1.38,1.91),P<0.001。该结果表明,NLR值与OSCC患者的OS呈负相关。见图2。

Fiugre 2 Relationship between neutrophil to lymphocyte ratio and overall survival of patients with oral squamous cell carcinoma图2 中性粒细胞/淋巴细胞比值与口腔鳞状细胞癌患者总体生存率的关系
共 计5篇 纳 入 文 献[14,22,26,34,35]报 道 了 术 前NLR值与OSCC患者无病生存率(disease free survival,DFS)的关系。由于未发现显著异质性(I2=4%,P=0.38),采用固定效应模型进行分析。合并HR值为1.48,95%CI(1.24,1.77),P<0.001。该结果表明,NLR值与OSCC患者DFS呈负相关,见图3。

Figure 3 Relationship between neutrophil to lymphocyte ratio and disease free survival of patients with oral squamous cell carcinoma图3 中性粒细胞/淋巴细胞比值与口腔鳞状细胞癌患者无病生存率的关系
10篇 纳 入 文 献[21,23,25,27,28-30,33,35,37]报 道 了 术 前NLR值与OSCC患者疾病特异性生存期(disease specific survival,DSS)的关系,固定效应分析模型(I2=0%,P=0.60)显示合并HR值为1.87,95%CI(1.60,2.20),P<0.001。该结果表明,NLR值与OSCC患者DSS呈显著负相关,见图4。
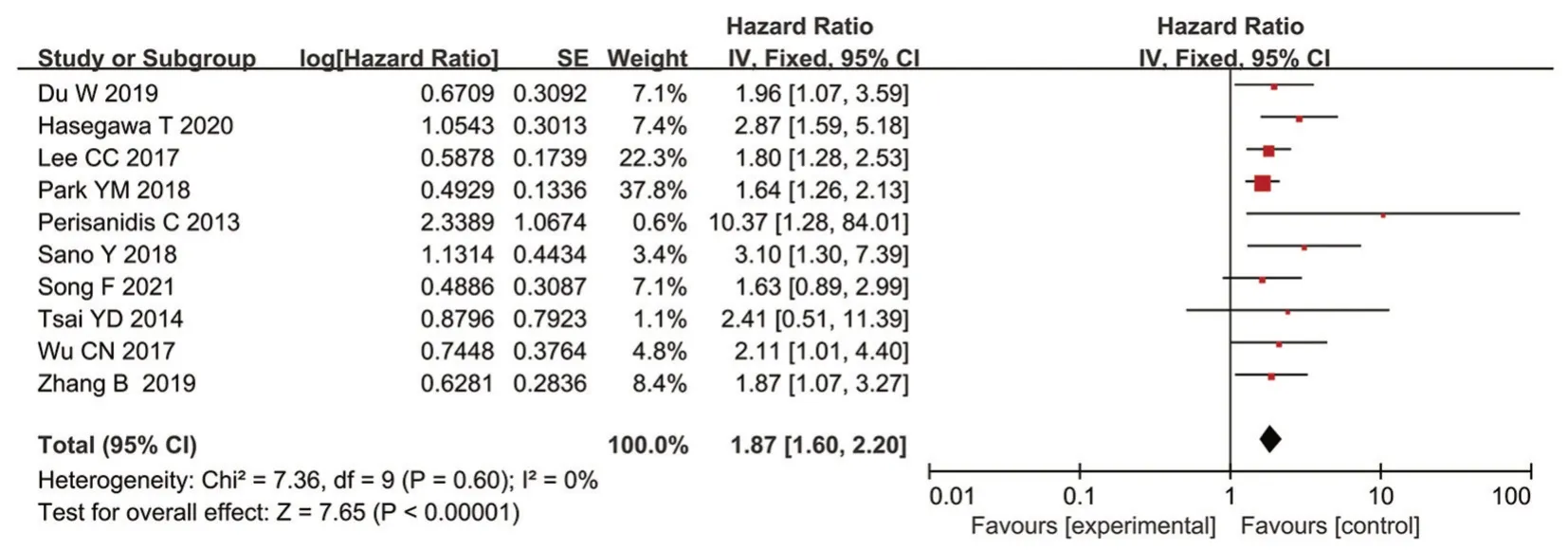
Figure 4 Relationship between neutrophil to lymphocyte ratio and disease specific survival of patients with oral squamous cell carcinoma图4 中性粒细胞/淋巴细胞比值与口腔鳞状细胞癌患者疾病特异性生存期的关系
2.3 NLR与OSCC的临床病理特征
11篇纳入文献报道了NLR值与OSCC临床病理 特 征 的 关 系,包 括 年 龄[23,26,28,32]、性别[22-24,26-28,32,35-37]、肿瘤大小[17,23,24,26,27,32,36,37]、颈淋巴结状态[17,22,23,24,26,27,32,35-37]、分化程度[22,23,24,28,32,36,37]、肿瘤分期[17,22,24,27,28,36,37]、周围神经侵犯[22,24,28,37]、淋巴结包膜外侵犯[23,24,35]等。较高的NLR值与肿瘤大小[OR=2.68,95%CI(1.84,3.90),P<0.001]、颈淋巴结转移[OR=1.59,95%CI(1.35,1.88),P<0.001]、肿瘤分期[OR=2.85,95%CI(2.35,3.47),P<0.001]、淋巴结包膜外侵犯[OR=1.72,95%CI(1.23,2.40),P=0.001]、周围神经侵犯[OR=1.70,95%CI(1.29,2.24),P<0.001]呈正相关,且具有统计学意义。见图5。
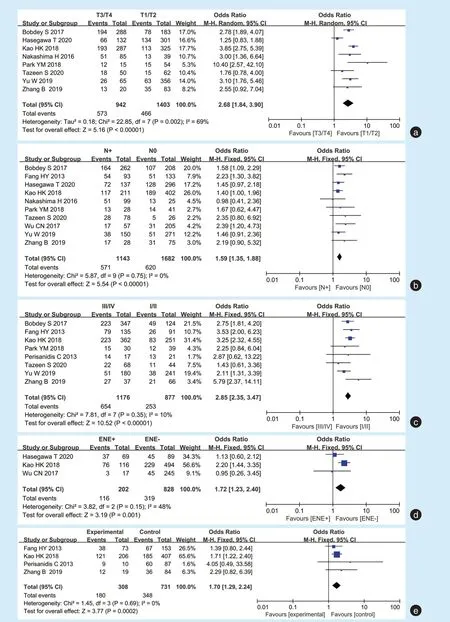
Figure 5 Relationship between neutrophil to lymphocyte ratio and clinicopathological features of patients with oral squamous cell carcinoma图5 中性粒细胞/淋巴细胞比值与口腔鳞状细胞癌患者临床病理特征的关系
但是NLR值与年龄[OR=0.96,95%CI(0.71,1.29),P=0.77)]、性别[OR=1.08,95%CI(0.88,1.33),P=0.55)]、分 化 程 度[OR=1.15,95%CI(0.92,1.43),P=0.22]的相关性并不显著。
2.4 发表偏倚
应用漏斗图评估Meta分析的发表偏倚。漏斗图显示所有研究中样本均分布均匀,NLR值对总生存期、肿瘤大小、颈淋巴结转移、周围神经侵犯、肿瘤分期以及淋巴结包膜外侵犯的影响均未发现显著不对称性。见图6。

Figure 6 Funnel plot assessing publication bias图6 评估发表偏倚的漏斗图
3 讨 论
本Meta分析共计纳入23篇文献,总样本量6 180,结果显示NLR升高与OSCC患者较低的总体生存率、无病生存率、疾病特异性生存期均呈正相关。此外,NLR升高与肿瘤大小、颈淋巴结转移、肿瘤分期、淋巴结包膜外侵犯、周围神经侵犯呈正相关,但与年龄、性别、肿瘤分化程度无显著的相关性。
NLR被认为是系统评估机体炎症反应的一个指标。由于炎症与癌症的发生和预后密切相关,NLR也受到越来越多的关注。Walsh等[38]最早发现术前NLR大于5与结肠癌的总体生存率和癌症特异性生存率密切相关,随后在多种实体瘤中报道了NLR的预后价值[39]。从机制方面,中性粒细胞可以通过细胞因子、生长因子和蛋白酶提供一个有利的生长环境,从而促进肿瘤的进展[40]。此外,它们还分泌多种蛋白酶,促进肿瘤细胞的浸润和迁移[41]。相反,淋巴细胞也可以促进先天免疫应答(例如:自然杀伤细胞)和适应性免疫应答(例如:B淋巴细胞、CD4辅助T淋巴细胞和细胞毒性T淋巴细胞),并刺激淋巴细胞相关细胞因子的释放,发挥抑制肿瘤的作用[42]。因此,NLR的变化在一定程度上反映了肿瘤局部微环境的活性。
之前也有Meta分析探讨NLR与OSCC患者预后的关系,发现较高的NLR与患者的总体生存率及无病生存率呈负相关,而且与淋巴结转移、肿瘤分期、分化程度以及周围神经浸润密切相关[43]。
近几年NLR在OSCC中的作用受到更多的重视,有更多的关于NLR与OSCC相关性的研究。本研究分析发现NLR升高与OSCC患者的OS和DFS呈显著负相关,这与之前的研究相似。
本文还进一步分析了NLR升高与DSS的关系,发现同样存在显著的负相关性。在临床病理特征方面,与之前的报道相似,NLR的升高与颈部淋巴结转移、肿瘤分期、周围神经侵犯显著正相关;此外,本研究中NLR升高与肿瘤大小、淋巴结包膜外侵犯亦有显著的正相关性,但是与肿瘤的分化程度无显著的相关性,这与之前的Meta分析报道结果并不一致,或许是由于增加了样本量所致。
本研究仍存在一些局限性。首先,符合标准的纳入文献采用了不同的NLR截断值,对NLR升高群体的定义存在一定的偏差,对研究结果可能会有一定影响。其次,大部分的纳入文献来源于亚洲,虽然这与亚洲OSCC的高发病率一致,但NLR与OSCC的预后及临床病理相关性是否存在种族差异尚不得而知。最后,本研究纳入文献均为回顾性文献,没有前瞻性研究结果,分析所得结论的证据级别有所下降,仍待足够的前瞻性研究数据提供更多的支持。
