四例不典型肝局灶性结节增生的影像学特点
2021-12-14王成刘承利孔亚林蒲猛何晓军赵刚戴竞耀
王成,刘承利,孔亚林,蒲猛,何晓军,赵刚,戴竞耀
(空军特色医学中心 肝胆外科,北京 100142)
肝局灶性结节增生(focal nodular hyperplasia,FNH)是一种肝脏良性病变,其本质是肝细胞在血管畸形基础上的反应性增生。1958 年美国医师Edmondson首次提出此概念,1976 年被国际肝胆研究协会所采纳。FNH在肝良性占位中较为常见,国外文献报道本病多见于中青年女性。一项跨度为7 年的回顾性研究(2012—2019 年)显示:共2 632 例术前诊断为结肠癌肝转移的患者接受肝部分切除术,其中24 例术后病理证实为FNH[1]。由此可见,部分FNH表现并不典型,不易与转移癌鉴别;另外,部分医师对该病认识不够。FNH典型病例多在门诊确诊,多数不需要住院治疗,仅需随访观察。不典型FNH病例需住院诊治,这部分患者虽然数量不多,但容易被误诊为肝癌或肝腺瘤等疾病[2]。FNH 的正确诊断有助于做出合适的临床决策和避免不必要的肝切除术。随着影像学诊断技术的进步,典型FNH诊断率不断提高[3],然而不典型FNH往往与肝血管瘤、肝腺瘤、肝细胞癌等在影像学上表现相似,仍然较难鉴别。因穿刺病理学检查也有一定的局限性,部分FNH病例行穿刺病理学检查后仍不能确诊。作为外科医师如何在术前结合各种检查手段对这类不典型FNH在术前作出正确的“临床诊断”是一个重要问题。本文通过回顾我单位近7 年的FNH患者的临床和病理资料,筛选其中4例不典型FNH,分析不典型FNH的影像学表现及其组织病理学基础,以提高对不典型FNH的诊断率,现报道如下。
1 资料与方法
1.1 一般资料
回顾2012年12月至2019年12月在空军特色医学中心住院诊治的FNH患者,选择影像学表现不典型且经病理学证实为FNH的患者,筛选有代表性的病例4例,其中,男1例、女3例,年龄26~53岁,平均(41.5±13.7)岁。瘤体长径4.0~10.0 cm。瘤体在肝脏的位置:右前叶上段3例,左外叶1例,其中3例突出肝表面,1例位于肝包膜下。4例患者均无乙型、丙型肝炎及其他肝病病史,实验室检查未见异常。
1.2 方法
1.2.1 病理学检查方法:3例为肝部分切除术后标本(其中1 例为上级医院手术),1 例为术中肝穿刺活检标本。所有标本均采用常规石蜡切片,行HE染色及免疫组织化学检测。阅片及判读均由病理科两名副主任医师及以上职称的医师完成。
1.2.2 CT检查方法:检查前患者禁食8~12 h,前1 d完善碘试验知情同意书,必要时行碘试验。检查当日晨禁食禁水。先行上腹部CT平扫,再用高压注射器向静脉内注入造影剂。增强扫描层厚3 mm,注入造影剂后20~25 s动脉期扫描,65~70 s门脉期扫描,4~5 min后延迟期扫描。
1.2.3 MRI检查方法:检查前患者禁食8~12 h,采用1.5T MRI(Siemens Avanto,八通道腹部相控阵线圈),上腹部平扫+增强三期扫描。增强扫描时静脉团注钆喷酸葡甲胺盐,剂量按0.05 mmol/kg体重计算。
2 结果
4 例病理诊断为FNH患者均有不典型的影像学表现,包括:无纤维瘢痕、无外生趋势、出现包膜、内部血管不明显、超声为中强回声、周边可见静脉包绕等。4例患者病例特点分述如下:
病例1,男性,34岁,肝右前叶上段肿物,大小4.9 cm×4.5 cm。病理:肝细胞结节状增生,其内可见条索状纤维分隔,假包膜形成,部分呈腺瘤样改变,伴肝细胞气球样变,脂肪组织增生,汇管区炎细胞浸润,考虑局灶结节性增生(结节性增生及腺瘤样混合型)。不典型影像学表现(图1):无中央瘢痕,可见强化的假包膜,动脉期强化不均匀,静脉早期显示不明显;肝动脉造影可见血管均匀分布,无粗大血管于中央穿行。

图1 肝右前叶FNH(混合型)的MRI增强扫描及肝动脉造影显像
病例2,女性,24岁,肝右叶包膜下肿物,大小10.0 cm×8.0 cm。初步诊断为FNH,3周后于解放军总医院行腹腔镜下肝病损切除术,术后病理:位于肝V、VIII段肝病损组织为肝组织结节状增生,汇管区纤维组织增生伴炎细胞浸润,可见后壁血管及纤维分隔,考虑FNH,大小11.0 cm×6.5 cm×6.0 cm。免疫组化:CK18(+)、CD34(血管+)、CD10(+)、GPC3(-)、CK19(胆管+)、AFP(-)。不典型影像学表现(图2):瘤体内部无明显动脉穿行,瘤体周边可见较多的迂曲血管包绕;瘤体虽很大,但瘤体周边肝包膜平整,无外生性生长特点。另外,MRI的弥散加权序列显示弥散受限。

图2 肝右前叶包膜下巨大FNH的CT增强扫描
病例3,女性,53岁,肝右前叶上段突出肝轮廓外肿物,大小7.8 cm×6.7 cm。因CT、MRI影像检查不能确诊,遂行肝穿刺活检,病理:肝细胞水肿变性,肝血窦扩张伴淤血。部分肝细胞索轻度增生,汇管区减少,考虑局灶性结节增生。免疫组化:CD34(+)、AFP(-)。不典型影像学表现(图3):CT动脉期强化不均匀、强化程度较低,静脉期等密度,表现为“快进快出”,周边有静脉血管包绕,无中央瘢痕。
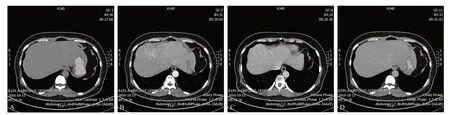
图3 肝右叶突出肝表面的FNH的CT增强显像
病例4,女性,53岁,肝左外叶突出肝轮廓肿块,大小4.0 cm×3.8 cm。肝部分切除术后病理提示:肝细胞脂肪变性,胆汁淤积,局灶纤维血管增生,考虑FNH。免疫组化:CK7(散在+)、Hepatocyte(+)、AFP(-)、Ki-67(<1%+)、P53(-)、CD34(+)。不典型影像学表现(图4):超声提示病灶内血流信号不丰富,CT平扫密度不均匀,动脉期强化不明显,静脉期可见结节样强化,无中央瘢痕。
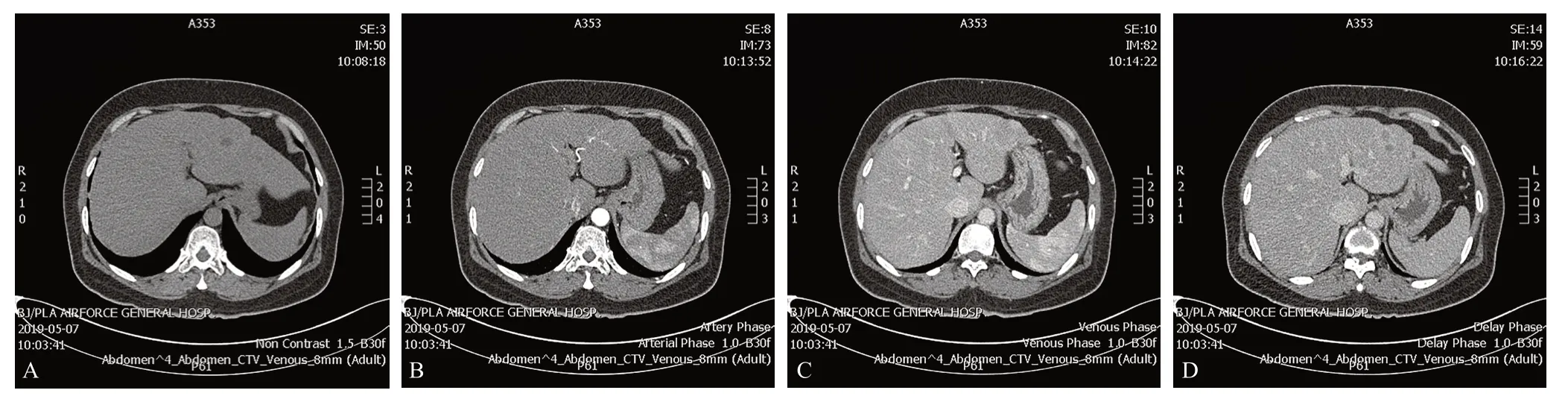
图4 肝左叶突出肝表面FNH的CT增强显像
3 讨论
FNH的超声检查多表现为低回声,也有高回声[4],超声造影检查典型征象包括泉涌征、轮辐征、中央瘢痕,泉涌征对于<3 cm病灶更具诊断价值,而中央瘢痕对于>5 cm病灶更具诊断价值[5]。CT平扫呈低密度或等密度,1/3病例可有更低密度的中央星状瘢痕。增强CT可见“快进慢出”的特点[6],动脉早期病灶除瘢痕组织外快速明显强化,门脉期及延迟期缓慢减退,中央瘢痕延迟强化。与CT相比,MRI诊断的准确度、特异度更高[7]。T1WI呈等或低信号,T2WI呈等或稍高信号,瘢痕发现率比CT高,约50%~60%。动脉期病灶呈显著强化,门脉期呈略高信号,延迟期呈等信号;中央瘢痕延迟强化并超过病灶实质[8]。20% FNH为非典型性病例[6],这部分病例以多发小结节居多,而本文所述的单发非典型FNH较少见。现结合FNH的病理学特点分析4例不典型FNH的影像学表现。
3.1 FNH内部及周围血管
FNH的发生是肝组织对局部血供异常的一种反应。典型FNH组织中动脉血供丰富,CT及MRI增强扫描动脉期病灶明显强化[9],而且病灶内部可见明显且较单一的供血动脉。供血动脉、炎症细胞及增生组织是“快进”强化方式的病理学基础;FNH缺乏正常中心静脉和门静脉[10],这是“慢出”的病理学基础。FNH的动脉造影显示有从中央向四周放射状扩散的“离心性”血管影,呈高速低阻型。与此不同的是:肝腺瘤由被膜下小动脉供血,为“向心性”血流,且在超声造影时较FNH流速慢;肝癌的动脉造影呈外周向中央的“手抱球”状,且血管多迂曲变形;肝血管瘤为较慢的向心性强化;富血供的肝转移瘤动脉期周边呈环状强化。本文所见不典型性血管:病例1 的病灶在CT静脉期显示不明显,强化较动脉期明显减轻,没有表现为“慢出”,而呈“快进快出”,为不典型强化表现。在血管造影中可见动脉呈“鸟巢”状,不像典型FNH有较粗大的动脉血管影,供血动脉不单一,以周边供血为主;病灶边缘可见包膜强化。出现以上征象的原因是该例为腺瘤及FNH混合型,含腺瘤成分且质地不均匀。病例2、3均有周围迂曲静脉血管绕行,此特点在FNH中少见,考虑与FNH瘤体较大、生长速度较快,对周围静脉有推挤作用有关。病例3 表现为动脉期强化不均匀、强化程度较低,静脉期等密度,也表现为“快进快出”,即静脉期消退速度较典型FNH快,不易与“肝细胞癌”鉴别。因外院MRI增强亦不能排除肝癌,遂行穿刺活检术。病例4超声提示病灶内血流信号不丰富,CT动脉期强化不明显,动脉分支包绕病灶,此种瘤体周围环绕肝动脉的FNH少见,考虑血管包绕与肿瘤发生于动脉血管分叉处及瘤体体积不大有关,强化较弱与病灶的中心部位血供不丰富有关。静脉期可见结节样强化,考虑与回流静脉受挤压导致出肝血流受阻相关,不易与血管瘤鉴别。考虑到CT下强化不典型,很可能MRI增强检查时强化亦不典型。结合患者手术意愿较强,考虑病灶位于左外叶,手术难度相对较小,遂未行MRI增强检查就行手术治疗。单从CT影像学上分析,该病例具有一定的不典型性,值得外科医师及影像科医师关注。
3.2 中央瘢痕
FNH的“中心瘢痕”非真瘢痕,仅是供血动脉周围的炎症组织,罕见钙化,无中央静脉,在MRI T2WI为相对高信号,而真性瘢痕在T2WI为低信号。增强扫描动、静脉期“中心瘢痕”无强化,因其为炎症组织,无中央静脉,故只在延迟期强化。而纤维板层肝癌的中央纤维瘢痕在扫描各期均无强化,MRI T1WI、T2WI均为低信号。
FNH中央瘢痕罕见钙化的特点有别于血管瘤、肝腺瘤及纤维板层肝癌的钙化。无中央放射状瘢痕的不典型FNH多为小结节型多发病灶[11],一般无中央供血动脉。病例1、3、4均无中央瘢痕,这种情况说明不仅是小结节型FNH无中央瘢痕,较大结节型FNH也可以没有中央瘢痕。
3.3 包膜
FNH质地均匀,血供丰富,少有坏死,无钙化。因FNH瘤体生长为反应性增生及炎症,常可突出肝表面后呈外生性生长。FNH与周围肝组织成分相同,绝大多数无纤维包膜[12]。虽无包膜,但因FNH动脉供血区独立,故CT动脉期FNH结节与周围肝组织之间分界清楚,如病例2。然而,病例1可见明显包膜,分析发现该病灶无中央瘢痕而有“包膜”,这不是体积较大的FNH的典型特征,考虑此种不典型表现与肿块中含有腺瘤成分有关。另外,FNH压迫周围肝实质后发生炎性反应或周围血管受推挤,表现为假包膜,此种“包膜”在CT扫描时可为较低密度,MRI T2WI为高信号,并延迟强化。
3.4 FNH的MRI弥散成像
弥散成像可区分正常和异常组织。肝癌、血管瘤均存在明显的水分子扩散运动受限,弥散成像表现为高信号,而FNH本身是一种炎症,所以弥散成像信号较肝癌、肝腺瘤及血管瘤低。恶性病变的表观扩散系数(apparent diffusion coefficient,ADC)明显低于周围肝组织,而良性病变(尤其是血管瘤和囊肿)的ADC值高于周围正常肝组织,因FNH近似于正常肝组织,所以ADC值介于良性和恶性病变之间。本文中病例1 弥散受限应该是受到肝腺瘤成分的干扰。另外,有研究显示高达20%FNH合并肝血管瘤,此时弥散成像有助于诊断。
3.5 FNH的发生部位
FNH组织中门静脉血流减少、缺乏中心静脉,病灶内血液引流至周围正常肝组织的肝血窦。这种静脉较少的供血区多位于肝脏周边区域,故FNH发生于近肝包膜区的概率高,多数突出肝包膜,本文中4例病灶均在肝边缘。另外,病例2病灶尽管瘤体较大、大部分紧贴肝包膜生长,但病灶没有像大多数FNH那样呈外生性生长,突出肝包膜,而是表现为肝包膜光滑、弧度自然,此特点可能干扰诊断,所以该病例可提示肝脏外科医师及影像科医师FNH可表现为“无外生趋势”。
3.6 FNH的组织成分
FNH非肿瘤性增生,多含有小胆管。FNH在组织病理学上可分为3 种亚型:毛细血管扩张型,伴肝细胞不典型增生型,FNH及腺瘤混合型。如病理学检查没有发现肿瘤新生物且含有小胆管往往提示FNH。如FNH不易与肝腺瘤鉴别,应考虑两者的混合型。因普美显MRI可显示FNH组织来源为肝组织[13],可区别于血管瘤、肝腺瘤、肝癌等。FNH和肝腺瘤都可能表现为钆塞酸二钠MRI的肝胆期增强,从而限制了其特异性。不过,具有低信号或高信号中央核心的外周环状增强对于FNH诊断具有高度特异性[14]。因FNH为多克隆起源,基因检测对病理结果不明确病例的判定有所帮助。
3.7 FNH的自然病程
因FNH是非进展性肿瘤,不发生恶性转化,仅少数会出现临床可监测的增大。
FNH病变有可逆性,部分病例会出现病变减小,甚至消失。FNH可以呈现逐渐缩小的动态变化,此现象在其它肝肿瘤中罕见,具有特征性,对可疑FNH患者的病史追溯和临床观察尤为重要。
大多数FNH结节无伴随症状且稳定,倾向保守治疗,对于可疑FNH有必要明确诊断。2014年美国胃肠病学院关于FNH诊治的循证医学指南意见:对于在影像学上难于区分的病灶,尤其是与肝细胞腺瘤难以鉴别时,需要行肝穿刺活检。2016 年欧洲肝病协会临床实践指南意见:对于可疑FNH首选MRI增强检查,如仍不能确诊,对于3 cm以下的FNH可行超声造影,对于3 cm以上的和超声造影仍不能确诊的3 cm以下的FNH可行肝穿刺活检术。如活检病理没有确切结论,可请肝良性肿瘤MDT会诊。国内已有一项回顾性研究报道[15]:结合病例资料的综合临床诊断,其临床确诊断率高达93.24%。
综上所述,不典型FNH的影像学特点多样性与病灶的组织病理学类型有关,根据不典型FNH影像学表现,需要结合多种检查方法综合分析,有助于明确诊断和鉴别诊断。
