孕前超重肥胖女性孕早期糖脂代谢与妊娠期糖尿病的发病关系*
2021-10-30庞剑霞冯惠庆
俞 奇,庞剑霞,冯惠庆
中山市博爱医院产科,广东 中山 528400
妊娠期糖尿病(GDM)是孕期常见的并发症之一,其发生率呈逐年上升趋势。对胎儿而言,GDM的发生会明显增加早产和胎盘早剥发生率,且血糖经过胎盘时也会增加新生儿呼吸窘迫的发生率,威胁母婴健康[1]。有研究指出,孕前超重肥胖会诱发或加重胰岛素抵抗,影响GDM的发生及发展,故如何控制孕前体重成为产科医师关注问题之一[2]。既往研究多单独讨论孕前肥胖和GDM之间的关系,较少涉及孕前超重肥胖女性孕早期糖脂代谢对GDM的影响[3]。基于此,本研究分析孕前超重肥胖女性孕早期糖脂代谢与GDM的发病关系,现报告如下。
1 资料与方法
1.1 一般资料
选取2019年1月—2020年5月在中山市博爱医院早孕建册且首次产检的孕前超重肥胖孕妇60例。年龄23~40岁,平均年龄(28.52±1.16)岁;孕前体重指数(BMI)24~32 kg/m2,平均BMI(28.45±0.62)kg/m2。本研究均经过医院医学伦理委员会批准,本研究中的患者和(或)家属均知情同意且配合研究。
1.2 入选标准
纳入标准:孕妇孕前BMI均不小于24 kg/m2者;孕妇临床资料完整者;均单胎,且胎位正常者;无妊娠期糖尿病家族史者;孕前无糖尿病者。排除标准:合并内分泌系统疾病者;合并高甘油三酯血症、代谢综合征者;精神疾病及意识障碍无法正常沟通者;合并恶性肿瘤者。
1.3 方法
1.3.1 糖脂代谢 于孕12周采集孕妇空腹肘静脉血4~5 ml,以4 000 r/min离心速度及10 cm的离心半径,离心处理10 min后取上层血清,采用贝克曼AU5811全自动生化分析仪测定低密度脂蛋白胆固醇(LDL-C)、三酰甘油(TG)水平;使用EKF BiosenC-line血糖分析仪,利用氧化电极法测定糖化血红蛋白(HbA1c)、空腹血糖(FBG)水平。
1.3.2 GDM发生率 GDM符合《妊娠合并糖尿病诊治指南(2014)》[4]诊断标准,且于孕24周后首次就诊时行75 g糖耐量试验(OTGG),空腹及服糖后1 h、2 h的血糖分别低于5.1 mmol/L、10.0 mmol/L、8.5 mmol/L,任何一点血糖达到或者超过以上标准即可做出诊断。
1.4 统计学方法
采用SPSS 20.0统计学软件,计量资料采用均数±标准差(±s)表示,组间用独立样本t检验;绘制受试者工作曲线(ROC),观察线下面积(AUC),分析糖脂代谢评估孕前超重肥胖女性GDM发生率的价值,AUC≤0.5说明无评估价值;0.5<AUC≤0.7之间说明评估价值较低,0.7<AUC≤0.9说明评估价值较好,AUC>0.9说明评估价值很好,以P<0.05为差异有统计学意义。
2 结果
2.1 GDM发生率
60例孕前超重肥胖孕妇中发生GDM者15例,占比25.00%。
2.2 发生与未发生GDM孕妇相关资料及糖脂代谢指标比较
发生GDM孕妇年龄、孕前BMI与未发生GDM孕妇比较,差异无统计学意义(P>0.05);发生GDM孕妇的FBG、HbA1c、LDL-C、TG水平均高于未发生GDM的孕妇,差异有统计学意义(P<0.05),见表1。
表1 发生与未发生GDM孕妇相关资料与糖脂代谢指标比较(±s)

表1 发生与未发生GDM孕妇相关资料与糖脂代谢指标比较(±s)
相关资料年龄(岁)孕前BMI(kg/m2)FBG(mmol/L)HbA1c(%)LDL-C(mmol/L)TG(mmol/L)发生GDM(n=15)28.54±1.16 28.40±0.65 8.18±0.86 8.11±0.42 4.38±0.65 1.99±0.13未发生GDM(n=45)28.50±2.53 28.50±0.60 5.52±0.42 6.75±0.67 2.88±0.59 1.58±0.09 t P 0.059 0.548 15.964 7.370 8.316 13.600 0.953 0.586 0.000 0.000 0.000 0.000
2.3 糖脂代谢指标评估孕前超重肥胖孕妇GDM发生情况的价值
绘制ROC曲线,结果显TG、LDL-C、HbA1c、FBG及联合检测评估孕妇GDM发生情况的AUC为0.602、0.665、0.743、0.751、0.859,联合检测评估价值最好,见表2、图1。
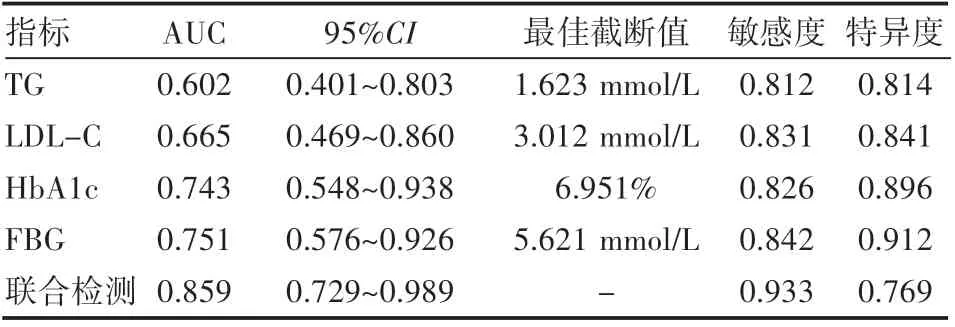
表2 糖脂代谢指标评估孕前超重肥胖孕妇GDM发生情况的价值

图1 糖脂代谢指标评估孕前超重肥胖孕妇GDM的ROC曲线图
3 讨论
孕前超重肥胖的孕妇自身血糖水平较高,且往往伴有相对胰岛素抵抗以及高胰岛素血症的代谢三联征。较孕前体重正常的孕妇而言,孕前超重肥胖孕妇自身脂肪细胞增生肥大更为明显,多可通过直接或间接途径影响胰岛素的分泌和敏感性,继而增加GDM发生风险,故孕前超重肥胖是GDM发生的危险因素。
本研究中,孕前超重肥胖孕妇中GDM发生率较高,且发生GDM孕妇的FBG、HbA1c、LDL-C、TG水平均高于未发生GDM的孕妇,表明孕前超重肥胖女性中发生GDM者的FBG、HbA1c、LDL-C、TG水平均明显升高。因为相较于体重正常的孕妇而言,孕前超重肥胖的孕妇在妊娠期间自身的雌孕激素量、胎盘胰岛素、甲状腺激素量改变更为明显,其中的甲状腺激素分泌量降低会使胰腺中胰岛素的降解速度变慢,胰岛抵抗状态明显,肠道吸收葡萄糖的速度放缓,糖代谢水平异常,会导致HbA1c、FBG水平升高,血糖长期处于高位且得不到有效纠正会增加GDM的发生风险[5-6]。甲状腺激素降低会降低胆固醇以及其代谢产物的排泄速度,造成患者的血脂得不到利用,排泄减少,导致水平升高,可表现为TG、LDL-C的病理性增高,引发脂代谢异常,不断增加体内脂肪量[7]。而大量的脂肪细胞会降低脂肪细胞膜上胰岛素受体密度,不断降低胰岛素的敏感性,形成胰岛素抵抗,进一步加剧糖代谢异常程度;胰岛素抵抗状态下又会引起胰岛素生物调节障碍,无法有效调节脂肪及蛋白质的代谢,形成恶性循环,长此以往会引起GDM[8]。本研究中绘制ROC曲线,结果显示TG、LDL-C、HbA1c、FBG联合检测评估孕妇GDM发生情况的价值最好,表明临床可通过监测患者的糖脂代谢指标来预测GDM的发生及发展。因此,根据上述情况可采取有效干预措施:(1)根据《中国孕期妇女平衡膳食宝塔》及《孕期妇女膳食指南》编制个体化饮食方案,监测并控制体重合理增长;(2)运动干预:以中等强度的快步走、孕妇健身操、游泳、孕期瑜伽等有氧运动主,20~30 min/d;(3)遵医嘱给予控制血糖药物,以期更好地降低GDM的发生率。
综上所述,孕前超重肥胖女性中发生GDM者伴一定程度的糖脂代谢紊乱,且联合检测糖脂代谢指标能有效评估GDM发生情况。
