人类免疫缺陷病毒感染对肝脓肿预后的预测价值分析
2021-10-19丁蕊王琦刘丽改赵文珊谢雯
丁蕊 王琦 刘丽改 赵文珊 谢雯
肝脓肿是由细菌、真菌、寄生虫等病原体经各种途径侵入肝实质导致的化脓性病变,又称为化脓性肝脓肿(pyogenic liver abscess,PLA)[1]。免疫缺陷是肝脓肿患者发病的主要危险因素,既往研究显示,HIV感染合并肝脓肿患者在病原学和影像学表现上存在一定的特殊性,但HIV感染对肝脓肿预后的影响目前仍存有争议[2-5]。本研究探讨HIV合并PLA的临床特点,通过分析影响PLA预后的危险因素,明确HIV感染是否为导致肝脓肿不良预后的危险因素,为临床上肝脓肿的预后评估提供参考意义。
资料与方法
一、研究对象
选取2016年1月至2019年12月在首都医科大学附属北京地坛医院收治的首次确诊为原发性PLA的住院患者139例。纳入标准:临床明确诊断肝脓肿患者。肝脓肿诊断主要基于临床症状及体征、影像学表现(超声、CT或MRI)、微生物病原学检验(肝脓液或血液培养)和(或)病理结果[6]。HIV感染符合中华医学会感染病学分会发布的艾滋病诊疗指南(2018版)[7]。
二、研究方法
1. 临床检测指标:记录患者年龄、性别、合并症等基本资料,记录入院48 h内的实验室及胸腹部影像学检查结果,同时记录患者临床表现、病原学分布及转归等。病原学检测标本来自血液或脓液,若脓液及血液均为阳性,则以肝脓液培养结果为准。
2. 疗效判断标准:以入院后30 d为观察终点。痊愈:症状、体征消失,脓肿完全吸收;好转:症状、体征好转,影像学提示脓腔缩小;无效:症状、体征无明显好转,脓肿大小无明显变化或增大。痊愈及好转为视为好转组,无效及死亡视为非好转组。
三、统计学方法
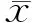
结 果
一、一般资料
共纳入139例PLA患者,其中好转组108例 (77.7%),非好转组31例 (22.3%)。与好转组比较,非好转组患者年龄更大,合并HIV感染比例更高,并发急性肾功能不全的患者更多,具有更高的总胆红素水平,且脓肿为多发的比例更高,差异均有统计学意义(均P<0.05)。 好转组与非好转组患者临床资料比较见表1。
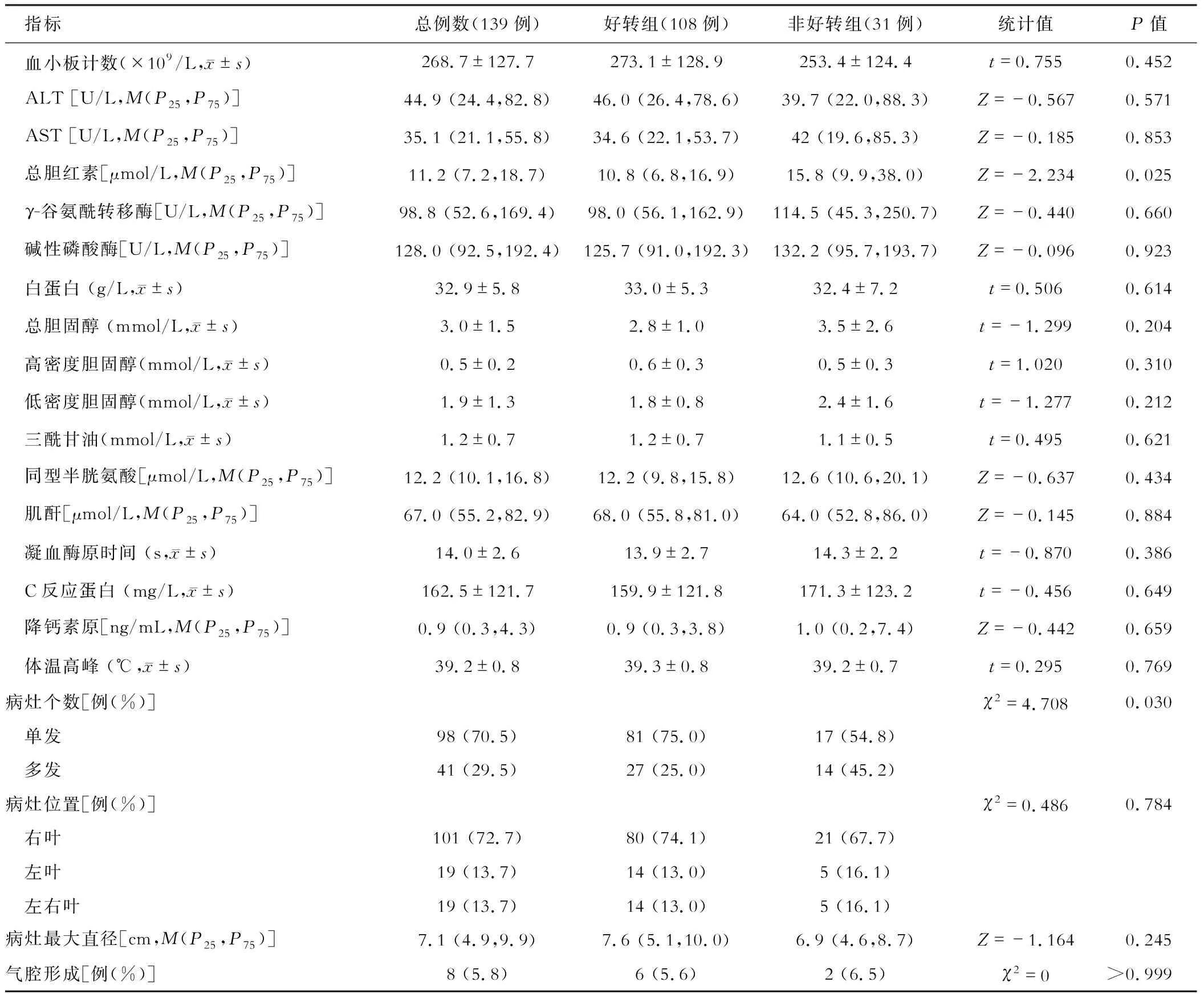
续表1
二、HIV合并肝脓肿患者临床特征分析
根据患者是否合并HIV感染,将患者分为HIV组(48例)及非HIV组(91例)。与非HIV组患者比较,HIV组患者男性比例更高,合并2型糖尿病比例更低,血红蛋白水平更低,差异有统计学意义(均P<0.05)。与非HIV组患者比较,HIV组患者白细胞水平、肝功能情况以及肝脓肿影像学特点、相关并发症及住院时间差异无统计学意义(P>0.05)。两组患者临床资料比较见表2。
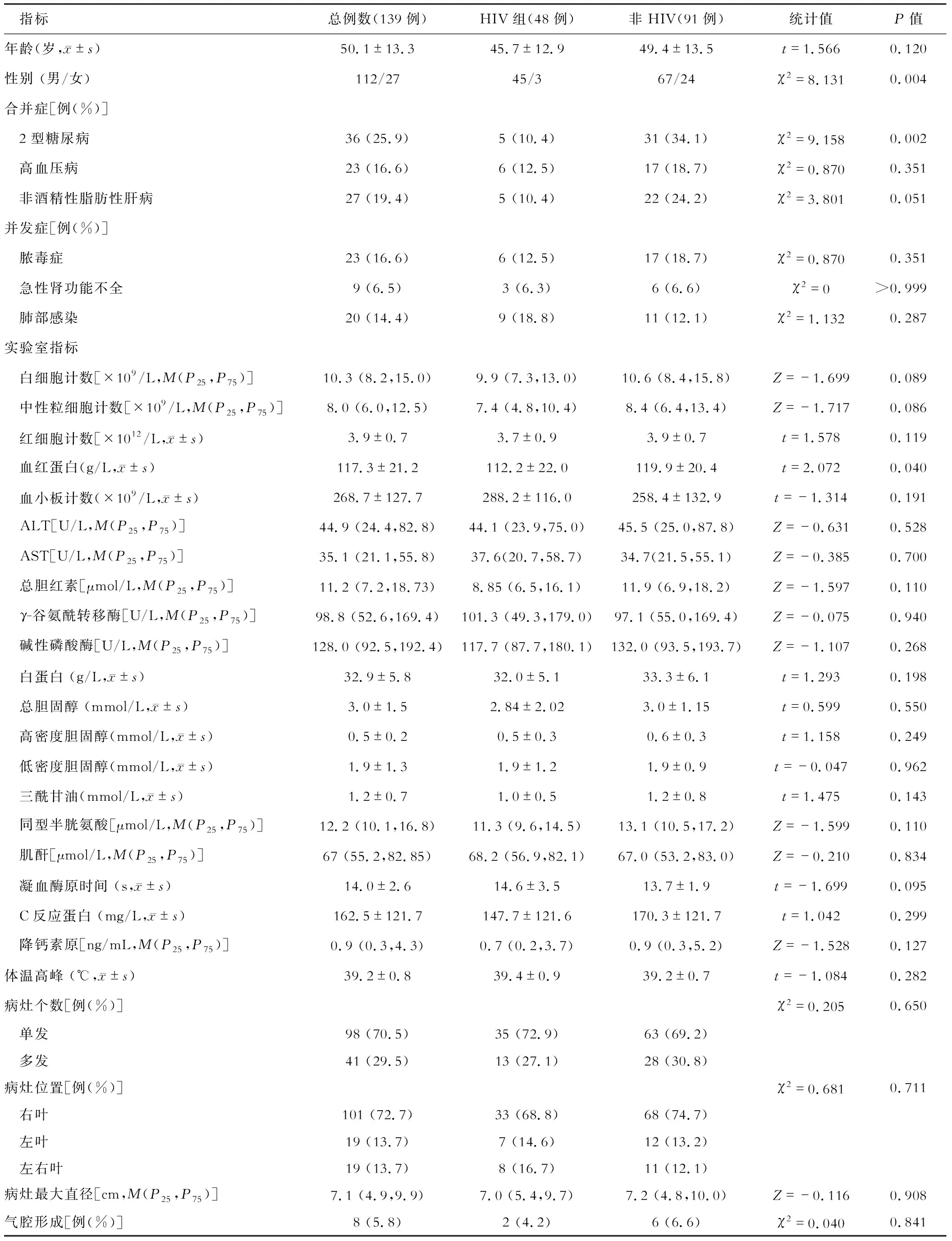
表2 HIV组与非HIV组临床资料比较
三、HIV组患者病原体特点
139例肝脓肿患者中46例有脓液或血液病原学结果。共有121例患者接受血培养,其中22例(18.2%)阳性,HIV组患者血培养阳性2例,与非HIV组患者比较差异有统计学意义(P=0.008)。共有97例患者接受脓液培养,24例阳性(24.7%),HIV组患者脓液培养阳性6例,较非HIV组患者比较差异无统计学意义 (P=0.193)。HIV组患者病原学检出结果为大肠埃希菌2株、表皮葡萄球菌2株,肺炎克雷伯菌1株、屎肠球菌1株、白假丝酵母菌1株、阴沟肠杆菌1株。非HIV组患者最常见的病原菌为肺炎克雷伯菌35株,此外大肠埃希菌1株、海氏肠球菌1株、嗜麦芽寡单胞菌1株。HIV组患者与非HIV组患者的肺炎克雷伯菌阳性率比较差异有统计学意义(P<0.01)。
四、肝脓肿患者预后不良的危险因素分析
139例患者中,痊愈5例(3.6%),好转103例(74.1%),无效28例(20.1%),死亡3例(2.2%)。多因素Logistic回归分析结果显示,年龄 、HIV感染、脓肿是否单发、总胆红素升高是PLA患者预后不良的独立危险因素,见表3。
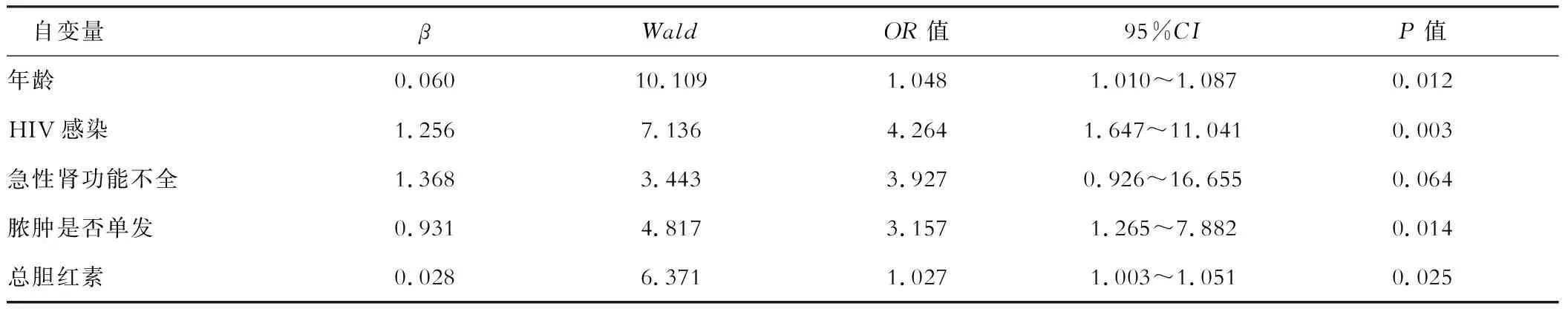
表3 肝脓肿预后不良的多因素回归分析结果
讨 论
本研究中患者年龄为50.1岁,且非好转组患者的年龄高于好转组患者,与目前国内外研究结果基本一致[8, 9]。本研究中男性患者占80%,并且在HIV合并肝脓肿患者中男性比例更高,可达93.8%(45/48),与HIV好发人群也相对一致[7]。此外,本研究显示HIV组患者合并糖尿病比例较非HIV组低下,而非HIV组患者合并2型糖尿病的比例更高。目前对于HIV是否更容易合并糖尿病的研究结果尚无一致结论[10]。Tripathi等[11]在对人口统计学特征、高血压、肥胖、血脂等因素进行矫正后,多因素分析仍显示非HIV感染的患者糖尿病的风险较高。Butt等[12]研究也显示,HIV患者比非HIV患者糖尿病发生风险低16%,均与本研究中人群特点一致,可能与HIV组患者年龄偏低、体重指数较低相关,但仍需要更多的人群资料及机制的研究来进一步证实。
本研究中分别有121例患者接受血培养,有97例患者接受脓液培养,血培养阳性率18.2%,脓液阳性率为24.7%。最常见的病原体为肺炎克雷伯菌,占病原学阳性的76.1%,与Wang等[13]对肝脓肿的病原学分析基本一致。目前,对于HIV感染患者合并PLA的病原学分析研究有限,Wiwanitkit等[14]对于HIV感染合并肝脓肿的病原学分析发现,HIV阳性合并肝脓肿患者血培养阳性率为17.4%,脓液培养阳性率达47.8%,且指出革兰阴性需氧菌、非溶组织内阿米巴是HIV阳性患者肝脓肿的主要致病菌,其中肺炎克雷伯菌占革兰阴性需氧菌的50%。但本研究显示,HIV患者PLA的病原学分布多样,以葡萄球菌、肠杆菌属为主,仅有1例患者脓液培养为肺炎克雷伯菌。且本研究显示非HIV患者病原体以肺炎克雷伯菌为主,与HIV感染者合并肝脓肿患者的病原体构成上存在显著差异,与蔡妙甜等[3]发现基本一致。一般来说,肝脓肿潜在的感染途径可能有胆道途径、门静脉途径、肝动脉途径、开放性损伤、隐匿性、临近感染等。HIV患者由于本身疾病传播途径特点,可能导致患者皮肤黏膜相关的暴露风险增加,从而进一步增加葡萄球菌的感染机会。此外,越来越多的研究显示,HIV患者肠道菌群与非HIV患者存在显著差异[15]。HIV感染可导致CD4+T淋巴细胞减少,进而导致Th17、Th22细胞减少或功能下降[16],使得肠道菌群可能更容易透过肠黏膜屏障入血进而入肝脏。因而推测HIV患者的本身特点可能导致其合并PLA的病原体构成与非HIV感染者存在差异。
由于研究人群、病情轻重、病原微生物以及地域等差异,肝脓肿预后的危险因素研究尚无一致结论,Du等[17]研究显示,糖尿病为细菌性肝脓肿患者预后不良的独立危险因素。Chen等[1]研究发现,男性、低血压、黄疸等为肝脓肿患者死亡的独立危险因素。本研究通过比较好转组与非好转组PLA特点,最终将年龄增加、高胆红素血症、合并HIV感染、脓肿多发纳入PLA患者入院后30 d内预后欠佳的独立预测因素。Poovorawan等[18]在对8 423例肝脓肿患者预后的评分模型中,也将年龄及HIV感染最终纳入预后评分模型。李萌芳等[19]在对于肝脓肿预后的分析中得出高胆红素血症为非糖尿病PLA患者预后的独立预测因素。Lo等[20]发现,脓肿多发为单纯抗生素治疗失败的独立危险因素,而高胆红素血症为抗生素联合穿刺治疗失败的独立危险因素,均提示脓肿是否多发、胆红素水平在一定条件下的预测价值。本研究为回顾性研究,样本量较少,因此可能导致一些潜在的危险因素未能筛出。并且因为是单中心研究,缺乏不同地域、人群的特点比较,有待更多的研究来证实肝脓肿患者预后不良的危险因素。
随着HIV感染在全球呈上升趋势,HIV感染合并肝脓肿需引起临床医生的重视。此外,对于HIV患者合并肝脓肿的病原学分布特点仍需更多的研究来证实。最后,肝脓肿若不及时治疗,预后相对凶险,精准的预测因素对于疾病预后具有重要临床意义。
