药物性胆汁淤积肝胆生化指标的对比研究及ROC曲线分析
2021-10-19任晶晶张丽香韩子岩
任晶晶 张丽香 韩子岩
药物性胆汁淤积(drug-induced cholestasis,DIC)是肝细胞性胆汁淤积的代表性疾病,是药物性肝损伤(drug-induced liver injury,DILI)的常见表现形式,我国发病率高于西方国家,且逐年升高[1-3]。原发性胆汁性胆管炎(primary biliary cholangitis,PBC)和胆总管结石(common bile duct stone,CBDS)是小胆管和大胆管性胆汁淤积代表性疾病。目前,PBC和CBDS的临床和生化特征较为明确,而DIC的生化特征仅限于指南所述[4],有关其他指标特征报道甚少[4-6],故在DILI、CBDS和PBC三种疾病导致的胆汁淤积性肝病中,药物性肝损伤所致胆汁淤积的诊断相对困难,本文致力于药物性胆汁淤积的肝胆生化指标对比研究,探究不同肝胆生化指标对药物性胆汁淤积的诊断价值,着重对总胆汁酸(TBA)、总胆红素(TBil)、5′-核苷酸酶(5′-NT)、碱性磷酸酶(ALP)和γ-谷氨酰转肽酶(γ-GT)进行优劣比较。有研究发现,血清ALP与γ-GT倍值比在区分肝细胞性和胆管细胞性胆汁淤积方面较单独ALP和γ-GT分析更敏感和特异[7]。为此,对ALP与γ-GT倍值比对药物性肝损伤胆汁淤积型的诊断价值,本文也做了进一步的探究。
资料与方法
一、一般资料
(一)资料收集 收集2012年1月至2019年7月因CBDS、PBC和DILI所致胆汁淤积性肝病并入住于山西医科大学第二临床医院的病例135例,按病种分为3组,记录TBA、TBil、GGT、ALP和5′-NT。同时,收集并记录丙氨酸氨基转移酶(ALT)、天冬氨酸氨基转移酶(AST)、血清白蛋白(ALB)和凝血酶原时间活动度(PTA)的相关指标。
(二)纳入标准 试验组——DILI胆汁淤积型组:初次诊断并未治疗者,诊断符合《药物性肝损伤诊治指南(2015年)》中胆汁淤积型的诊断标准[4],RUCAM量表评分均>6分;ALP≥2×ULN(正常值上限,ULN),且R值(ALT实测值/ALT-ULN)/(ALP实测值/ALP-ULN)≤2,其中ALT和AST<5×ULN;DILl严重程度分级为2~3级,TBil在10×ULN~15×ULN,DBil大于TBil的60%,PTA>50%,肝功能Child-Pugh分级为A级者。对照组——PBC组和CBDS组:PBC诊断符合《中华医学会原发性胆汁性胆管炎和治疗共识(2015年)》的诊断标准[8],首次出现显性黄疸7~10天,初次诊断并未治疗者,TBil为2×ULN~5×ULN(参照PBC的Child-Pugh A级,TBil<5×ULN),DBil大于TBil的60%,PTA>50%,肝功能Child-Pugh分级为A级;CBDS诊断符合:临床上急性起病呈现梗阻性黄疸,发病时间7~10天,经腹部彩超、腹部CT或ERCP检查初次诊断为胆总管结石,生化指标TBil在10×ULN~15×ULN,直接胆红素(DBil)大于TBil的60%,未接受治疗者,PTA>50%,肝功能Child-Pugh分级为A级者。
(三)排除标准 排除各种急慢性肝细胞炎、硬化性胆管炎、先天性胆管扩张症、先天性黄疸、肝脏感染性疾病、肝胆原发性恶性肿瘤、肝转移瘤、白血病、胰腺炎、肾脏病、心脏病、溶血、骨疾病、妊娠和急危重患者。
二、研究方法
ALT、AST、5′-NT、TBA、γ-GT和ALP由贝克曼库尔特AU480型号生化分析仪,采用速率法检测。指标参考范围:5′-NT 0~10 IU/L、ALP 0~125 IU/L、γ-GT 40~50 IU/L、TBil 0~17.1 μmol/L和TBA 0~10 μmol/L。计算ALP与γ-GT倍值比(ALP实测值/ALP-ULN)/(γ-GT实测值/γ-GT-ULN)。
三、统计学分析
结 果
一、资料的基本特征
(一)样本正态性检验 入组共135例,各组例数小于50例,Shapiro-Wilk正态性检验结果显示见表1。
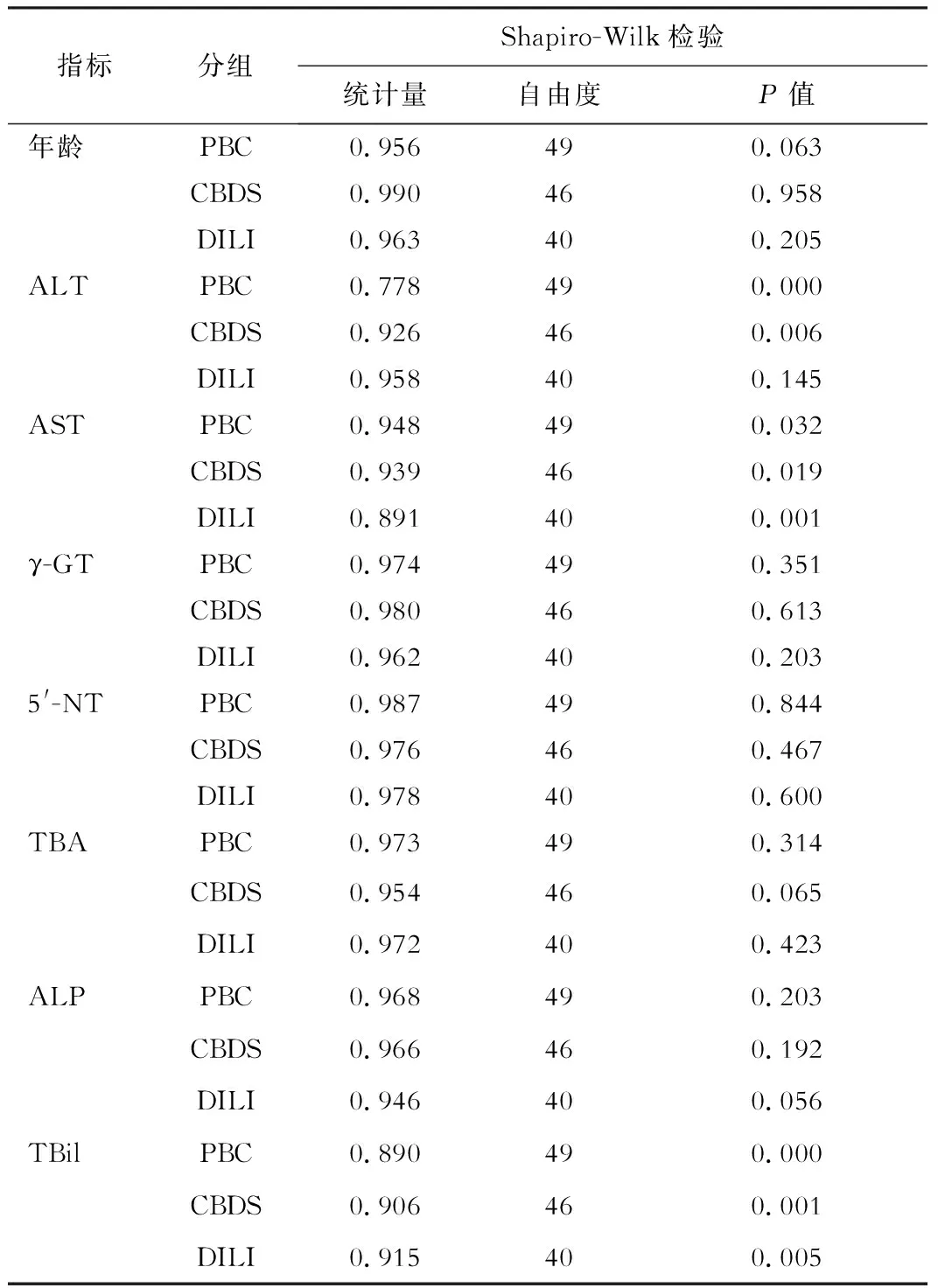
表1 三组生化指标正态性检验
(二)一般资料和基线指标 DILI胆汁淤积型组年龄范围35~69岁;PBC组年龄范围为39~61岁;胆总管结石组年龄范围为40~69岁。三组的性别、年龄、ALT及AST之间差异无统计学意义(P>0.05),见表2。

表2 一般资料和基线指标
二、DILI与PBC、CBDS组间ALP、γ-GT、TBA、TBil和5′-NT水平的比较
TBA水平在DILI组高于CBDS组和PBC组(P<0.05)。TBil水平在DILI组高于PBC组(P<0.05),DILI与CBDS组间差异无统计学意义(P>0.05)。γ-GT水平在DILI组低于CBDS和PBC组(P<0.05)。5′-NT水平在DILI组低于CBDS组(P<0.05),DILI组与PBC组之间差异无统计学意义(P>0.05)。ALP水平在DILI与PBC和CBDS三组间差异无统计学意义(P>0.05)。见表3。
三、DILI组TBA、ALP与γ-GT倍值比、TBil、5′-NT、ALP和γ-GT之间的ROC曲线的比较
本研究设DILI组为阳性判断事件,若与PBC和CBDS鉴别诊断时,则PBC组和CBDS组为阴性事件绘制ROC曲线。结果显示,血清TBA的ROC曲线下面积为0.990,其Cut-Off值为120.2 μmol/L,灵敏度97.4%,特异度100%;血清ALP与γ-GT的倍值比的ROC曲线下面积为0.930,其Cut-Off值为0.74(1∶1.35),灵敏度89.5%,特异度89.5%;血清TBil的ROC曲线下面积为0.751,其Cut-Off值为171.62 μmol/L,灵敏度100%,特异度55.8%;血清ALP的ROC曲线下面积为0.435。血清5′-NT和γ-GT的ROC曲线完全在对角线以下,对DILI诊断无意义,若调整检验方向,即PBC或CBDS设为阳性判断事件,可能有意义。如图1所示。
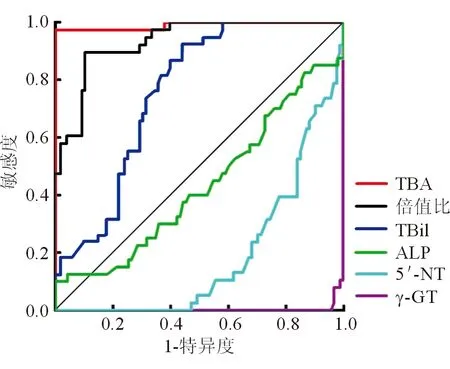
图1 设DILI组为阳性判断事件,各指标的ROC曲线分析
讨 论
DILI胆汁淤积型属于毛细胆管广泛性排泌障碍[9],可致TBA水平显著升高;CBDS多为不全胆道梗阻,故TBA水平升高幅度较DILI胆汁淤积型低;由于PBC的胆汁淤积病变主要在部分汇管区小胆管发生[10],故TBA水平较其他两组偏低。TBil是由肝细胞摄取、转化,经毛细胆管排泌[11],与TBA相似,在病理状态下,肝脏处理胆红素的贮备能力是平时的30~50倍。在本研究中,DILI与CBDS组间比较无显著差异可能与病例初发尚属于早期有关,此时,处理能力尚未达到失代偿状态可谓主要原因。ALP合成与分泌仅在毛细胆管、微胆管和紧邻的肝细胞膜,本研究中三组间ALP平均水平无显著性差异,考虑与ALP合成及分泌部位是三组发病的共同起始部位有关,而γ-GT是在肝细胞和各级胆管均合成及分泌,故γ-GT水平升高会随着DILI、PBC和CBDS受累范围扩大而逐级放大[12]。
研究显示,5′-NT指标在肝胆疾病广义的诊断上,敏感度为91%,特异度达到为100%[13]。5′-NT的合成、分泌及分布在肝内毛细胆管和窦状隙膜内,当肝内外胆管梗阻性胆汁淤积时,5′-NT平均升高5~10倍正常上限值[14]。在非胆汁淤积性肝病中,如病毒性或酒精性肝细胞炎或肝硬化,5′-NT水平可升高2~3倍正常上限值[15]。5′-NT的合成及分泌部位与ALP相似,但DILI中5′-NT水平显著低于CBDS,考虑主要与5′-NT的去垢化有关。研究表明,5′-NT在胆管内通过胆汁酸去垢化诱导酶的活性后才得以穿过肝窦内皮细胞入血;胆管内胆汁酸显著增加当属CBDS[16]。DILI中TBA不能经毛细胆管排入微胆管,胆汁淤积于血中,微胆管及后续各级胆管内胆汁匮乏可致5′-NT去垢化减弱。
本文ALP与γ-GT倍值比的结果与既往研究一致[7],加大了诊断价值的可信度。文中ROC曲线显示血清TBA的曲线下面积最大,有较高的诊断准确性;血清ALP与γ-GT的倍值比的ROC曲线下面积次之,也具有较高的诊断准确性;血清TBil水平的ROC曲线下面积为0.751,仅有一定的诊断准确性。血清ALP、5′-NT和γ-GT的ROC曲线对DILI无诊断价值。
综上所述,肝胆生化指标中TBA水平和ALP与γ-GT的倍值比的Cut-Off值对发病后DILI胆汁淤积型初诊的诊断准确性最高,其灵敏度和特异度较佳。本研究尚需进一步增加研究样本量,在多种胆汁淤积疾病之间进行两两组合比较,加深认识不同胆汁淤积性肝病的鉴别诊断。
