乳腺癌前哨淋巴结转移状况对腋窝非前哨淋巴结转移的预测价值
2021-10-13李晓旭宋德霸
李晓旭,宋德霸
(商丘市第一人民医院 甲状腺乳腺外科,河南 商丘 476005)
前哨淋巴结活检术(sentinel lymph node biopsy,SLNB)是预测早期乳腺癌患者腋窝淋巴结状态的有效手段。由于乳腺淋巴回流途径遵循一定规律,乳腺肿瘤淋巴结转移首先经过第一站淋巴结即前哨淋巴结(sentinel lymph node,SLN)转移后,再继续向下一站淋巴结转移。若SLN诊断为阴性,则乳腺肿瘤发生内乳淋巴结转移的风险很低,患者无需接受腋窝淋巴结清扫(axillary lymph node dissection,ALND),避免上肢淋巴回流障碍等手术并发症发生[1-2]。传统腋窝淋巴结清扫可以为SLN阳性乳腺癌患者提供准确的腋窝分期,但存在以下问题:SLN阴性患者内乳淋巴结转移率不足35%,60%以上的患者接受了不必要的ALND;另外,约59%的SLN阳性早期乳腺癌患者并未从ALND中获益,相反ALND可能导致一系列严重手术并发症[3-5]。目前,美国外科医师协会肿瘤学组(American College of Surgeons Oncology Group,ACOSOG)发布的最新指南推荐对于临床腋窝淋巴结阴性的早期乳腺癌患者可以在外科手术时行SLNB,术后患者总生存期与ALND相比较无显著差异。基于此,预测SLN阳性乳腺癌患者非前哨淋巴结(non-sentinel lymph node,NSLN)转移风险因素能够极大地减少ALND过度治疗[4]。目前,国内预测SLN阳性乳腺癌NSLN转移风险的相关报道较少。本研究纳入247例SLN阳性乳腺癌患者,探讨乳腺癌SLN转移对腋窝NSLN转移的预测价值。
1 资料与方法
1.1 一般资料选取商丘市第一人民医院2015年1月至2018年12月收治的287例SLN阳性乳腺癌患者。(1)纳入标准:①符合美国外科医师协会肿瘤学组(American College of Surgeons Oncology Group,ACOSOG)Z0011试验乳腺癌诊断标准[3];②前哨淋巴结活检术(sentinel lymph node biopsy,SLNB)检出SLN(+),术中和(或)术后病理诊断浸润性乳腺癌;③术前未行新辅助化疗;④患者或家属签署知情同意书。(2)排除标准:①已发生远处转移;②局部乳腺肿瘤复发;③肿瘤直径>5 cm;④合并肺部肿瘤;⑤临床资料不完整;⑥行新辅助化疗。根据纳入标准最终纳入247例SLN阳性乳腺癌患者,按照是否发生NSLN转移将其分为NSLN转移组(82例)和非NSLN转移组(165例)。本研究经商丘市第一人民医院医学伦理委员会审批通过。
1.2 检查方法全麻,肿瘤部位乳腺实质内注射亚甲蓝和纳米炭黑染示踪剂,轻轻按摩注射部位2~5 min,于乳腺肿瘤外缘做弧形切口,逐层游离皮下组织,术中探查示踪剂染色淋巴结即为SLN,荧光探头探测可见淋巴管呈现荧光显像。取出SLN行冰冻病理切片,若SLN阳性,则术中行SLND。若冰冻病理切片诊断SLN阴性,则术后行石蜡切片病理诊断,发现转移则择期行SLND。
1.3 诊断方法参照美国癌症联合委员会(American Joint Committee on Cancer,AJCC)第8版乳腺癌分期标准,腋窝淋巴结转移分为宏转、微转移及孤立肿瘤细胞。采用免疫组织化学(immunohistochemistry,IHC)联合荧光原位杂交(fluorescence in situ hybridization,FISH)技术检测定乳腺癌雌激素受体(estrogen receptor,ER)、孕激素受体(progesterone receptor,PR)及人表皮生长因子受体-2(human epidermal growth factor receptor-2,HER2)表达。

2 结果
2.1 单因素分析结果乳腺癌受体表达、SNL阳性数量、乳腺癌脉管侵犯与SLN阳性乳腺癌患者NSLN转移存在关联。见表1。
2.2 多因素logistic回归分析将上述差异有统计学意义的变量纳入多因素logistic回归模型分析发现,HR(-)/ HER(+)、SNL阳性数量≥3个、乳腺癌脉管侵犯是SLN阳性乳腺癌NSLN转移的独立危险因素(P<0.05)。见表2。
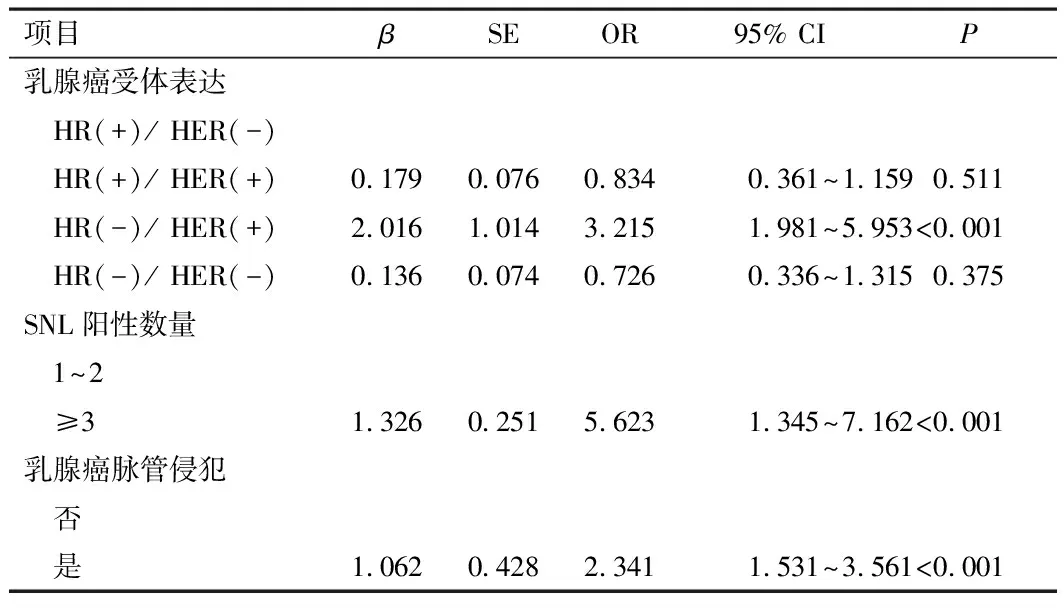
表2 SLN阳性乳腺癌NSLN转移的多因素logistic回归分析
2.3 预测模型的ROC曲线分析以预测值作为检验变量,术中或术后病理诊断结果为金标准,绘制受试者工作特征曲线发现,乳腺癌受体表达的ROC曲线下面积AUC为0.578(95%CI: 0.426~0.623),SLN阳性数量的ROC曲线下面积AUC为0.592(95%CI: 0.495~0.598),乳腺癌脉管侵犯ROC曲线下面积AUC为0.581(95%CI: 0.406~0.701),乳腺癌受体表达+SLN阳性数量+乳腺癌脉管侵犯的联合ROC曲线下面积AUC为0.725(95%CI: 0.751~0.921)。
3 讨论
乳腺癌主要治疗措施包括内分泌治疗、放化疗及手术切除,其中手术切除依旧是最主要的治疗方法,术前准确评估腋窝淋巴结状态有助于优化治疗方案。腋窝淋巴结清扫(axillary lymph node dissection,ALND)是乳腺癌外科治疗的重要部分,也是前哨淋巴结(sentinel lymph node,SLN)阳性乳腺癌的标准治疗方案[6-7]。最新的随机对照试验研究(randomized controlled trials,RCT)对SLN阳性乳腺癌患者均应实施ALND提出了质疑,这些研究确认了前哨淋巴结活检术(sentinel lymph node biopsy,SLNB)阴性乳腺癌患者无病生存期(disease-free survival,DFS)和总生存期(overall survival,OS)与接受ALND的患者无显著差异,即这些乳腺癌患者并未从ALND获益,甚至未改善总体生存率,但极大地增加了ALND并发症的发生风险[8-9]。RCT试验结果可能并非适用于所有SLN阳性乳腺癌患者,但其指出了乳腺癌SLN阳性对于预测NSLN转移风险具有重要意义。如果准确筛选出NSLN低风险患者,则能够避免ALND过度治疗,减少上肢淋巴回流障碍、淋巴结水肿等严重手术并发症[10]。本研究中33.2%SLN乳腺癌患者发生NSLN转移,这与国内外其他研究结果基本一致。本研究进一步通过筛选潜在变量并纳入多因素logistic回归模型分析发现,HR(-)/ HER(+)、前哨淋巴结阳性数量≥3个、乳腺癌脉管侵犯是SLN阳性乳腺癌患者NSLN转移的独立危险因素。研究显示,脉管侵犯是NSLN转移的重要风险因素,建议对于存在脉管侵犯的乳腺癌患者尽早接受外科治疗、新辅助化疗及ALND。而众所周知,SLN阳性个数是NSLN转移的重要风险因素,肿瘤细胞在淋巴结中的分布存在差异,多个淋巴结中不同肿瘤细胞簇可以增加转移风险[11]。本研究发现,HR(-)/ HER(+)表达患者NSLN转移风险最高,而HER(-)表达患者转移风险并未进一步增加,这提示HER表达阳性可能预示转移风险增加。本研究作为单中心、回顾性分析存在一定局限性:入选患者样本量偏少,可能存在选择偏倚,需要进一步设计前瞻性研究加以证实。
综上所述,乳腺癌受体表达、前哨淋巴结阳性数量、乳腺癌脉管侵犯对预测SLN阳性乳腺癌患者腋窝NSLN转移有一定价值,三者联合检测预测SLN阳性乳腺癌患者腋窝NSLN转移风险的诊断效能最高。
