BRAFV600E突变非小细胞肺癌1例合并文献复习
2021-10-09翁晓芹
翁晓芹 沈 红
原发性支气管肺癌已上升至全球最常见的恶性肿瘤[1],我国流行状况尤为突出,已经成为我国癌症死亡的主要原因。非小细胞肺癌 (non-small cell lung cancer,NSCLC) 占所有肺癌80%,尽管通过积极的手术、放疗以及化疗等,肺癌的5年生存率仍不到10%[2]。靶向治疗是肺癌治疗史上最重要的进步之一,它是肿瘤治疗的一个里程碑。目前除了EGFR、ALK、ROS-1这三个经典的突变基因外,BRAF是治疗晚期NSCLC的新靶点。鼠类肉瘤病毒癌基因同源物B1(V-raf murine sarcoma viral oncogene homolog B1,BRAF)基因突变主要位于7号染色体的CR3激酶结构域的第11外显子及第15外显子,其最常见突变形式为第15外显子的第1,799位核苷酸上T突变为A,导致其编码的缬氨酸变为谷氨酸,即V600E,BRAF突变主要通过磷酸化MEK以及激活下游的ERK信号通路进一步介导肿瘤的发生发展[3]。BRAF基因突变在主要发生在在毛细胞白血病[4]、甲状腺乳头状癌[5]、结直肠癌[6]、黑色素瘤[7]等疾病中,BRAF基因突变在非小细胞肺癌中仅占有1%~5%,这其中BRAFV600E位点突变约占50%[8-10]。在临床工作中发现了一例带有BRAFV600E突变的终末期非小细胞肺癌罕见病例,其总生存期为2.3个月。
1 资料与方法
患者男性,72岁。因“胸闷、憋喘1月余,加重3天”入院,既往有慢性阻塞性肺病、高血压、冠心病、糖尿病病史,有青霉素过敏史。吸烟史10支×40年。 2019年8月出现胸闷、憋喘,外院胸部CT提示:左下肺占位伴两肺转移,纵膈淋巴结增大。至我院就诊,进一步行胸部CT增强(2019-9-23,本院):①左下肺占位(直径7.6 cm)考虑肺癌,伴两肺、纵隔、两肺门淋巴结、左侧胸膜多发转移;②主动脉、冠状动脉硬化;③心包、左侧胸腔积液,左下肺部分不张(图1)。
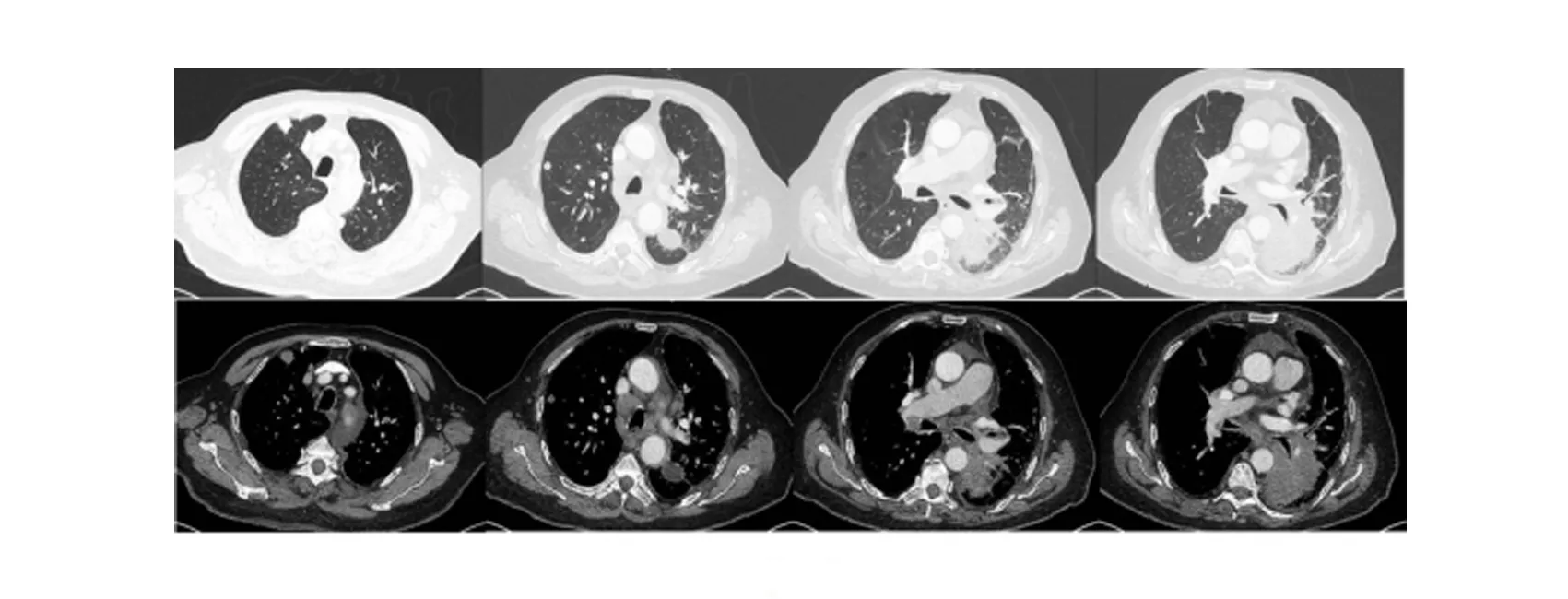
图1 胸部CT增强(2019-09-23)
2019年9月25日纤维支气管镜检查见左下叶基底段及背段粘膜肥厚、管腔狭窄。左下叶开口处粘膜活检病理提示:低分化腺癌。免疫组织化学:NapsinA(+),TTF-1(+),CK-7(+),CK5/6(局灶+),P40(-),P63(少数细胞+),Ki67(约20%+)。完善头颅MRI、全身骨扫描、全腹部CT均未见转移征象。血气分析:pH7.38,PO258 mmHg,PCO242 mmHg。入院诊断考虑:左肺腺癌(Ⅳ期,T4N3M1),I型呼吸衰竭,肺部感染,慢性阻塞性肺病,糖尿病、高血压、冠心病、心包积液。PS评分:3分。 给予抗感染、抗凝、无创辅助通气呼吸支持、扩血管、利尿、控制血糖以及康艾注射液抗肿瘤治疗后患者病情迅速进展,出现大量心包积液、呼吸衰竭加剧、类白血病反应及急性肾功能不全。 2019-10-6气管镜下新生物组织行全基因(825基因)检测结果提示:BRAFV600E突变,NF1(+),TP53(+),TMB3.76个/Mb,PD-L1表达<1%。
2019年10月23日床边心脏彩超提示大量心包积液4.2 cm,患者胸闷、心慌症状加剧,及时行床边心包穿刺抽液,引流出大量血性心包积液,病理提示:腺癌,并予重组人血管内皮抑制素心包内注入。2019年10月24日开始服用达拉非尼75 mg bid 联合曲美替尼2 mg qd,继续辅助抗感染、强心利尿、呼吸支持等治疗后患者胸闷、气喘、心慌、呼吸困难等症状短期内迅速改善,血象进行性下降至正常,尿量恢复,肌酐降至正常,氧合指数明显改善。
2 结果
药物治疗10天后复查CT提示左肺下叶肺癌伴两肺、纵膈及肺门淋巴结多发转移较前好转;两侧肺炎、胸腔积液。
胸腔B超提示胸腔积液较前明显吸收,疗效评估为PR,于2019年11月23日患者病情稳定办理出院,而10天后患者因糖尿病高渗昏迷再次入院治疗,最终因多脏器功能不全,抢救无效,宣告死亡。患者OS为2.3个月。
3 讨论
BRAF是非小细胞肺癌的1个重要突变位点,BRAF增殖在蛋白激酶(MAPK)通路中起着重要作用,控制细胞生长和调控。MAPK(活化蛋白激酶)路径(常规也称为Ras-Raf-MEK-ERK通路)是一组信号传感激酶,BRAF激酶可强效激活MAPK信号传导通路,其通过MEK和ERK途径将RAS蛋白、细胞表面受体与核内的转录因子相连接,激活下游相关细胞因子,进一步调控肿瘤细胞的增殖、分化和凋亡[8]。在BRAF突变的NSCLC中,BRAFV600E持续激活Ras-Raf-MEK-ERK通路,导致不可控制的信号传导和肿瘤生长。
关于BRAFV600E突变NSCLC的主要为回顾性研究,由于纳入研究对象不同,各个研究报道BRAF的突变率不一致。Ding等[9]总结了2012年1月至2016年4月期间中国NSCLC患者BRAF突变的相关情况,共纳入病例1680例,其中28(1.7%)例患者合并有BRAF突变,与无BRAF突变NSCLC患者相比,BRAF突变患者以腺癌非吸烟者多见,年龄、性别、转移情况及确诊时分期情况无明显差异。一线化疗的反应性及无进展生存时间(PFS progression-free survival)与EGFR (5.6 vs.5.8 months;P= 0.277),、KRAS突变(5.6 vs.4.7 months;P= 0.741)患者相比无统计学差异。在BRAF突变患者中,非V600E突变和V600E突变患者相比,V600E突变患者一线化疗后无进展生存时间PFS更短,但是没有达到统计学标准(5.2 vs.6.4 months;P= 0.561)。在多因素分析中,仅有ECOG-PS评分对最终OS为独立预测因素。Cui等[10]纳入了2008年11月至2016年1月的全球16项临床研究涵盖了11711例非小细胞肺癌患者,BRAF突变率为2.6%(303/11711),与非腺癌患者相比,腺癌患者BRAF突变比率明显升高,吸烟和分期情况与BBRAF突变无关,但是性别有显著差异,更多见于女性患者。总的来说,V600E突变是BRAF突变的主要类型,女性、腺癌、有吸烟史患者多见,有部分研究提示BRAFV600E突变预后差。本例患者为男性、吸烟史多年,发现时已出现心包积液、胸腔积液等远处转移,且合并症较多,多脏器功能不全,生存时间仅2.3个月,最终死于糖尿病高渗昏迷及心力衰竭。
因BRAFV600E突变在恶性黑色素瘤患者中最多见,故首先针对黑色素瘤研究BRAFV600E突变的靶向治疗的方法[5],细胞学及动物模型发现针对BRAF和MEK的小分子激酶抑制剂可以下调ERK通路,抑制细胞周期,减少细胞增殖[11-12]。BRAF抑制剂主要要有凡德他尼、维罗非尼、索拉非尼、达拉非尼,应用BRAF抑制剂单药使用后药物副作用较小,患者可以耐受,但是很多患者在6个月内就因为耐药出现了疾病进展,且有部分患者获得了第二种皮肤恶性肿瘤包括鳞癌和角化棘皮瘤,主要是因为无BRAF突变细胞的MAPK通路激活,导致Ras活化所致。
曲美替尼是MEK1/2抑制剂, 通过阻断MEK1/2激酶活化,阻断RAF依赖的MEK磷酸化,因BRAF抑制剂早期耐药及RAS驱动导致第二种肿瘤的发生,药物联用治疗就显得特别必要,一项多中心、单臂,非随机的II期临床研究显示,BRAFV600E突变的NSCLC患者使用单药或联合用药,联合用药组看到了ORR明显提高,PFS显著延长(mvsm),双药组OS18.2mVS单药组12.7m也有显著延长。但是双药组因不良反应导致患者不能持续用药的几率也明显身高(12%VS 6%)药物中断(35%VS 18%)和减量(35%VS 18%),和黑色素癌的试验结果相似,但是皮肤鳞癌的发生率较单药组明显降低(4%VS 12%)[13]。因此,2017年6月,美国FDA批准了达拉菲尼联合曲美替尼联用治疗BRAFV600E突变的非小细胞肺癌。BRAF抑制剂联合MEK抑制剂在NSCLC的耐药机制尚未完全阐明,目前其主要耐药机制主要考虑为MEK1突变以及NRAS、KRAS突变[14],为耐药策略的进一步探索提供了方向。本例患者确诊后使用达拉菲尼联合曲美替尼治疗,起效迅速,十天内患者即出现明显病情改善,短期内病灶缩小明显,PS评分由4分降至2分,用药后患者出现转氨酶升高、肾功能损伤,但该患者肿瘤终末期合并症较多,最终合并糖尿病高渗性昏迷,心房纤颤、心力衰竭、呼吸衰竭等,此类疾病均有可能对肝肾功能造成损伤,是否为靶向药物所致肝肾功能损伤不能明确。
非BRAFV600E突变的BRAF突变患者对BRAF抑制剂不敏感,大部分的非V600E突变为激酶沉默或激酶灭活(D594G,G466V),但是仍能通过反式激活CRAF活化mapk-erk通路[15]。因大部分非V600E突变细胞超激活ERK通路,有人推测它对BRAF抑制剂耐药,但对MAPK下游抑制剂MEK抑制剂和ERK抑制剂应该敏感。有临床研究使用曲美替尼单药治疗非BRAFV600E突变的BRAF突变肿瘤患者,研究结论上不明确。前瞻性的临床研究联合使用达拉菲尼和曲美替尼对非600E突变的BRAF突变非小细胞肺癌细胞系的的增殖活性,对激酶活性无影响[16]。临床上没有此类研究。其它的治疗策略还包括EGFR抑制剂联合MEK抑制剂、新一代的BRAF抑制剂PLX8394取得了持续抑制BRAF下游mek-erk信号通路的作用[17]。
关于BRAF突变NSCLC对免疫治疗的疗效问题,Dudnik等[18]学者发表了第一个也是目前为止规模最大的关于免疫治疗BRAF突变NSCLC 患者的研究。研究结果提示BRAF突变型NSCLC患者接受免疫治疗的疗效与非选择NSCLC人群二线治疗疗效相似,高于EGFR阳性及MET外显子14改变的NSCLC患者。在2018年美国临床肿瘤学会(american society of clinical oncology,ASCO)会议上,Mazieres汇报了一项回顾性多中心研究--ImmunoTarget,该研究提示BRAF突变患者PD-L1表达水平较EGFR/ALK基因突变患者明显增高,也高于未选择NSCLC患者[19],TMB与非选择NSCLC患者群体数据基本相同[20]。本例患者二代基因测序结果PDL1表达<1%,TMB表达较低3.76个/Mb,故未选择免疫治疗,选择了心包内注入内皮素抑制剂局部控制心包积液,联合全身靶向药物治疗后短期内控制了恶性心包积液。
综上所述,BRAFV600突变为NSCLC罕见的突变类型,其中主要以BRAFV600E突变为主,因病例数较少,目前各项研究由于人种差异、检查方法不同,结果存在不一致性。BRAFV600E突变的NSCLC靶向治疗方案首选达拉菲尼联合曲美替尼,该类患者在免疫治疗中可能获益,靶向治疗耐药机制及耐药策略尚待进一步研究。
