腹壁横切口与纵切口对瘢痕子宫剖宫产术临床效果的比照观察
2021-09-28刘春杰张丽王丽琼
刘春杰,张丽,王丽琼
(新疆生产建设兵团第二师焉耆医共体总医院,新疆 焉耆 841100)
0 引言
近年来,随着二胎政策的开放,瘢痕子宫妊娠的发生率逐年上升。瘢痕子宫妊娠是妊娠囊着床于前次剖宫产瘢痕子宫处,周围被子宫肌层和纤维瘢痕组织所包围的一种特殊类型的异位妊娠[1]。瘢痕子宫产妇再次分娩的风险较大,容易导致前置胎盘、胎盘植入、子宫破裂、出血,并且极易发生盆腹腔粘连等并发症,导致不良妊娠结局,严重者甚至危及患者生命安全[2]。较多的瘢痕子宫妊娠产妇会选择剖宫产进行分娩,但是瘢痕子宫会显著增加手术风险,为降低不良妊娠结局发生率,剖宫产术切口的选择至关重要。本研究即分析腹壁横切口与纵切口对瘢痕子宫剖宫产术的临床效果,具体报道如下。
1 资料和方法
1.1 一般资料
选择2020年于我院接受剖宫产术的100例瘢痕子宫患者作为本次研究主体,根据随机数表法将这100例患者分为两组,其中对照组50例,年龄20~40岁,平均28岁,孕周38~41周,平均40周,与上次剖宫产相隔时间为2~5年,平均3年,为腹壁横切口;观察组50例,年龄20~40岁,平均28岁,孕周38~41周,平均40周,与上次剖宫产相隔时间为2~5年,平均3年,为腹壁纵切口。两组一般资料对比无统计学差异(P>0.05)。本研究符合医院伦理委员会标准操作规程。
纳入标准:(1)符合瘢痕子宫临床诊断标准;(2)剖宫产史;(3)不符合阴道分娩指征;(4)签署同意研究书;(5)临床资料完善。
排除标准:(1)不符合剖宫产手术指征;(2)妊娠前有子宫破裂史;(3)合并妊娠期高血压、糖尿病等;(4)与上次剖宫产时间间隔<2年;(5)严重精神障碍,无法与之有效沟通;(6)临床资料缺失。
1.2 方法
对照组麻醉后于距离膀胱腹膜约3 cm的位置做一长约12 cm的横向切口,切开真皮层并于切口中段切除3 cm皮下脂肪,至筋膜层,使用食指、中指将上下皮下组织分离,使子宫完全暴露,将子宫下段肌层切开2 cm后使腹膜暴露并将其撕开,使用剪刀沿腹膜切口向两侧延长,切开子宫膀胱并反折腹膜,向两侧撕开长度约10 cm,待胎儿娩出后将胎膜和胎盘取出,使用干净纱布擦拭子宫,缝合子宫切口及皮下组织。
观察组选择腹壁纵切口,麻醉后于下腹正中(脐下与耻骨之间)处做一长约10 cm的切口,将腹直肌前鞘切开约2 cm,并用剪刀向上、向下剪开,使用拉钩将其钝性分离后找到腹膜,提起,以纵行剪开,提拉膀胱,反折腹膜,向两侧剪开约10 cm后向下推膀胱,于子宫下段正中位置做一2 cm横行切口,将子宫肌层切开,用手指将其钝性延长,待娩出胎儿后清洗腹腔,依次缝合子宫及腹壁。
1.3 观察指标
(1)记录两组临床指标:分娩用时、手术时间、术中出血量、住院时间。(2)统计两组盆腔粘连发生情况:Ⅰ级盆腔粘连:腹膜粘连子宫和部分网膜;Ⅱ级别盆腔粘连:子宫大面积粘连膀胱和腹膜;Ⅲ级盆腔粘连:子宫严重粘连膀胱和肠管。(3)统计两组发生不良妊娠结局如切口感染、新生儿窒息、产后出血等情况的例数并计算概率。
1.4 统计学方法
将数据纳入SPSS 22.0软件中分析,计量资料比较采用t检验,并以()表示,计数资料采用χ2检验,并以(%)表示,P<0.05为差异显著,有统计学意义。
2 结果
2.1 两组临床指标对比
观察组临床指标如分娩用时、手术时间等均短于对照组,有统计学差异(P<0.05),见表 1。

表1 两组临床指标对比
2.2 两组盆腔粘连情况
观察组盆腔粘连发生率低于对照组,有统计学差异(P<0.05),见表 2。
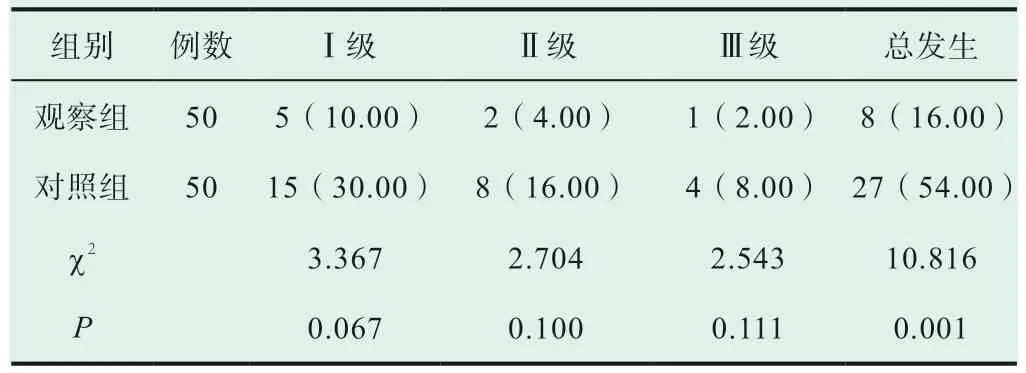
表2 两组盆腔粘连情况[n(%)]
2.3 两组不良妊娠结局发生率对比
两组发生不良妊娠结局的概率无统计学差异(P>0.05),见表3。
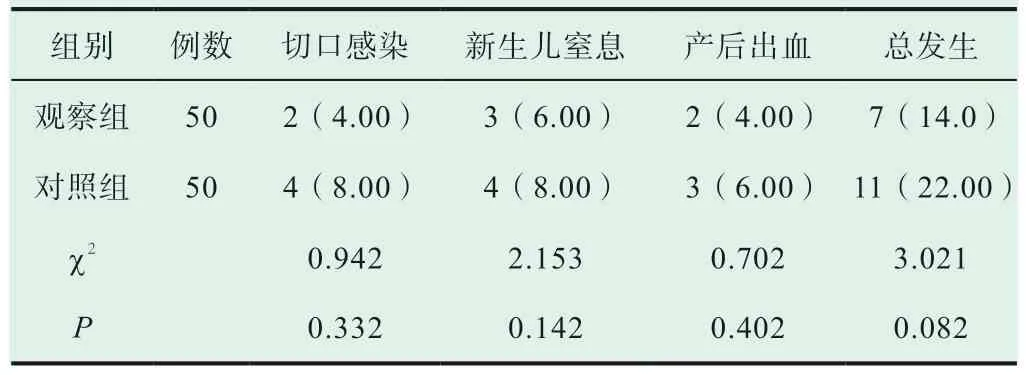
表3 两组不良妊娠结局发生率对比[n(%)]
3 讨论
瘢痕子宫的发生主要是由于既往剖宫产术造成内膜缺损或既往子宫手术造成内膜缺损。二胎开放使得瘢痕子宫再次妊娠的发生率逐年升高,但瘢痕子宫再次妊娠具有较高的风险性,主要由于胎儿着床于瘢痕处,该处子宫肌壁薄,并增生许多结缔组织和血管,当胎儿娩出后剥离胎盘时容易造成大出血,甚至子宫破裂。临床通常建议具有阴道分娩指征的瘢痕妊娠产妇自然分娩,但部分不具有阴道分娩指征的产妇则需要再行剖宫产术。临床对于瘢痕子宫再行剖宫产术其手术入路的选择并无统一定论,不过由于瘢痕子宫二次剖宫产的手术难度及风险较首次剖宫产有显著增加,且瘢痕子宫会影响子宫肌层张力,因此在选择二次剖宫产手术切口时需关注其对子宫肌壁层愈合的促进作用,要求手术医师慎重选择切口方式[3]。
腹壁纵切口操作简单,容易取出胎头,若发生紧急情况亦能够迅速将胎儿娩出,但由于该术式会造成较为明显的疤痕,影响产妇整体美观度,而腹壁横切口的位置较低,且横弧线形的切口与皮肤纹理更加接近,其对产妇整体美观度相对较小,因此对于首次选择剖宫产分娩的产妇临床主要以腹壁横切口的方式行剖宫产术[4]。但以横切口方式行剖宫产手术需将腹直肌前鞘与筋膜层分离,增加了术后粘连的风险,并且由于横切口的瘢痕更大会增加术中胎儿头部高浮的风险,增加新生儿窒息等不良妊娠结局的发生风险。此外,选择腹壁横切口进行剖宫产术,若发生盆腔粘连、子宫出血等情况,其术野视线受阻,可能造成止血不及时,但腹壁纵切口的方式能有效避免上述风险,其能够充分暴露宫腔,并于术野中清晰显示胎盘剥离面,能够及时予以压迫止血[5-6]。不过需要提示的是,因产妇子宫复旧时其宫壁的厚度有所差异,腹壁纵切口的术后恢复时间较长。根据研究结果显示,选择腹壁纵切口行二次剖宫产术的观察组瘢痕子宫产妇其临床指标情况优于对照组,前者分娩用时、手术时间、术中出血量、住院时间均短(少)于后者,分析原因与腹壁横切口因其钝性分离的开腹方式导致解剖层次不清,加之前次手术遗留的腹膜与组织粘连的问题,增加了手术难度,延长了手术时间。观察组盆腔粘连的总发生率低于对照组,分析原因与腹壁横切口的钝性分离方式对腹膜造成的损伤较大有关,而两种切口选择并不增加发生不良妊娠结局的方式,提示可能与研究样本量小有关。
综上所述,对瘢痕子宫产妇以腹壁纵切口的方式进行剖宫产术能显著改善患者的临床指标,降低盆腔粘连的发生率,且不会增加妊娠风险,值得应用。
