脂蛋白相关磷脂酶A2水平和动态动脉僵硬指数对原发性高血压患者左心功能的预测价值
2021-09-16信彩凤张强杨丽红孙彩红姚芳刘方方费思杰
信彩凤,张强*,杨丽红,孙彩红,姚芳,刘方方,费思杰
1 对象与方法
1.1 研究对象 采用病例对照研究设计。选取2020年在郑州大学第二附属医院心内科住院的216例患者为研究对象,按是否患有EH分为高血压组(观察组,122例),其中男82例(67.2%),女40例(32.8%);年龄37~88岁,平均年龄(68.5±13.2)岁。无高血压组(对照组,94例),其中男69例(73.4%),女25(26.6%);年龄34~85岁,平均年龄(55.5±11.6)岁。
观察组入选标准:(1)年龄>18岁,病例资料完整;(2)符合《中国高血压防治指南(2018年修订版)》[8]中EH诊断标准:在未使用降压药物的情况下,非同日3次测量诊室血压(OBPM),收缩压(SBP)≥140 mm Hg(1 mm Hg =0.133 kPa)和/或舒张压(DBP)≥ 90 mm Hg。SBP≥ 140 mm Hg和 DBP<90 mm Hg为单纯收缩期高血压。患者既往有高血压史,目前正在使用降压药物,血压虽然低于140/90 mm Hg,仍应诊断为高血压。动态血压监测(ABPM)的高血压诊断标准为:平均24 h SBP/DBP ≥130/80 mm Hg;白天≥135/85 mm Hg;夜间≥120/70 mm Hg。家庭血压监测(HBPM)的高血压诊断标准为≥135/85 mm Hg,与OBPM的140/90 mm Hg相对应。排除标准:(1)肾实质性、内分泌性、肾血管性高血压和睡眠呼吸暂停综合征等继发性高血压;(2)感染、血液系统疾病、自身免疫性疾病、恶性肿瘤或肿瘤待诊、消化道出血、严重肝肾功能受损、近期大型外科手术史、输血史、意识障碍不能配合者。对照组:同期对照,除不合并EH外,其他标准同观察组。研究对象(或直系亲属)均签署知情同意书并自愿参加本研究;研究方案通过郑州大学第二附属医院医学伦理委员会审查同意(伦理批件号:2021214)。
本研究创新点:
1. 心力衰竭作为心血管疾病的终末阶段,其死亡率高于其他心血管疾病,多项研究支持原发性高血压(EH)是导致心力衰竭发生的最主要原因,所以在EH患者中提前预测、早期诊断心力衰竭对疾病早期干预显得尤为重要。
2. 既往研究普遍较认可脂蛋白相关磷脂酶A2(Lp-PLA2)和动态动脉硬化指数(AASI)在预测EH患者心血管疾病的发病率和死亡率方面的价值,但目前在EH患者中有关Lp-PLA2水平和AASI与左心功能关系的研究尚少,因此,本研究主要通过测定Lp-PLA2水平和AASI,探讨在EH患者中Lp-PLA2水平和AASI与左心功能的关系。
3. Lp-PLA2和AASI检测具有经济、方便的优势,且这两个指标分别从患者检验和检查中获取,可从不同角度联合评价患者左心功能,其将成为非常有希望的工具,用于评估EH患者左心功能,具有一定的临床价值。
1.2 临床资料收集 入选对象均完善性别、年龄、体质量、体质指数(BMI)、吸烟史(连续或累积吸烟6个月或以上者)、饮酒史(每日饮酒量超过20 g纯酒精)、糖尿病史、血脂异常史等基线资料,在静息状态下平卧采集次日清晨空腹肘静脉血,至少禁食12 h,利用全自动生化分析仪测定尿酸(UA)、肌酐(Cr)、空腹血糖(FPG)、糖化血红蛋白(HbA1c)、三酰甘油(TG)、高密度脂蛋白胆固醇(HDL-C)、低密度脂蛋白胆固醇(LDL-C)、C反应蛋白(CRP)等生化指标,估算肾小球滤过率(eGFR)。
就像这一个美好的春夜,也许它真正的、唯一的用途,就是让万籁俱寂,它是宁静的布幕板,让小年有机会问出她的“大哉问”:有什么用?
1.3 心功能检测 经胸超声心动图测量左心室舒张末期内径(LVEDD)及左心室射血分数(LVEF)。使用心脏超声仪由专职心脏超声技师运用Simpson法测量LVEF,并由副主任医师以上职称者审核结果,根据LVEF,分别将观察组与对照组患者分为LVEF≥50%亚组(射血分数保留的心力衰竭)和LVEF<50%亚组(射血分数降低的心力衰竭)。N末端B型尿钠肽前体(NT-ProBNP)采用酶联免疫吸附法(ELISA)应用商品化试剂盒检测,研究对象的NT-ProBNP水平中位数为514 ng/L,据此将观察组与对照组分别分为 NTProBNP≥514 ng/L亚组和NT-ProBNP<514 ng/L亚组。
1.4 血浆Lp-PLA2的检测 采用ELISA检测循环Lp-PLA2水平。
1.5 AASI计算 采用美高仪动态血压仪(MCYABP1型)监测患者动态血压,从24 h ABPM记录得出AASI。ABPM读数计划白天每30 min测量1次,夜间每60 min测量1次,以避免干扰活动或夜间睡眠。白天为6:00~22:00,夜间为22:00~次日6:00,使用非优势臂放置袖套,并指导患者在袖带扩张时保持手臂静止。如果发生以下情况,血压值将从分析中剔除:超过30%的测量缺失;超过3 h的数据丢失;参与者在监测期间经历不规则的休息-活动时间或夜间睡眠时间<6 h或>12 h。AASI根据24 h ABPM记录所得的SBP与DBP计算,计算方法以SBP为横坐标,DBP为纵坐标,将其连线并计算出直线斜率(β),再用1减去所计算出的斜率即为AASI(AASI=1-β)。研究表明,AASI的数值变化为 0~1[9]。
1.6 统计学方法 采用SPSS 25.0统计学软件对数据进行统计分析。符合正态分布的计量资料采用(±s)表示,组间比较采用独立样本t检验;不符合正态分布的计量资料采用M(P25,P75)表示;计数资料采用相对数表示,组间比较采用χ2检验;连续变量采用线性相关性分析;采用Logistic回归分析探讨LVEF、NT-ProBNP、EH的影响因素;应用受试者工作特征曲线(ROC曲线)评估Lp-PLA2和AASI对于EH患者发生心力衰竭的预测能力。以P<0.05为差异有统计学意义。
2 结果
2.1 两组基线资料比较 两组性别、体质量、BMI、吸烟史比例、饮酒史比例、糖尿病史比例、血脂异常史比例比较,差异无统计学意义(P>0.05)。两组年龄比较,差异有统计学意义(P<0.05),见表1。
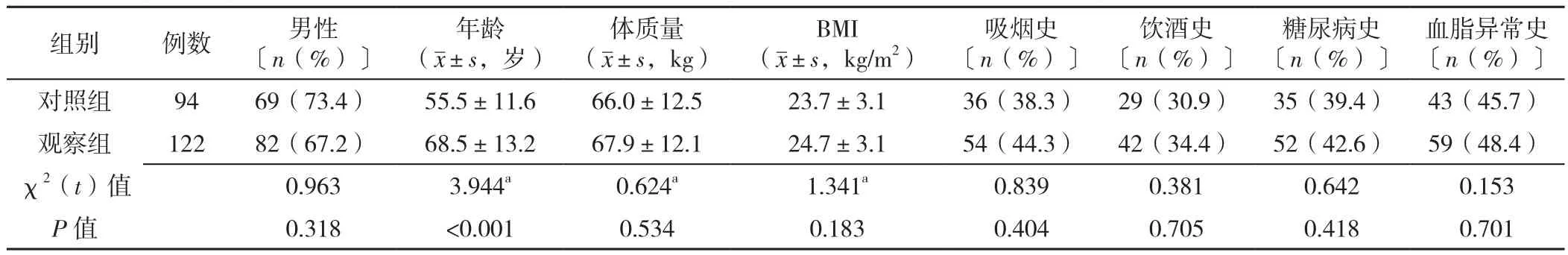
表1 两组基线资料比较Table 1 Comparison of baseline data in patients with and without essential hypertension
根据美国纽约心脏病协会(NYHA)心功能分级,比较两组临床心功能的情况,观察组心功能分级主要集中分布在Ⅱ级(患者有心脏病,以致体力活动轻度受限,休息时无自觉症状,一般体力活动引起过度疲劳、心悸、气喘),对照组心功能分级主要集中分布在Ⅰ级(患者有心脏病,但体力活动不受限,一般体力活动不引起过度疲劳、心悸、气喘)或无心功能受损。
2.2 两组生化、动态血压及心功能指标比较 两组Cr、eGFR、FPG、HbA1c、TG、HDL-C、LDL-C、CRP、DBP、LVEDD比较,差异无统计学意义(P>0.05)。两 组 UA、Lp-PLA2、AASI、SBP、NT-ProBNP、LVEF比较,差异有统计学意义(P<0.05),见表2。
表2 两组生化、动态血压及心功能指标比较(±s)Table 2 Comparison of laboratory,and ambulatory blood pressure indices as well as cardiac function indices between patients with and without essential hypertension

表2 两组生化、动态血压及心功能指标比较(±s)Table 2 Comparison of laboratory,and ambulatory blood pressure indices as well as cardiac function indices between patients with and without essential hypertension
注:1 mm Hg=0.133 kpa,UA=尿酸,Cr=肌酐,eGFR=估算肾小球滤过率,FPG=空腹血糖,HbA1c=糖化血红蛋白,TG=三酰甘油,HDL-C=高密度脂蛋白胆固醇,LDL-C =低密度脂蛋白胆固醇,CRP=C反应蛋白,Lp-PLA2=脂蛋白相关磷脂酶A2,AASI=动态动脉硬化指数,SBP=收缩压,DBP=舒张压,NT-ProBNP=N末端B型尿钠肽前体,LVEDD=左心室舒张末期内径,LVEF=左心室射血分数
组别 例数 U A(μ m o l/L)C r(μ m o l/L)e G F R(m l/m i n)F P G(m m o l/L)H b A 1c(%)T G(m m o l/L)H D L-C(m m o l/L)L D L-C(m m o l/L)对照组 9 4 2 9 6.4 0±7 2.9 7 6 8.2 5±1 5.8 8 9 7.6 5±3 1.6 9 5.7 8±1.7 3 5.8 8±6.0 3 1.9 5±1.6 6 1.3 1±0.4 6 2.8 7±1.1 3观察组 1 2 2 3 8 7.1 7±1 0 5.0 5 8 2.1 3±4 7.6 7 8 8.3 5±4 5.5 7 6.4 1±2.8 2 6.9 1±6.3 5 1.6 1±0.9 5 1.3 2±0.3 7 2.6 7±1.0 6 t值 3.6 1 3 1.2 8 1 -0.8 1 4 0.9 3 8 0.7 1 7 -1.1 8 2 0.1 0 4 -0.7 2 3 P值 0.0 0 1 0.2 1 4 0.4 1 8 0.3 5 2 0.4 7 1 0.2 4 4 0.9 2 2 0.4 8 5 L V E F(%)对照组 6.6 8±1 1.9 7 1 1 2.4 9±6 2.3 7 0.3 9±0.1 7 1 2 5±1 2 7 9±6 9 4 2.6 0±4 0 3.5 1 4 5.2 0±5.6 3 6 0.4 0±8.0 4观察组 1 4.6 3±6 3.5 2 1 5 0.9 0±9 7.1 0 0.5 1±0.1 9 1 3 7±1 0 8 1±1 1 3 7 4 1.3 4±1 1 9 7.7 6 4 6.4 6±6.5 3 5 6.0 4±7.8 0 t值 0.5 4 7 2.1 1 3 2.4 2 9 3.6 7 2 0.9 1 4 3.2 3 5 0.7 9 3 -2.1 7 8 P值 0.5 7 6 0.0 4 2 0.0 0 5 0.0 2 4 0.3 7 1 0.0 0 1 0.4 4 3 0.0 3 2组别 C R P(m g/L) (μ g/L) A A S I S B P(m m H g)L p-P L A 2 D B P(m m H g)N T-P r o B N P(n g/L)L V E D D(m m)
2.3 Lp-PLA2和AASI与LVEF、NT-ProBNP的相关性分析 观察组Lp-PLA2水平、AASI与LVEF水平呈负相关(r=-0.437、-0.580,P=0.036、0.001);Lp-PLA2水平、AASI与NT-ProBNP水平呈正相关(r=0.309、0.519,P=0.038、0.041)。 对 照 组 Lp-PLA2水 平、AASI与LVEF无线性相关关系(r=0.027、0.019,P=0.601、0.372),与NT-ProBNP也无线性相关关系(r=0.033、0.058,P=0.460、0.703)。
2.4 LVEF的影响因素分析 观察组及对照组中的LVEF<50%亚组患者的Lp-PLA2水平和AASI均高于LVEF≥50%亚组,差异有统计学意义(P<0.05),见表3。
表3 LVEF亚组Lp-PLA2和AASI比较(±s)Table 3 Levels of Lp-PLA2 and AASI in left ventricular ejection fraction subgroups

表3 LVEF亚组Lp-PLA2和AASI比较(±s)Table 3 Levels of Lp-PLA2 and AASI in left ventricular ejection fraction subgroups
组别 例数 Lp-PLA2(μg/L) AASI观察组LVEF≥50%亚组 74 98.32±75.45 0.38±0.09 LVEF<50%亚组 48 240.55±69.18 0.64±0.07 t值 1.386 2.179 P值 0.001 0.003对照组LVEF≥50%亚组 55 93.02±70.19 0.32±0.15 LVEF<50%亚组 39 216.14±62.46 0.41±0.19 t值 0.291 1.804 P值 0.007 0.012
以LVEF(赋值:实测值)为因变量,以性别(赋值:女=0,男=1)、年龄(赋值:实测值)、BMI(赋值:实测值)、吸烟史(赋值:无=0,有=1)、饮酒史(赋值:无=0,有=1)、EH史(赋值:无=0,有=1)、糖尿病史(赋值:无=0,有=1)、血脂异常史(赋值:无=0,有=1)、Cr(赋值:实测值)、eGFR(赋值:实测值)、TG(赋值:实测值)、Lp-PLA2(赋值:实测值)、AASI(赋值:实测值)为自变量进行LVEF影响因素的单因素Logistic回归分析,结果显示,年龄、EH史、Lp-PLA2水平、AASI是LVEF的影响因素(P<0.05)。以LVEF(赋值:实测值)为因变量,以年龄、EH史、Lp-PLA2水平、AASI为自变量(赋值情况同单因素Logistic回归分析)进行LVEF影响因素的多因素Logistic回归分析,结果显示,EH史、Lp-PLA2水平、AASI是LVEF的影响因素(P<0.05),见表4。

表4 LVEF影响因素的Logistic回归分析Table 4 Influencing factors of left ventricular ejection fraction explored by Logistic regression analysis
2.5 NT-ProBNP的影响因素分析 NT-ProBNP≥ 514 ng/L亚组Lp-PLA2水平和AASI高于NT-ProBNP<514 ng/L亚组,差异有统计学意义(P<0.05),见表5。以NT-ProBNP(赋值:实测值)为因变量,以性别、年龄、BMI、吸烟史、饮酒史、EH史、糖尿病史、血脂异常史、Cr、eGFR、TG、Lp-PLA2、AASI为自变量(赋值情况同2.3)进行NT-ProBNP影响因素的单因素Logistic回归分析,结果显示,年龄、Lp-PLA2、AASI水平是NT-ProBNP的影响因素(P<0.05)。以NTProBNP为因变量,以年龄、Lp-PLA2、AASI为自变量(赋值情况同2.3)进行NT-ProBNP影响因素的多因素Logistic回归分析,结果显示,Lp-PLA2、AASI水平是NT-ProBNP的影响因素(P<0.05),见表6。
表5 NT-ProBNP亚组Lp-PLA2水平与AASI比较(±s)Table 5 Levels of Lp-PLA2 and AASI in NT-ProBNP subgroups

表5 NT-ProBNP亚组Lp-PLA2水平与AASI比较(±s)Table 5 Levels of Lp-PLA2 and AASI in NT-ProBNP subgroups
组别 例数 L p-P L A 2(μ g/L) A A S I观察组N T-P r o B N P≥5 1 4 n g/L亚组 8 5 2 2 7.3 0±5 4.7 1 0.5 9±0.1 8 N T-P r o B N P<5 1 4 n g/L亚组 3 7 1 2 1.6 5±4 3.5 9 0.4 3±0.2 1 t值 1.4 5 0 3.1 8 6 P值 0.0 2 2 0.0 1 5对照组N T-P r o B N P≥5 1 4 n g/L亚组 2 9 2 0 3.4 2±8 5.1 7 0.4 5±0.0 6 N T-P r o B N P<5 1 4 n g/L亚组 6 5 1 1 5.4 4±6 2.5 0 0.3 2±0.1 4 t值 1.3 0 2 4.6 7 1 P值 0.0 0 3 0.0 4 2

表6 NT-ProBNP影响因素的Logistic回归分析Table 6 Influencing factors of NT-ProBNP explored by Logistic regression analysis
2.6 EH的影响因素分析 以EH(赋值:无=0,有=1)为因变量,以性别、年龄、BMI、吸烟史、饮酒史、糖尿病史、血脂异常史、Cr、eGFR、TG、Lp-PLA2、AASI为自变量(赋值情况同2.3)进行NT-ProBNP影响因素的单因素Logistic回归分析,结果显示,年龄、吸烟史、Lp-PLA2、AASI是NT-ProBNP的影响因素(P<0.05)。以NT-ProBNP为因变量,以年龄、Lp-PLA2、AASI为自变量(赋值情况同2.3)进行NTProBNP影响因素的多因素Logistic回归分析,结果显示,吸烟史、Lp-PLA2、AASI是NT-ProBNP的影响因素(P<0.05),见表7。
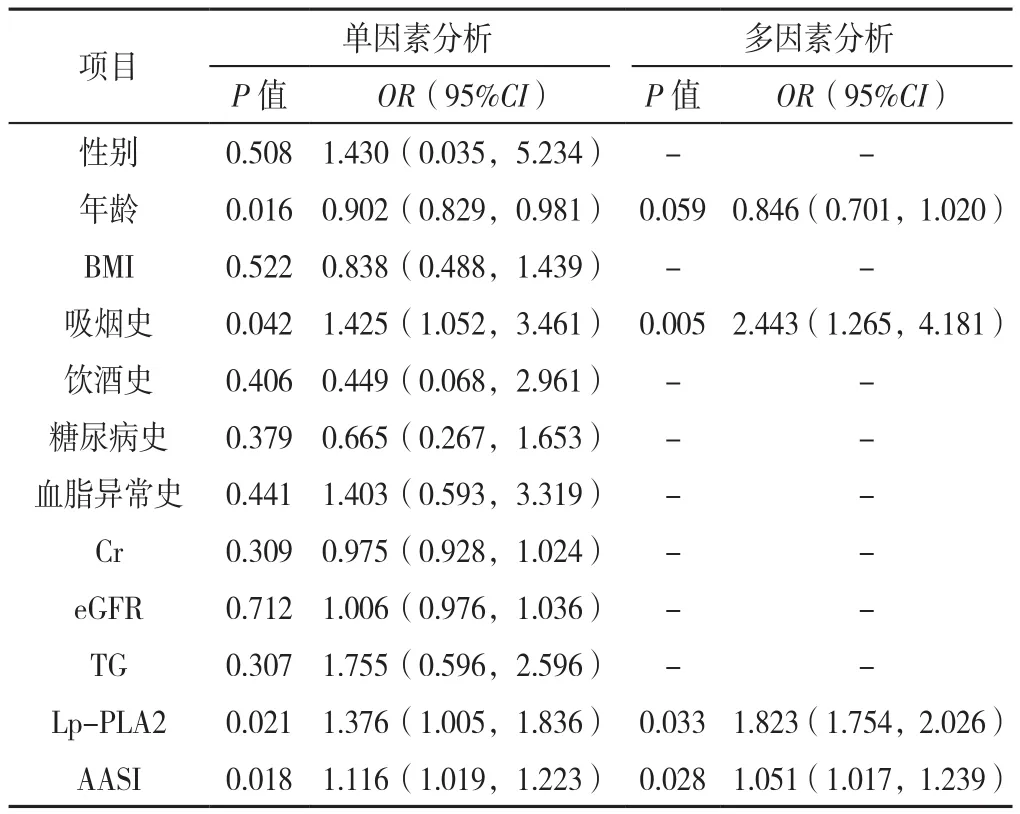
表7 EH影响因素的Logistic回归分析Table 7 Influencing factors of essential hypertension explored by Logistic regression analysis
2.7 Lp-PLA2水平和AASI对EH患者左心功能预测价值 Lp-PLA2水平预测EH患者发生心力衰竭的ROC曲线下面积为 0.637〔95%CI(0.480,0.800)〕,最佳截断值为115.77 μg/L,灵敏度为64%,特异度为70%;AASI预测EH患者发生心力衰竭的ROC曲线下面积为0.861〔95%CI(0.750,0.973)〕,最佳截断值为0.535,灵敏度为82%,特异度为85%,见图1。

图1 Lp-PLA2水平和AASI对EH患者左心功能预测价值的ROC曲线Figure 1 ROC curve analysis of Lp-PLA2 and AASI in predicting left ventricular function in essential hypertension
3 讨论
EH是目前临床上常见的慢性疾病,可导致血管及心、脑、肾等脏器的损伤,动脉粥样硬化是EH并发心脑血管疾病的基础病理改变,也是预测心脑血管事件的独立危险因素[10-11]。动脉僵硬度与左心室舒张和收缩功能指标之间有良好的相关性,对心力衰竭的发生和预后有一定的预测作用[12]。
据《中国心血管病报告2018》报道,我国现有心力衰竭患者450万例,心血管负担日益加重,已成为严重的公共卫生问题[13]。目前,心力衰竭的诊断和评估依赖于病史、体格检查、实验室检查、心脏影像学和功能检查,而且存在个体差异及局限性[14]。因此,寻找特异性标志物对心力衰竭的早期诊断及预后判断具有重要的临床价值。研究表明,AASI是心脑血管事件的独立危险因素,可用于预测心血管事件、脑卒中及全因死亡[15]。在一组1 045例EH患者中,脉搏波速度在调整Framingham风险评分后可独立预测心血管事件[16]。动脉顺应性和僵硬度的评估仍然是一项技术要求很高的操作,在日常的临床工作流程中无法轻松执行。最近,LI等[17]介绍了一种新的指数评价动脉僵硬程度——AASI,AASI可以很容易地从ABPM记录中提取,数值越接近于0则说动脉弹性越好,AASI越接近于1说明血压波动越大、动脉的弹性越差、动脉硬化程度越重[9]。DOLAN等[3]进行的一项包含11 291例患者的研究证明,AASI可以作为卒中和心源性死亡的预测指标。AASI甚至在预测卒中方面优于PWV[18]。此外,KIKUYA等[19]还观察到,AASI可以预测脉搏压以外的卒中和死亡率。所以现普遍认为AASI可用于预测心血管事件、脑卒中及全因死亡,但目前关于AASI和左心功能关系的研究尚少,因此本研究选用AASI为研究对象,探讨其在预测EH患者左心功能中的价值。
Lp-PLA2是新的血管特异性炎性标志物。Lp-PLA2又称血小板活化因子乙酰水解酶,是磷脂酶超家族中的亚型之一,由血管内膜中的炎性细胞如T淋巴细胞、巨噬细胞及肥大细胞等分泌,释放入血液后大部分与低密度脂蛋白结合。Lp-PLA2可水解氧化的磷脂产生溶血磷脂、脂肪酸等促炎物质,在动脉粥样硬化过程发挥重要作用,抑制其活性可起到抗动脉粥样硬化作用。Lp-PLA2水平升高明显增加EH患者心血管事件的发生[20]。Lp-PLA2与斑块坏死核心的体积及纤维帽厚度相关,在斑块坏死核心体积大、纤维冒薄的巨噬细胞中高表达,Lp-PLA2水平升高会增加斑块破裂风险[21-22]。但目前对于血浆Lp-PLA2水平与心力衰竭关系的研究甚少。
本研究首次尝试系统地探讨Lp-PLA2和AASI在左心室功能障碍中的预测作用,发现观察组NTProBNP、Lp-PLA2、AASI等均高于对照组,LVEF低于对照组,表明随着Lp-PLA2、AASI的增加,左心功能变差。线性回归分析显示,观察组Lp-PLA2水平和AASI与LVEF水平呈负相关;与NT-ProBNP水平呈正相关,对照组不存在以上线性相关关系,且LVEF及中位NT-ProBNP亚组中的Lp-PLA2水平和AASI均存在显著差异,提示Lp-PLA2、AASI与EH患者的左心功能的进展及严重程度具有相关性,二者可作为左心衰竭患者病情评估的潜在指标。Logistic回归分析显示,EH史、Lp-PLA2水平、AASI是LVEF的影响因素;Lp-PLA2水平和AASI是NT-ProBNP的影响因素,说明Lp-PLA2水平和AASI可反映患者左心功能,但是否较LVEF与NT-ProBNP能更好地判断左心功能仍需进一步研究。本文研究结果与国内外相关研究结果一致:VAN VARK等[23]发现随着Lp-PLA2活性的增加,心力衰竭的发生概率明显增加,Lp-PLA2活性是心力衰竭发生的独立预测因子。Lp-PLA2是心力衰竭患者死亡的独立危险因素[24]。这些研究证实,Lp-PLA2在心力衰竭的发生发展过程中起到重要作用。MAURI等[25]研究发现:Lp-PLA2升高的透析患者心功能不全发生率更高,Lp-PLA2升高是透析患者急性心血管事件的独立危险因素。另从本研究可得知AASI可独立预测EH患者的左心功能。这与以前的研究是一致的[1,3],根据超声心动图特征,发现未控制EH患者的左心室重量、相对室壁厚度和以向心性肥厚和向心性重构为特征的左心室几何构型异常较高,在AASI较高组中更为常见。ROC曲线显示,以Lp-PLA2水平≥115.77 ng/ml、AASI≥0.535作为标准,诊断心力衰竭的灵敏度及特异度均较高;所以Lp-PLA2和AASI可预测EH患者的左心功能,且AASI的预测效能较高,由此可见,有必要将检测血液循环Lp-PLA2和AASI纳入EH患者诊治及随访的常规检查项目中,并根据血液循环Lp-PLA2和AASI评估患者心功能衰竭程度,预测疾病进展,通过提前干预治疗,提高临床疗效,降低患者死亡风险。
Lp-PLA2和AASI检测具有经济、方便的优势,且Lp-PLA2和AASI是LVEF与NT-ProBNP的危险因素,其将成为非常有希望的工具,用于评估EH患者左心功能,具有一定的临床价值,但Lp-PLA2和AASI是否较LVEF与NT-ProBNP能更好地判断左心功能仍需进一步研究。本研究局限性是样本量较少且来自单中心,代表性有限,未来需要开展多中心的大样本研究来进一步验证。
本研究局限性:
(1)本研究样本量较少且来自单中心,观察时间短,代表性有限,未来需要开展多中心的大样本研究来进一步验证;(2)本文为临床数据研究,今后需要针对Lp-PLA2和AASI参与EH患者左心功能下降的作用机制进行基础实验;(3)Lp-PLA2水平和AASI可用于评估EH患者左心功能,具有一定的临床价值,但是否较LVEF与NT-ProBNP能更好地判断左心功能仍需进一步研究。
作者贡献:信彩凤、张强进行文章的构思与设计;张强、杨丽红进行研究的实施与可行性分析;信彩凤进行数据收集,撰写论文;信彩凤、孙彩红进行数据整理,结果的分析与解释;信彩凤、费思杰进行统计学处理;信彩凤、姚芳进行论文的修订,英文的修订;杨丽红、刘方方负责文章的质量控制及审校;张强对文章整体负责,监督管理。
本文无利益冲突。
