无肝素连续性肾脏替代治疗血液透析导管堵塞临床征象及相关因素分析
2021-08-10黄美春庄耀宁陈敏敏徐吉涛
黄美春,庄耀宁,陈敏敏,徐吉涛
连续性肾脏替代治疗(continuous renal replacement therapy,CRRT)是一种每天持续治疗时间连续24 h或接近24 h的血液净化疗法,利用弥散、对流、吸附等原理,连续性地清除体内各种代谢产物、毒物、药物和致病性生物分子,调节体液电解质及酸碱平衡,保护和支持重要脏器功能的治疗方法[1]。CRRT具有稳定的血流动力学、更高溶质清除率,较好地纠正内环境紊乱及有利于营养支持等特点[2]。目前,CRRT被广泛地运用在重症监护室(ICU)各种急危重症病人的救治中[3-4]。在临床救治工作中有许多病人由于本身疾病的特殊性,存在凝血机制功能障碍、高出血等风险,需采取无肝素抗凝救治策略[5]。无肝素抗凝要面临的一个重大问题就是如何避免体外循环凝血,延长体外循环装置的使用寿命[6]。近年来有研究报道体外循环凝血相关危险因素及护理干预措施,取得了较好的效果[7]。本研究通过分析104例无肝素CRRT治疗血液透析导管堵塞分布特征,特别是其临床监测指标的趋势变化,探讨其相关因素,为其规范的护理提供科学依据。现报告如下。
1 对象与方法
1.1 对象 采用目的抽样的方法,选取2018年1月—2019年6月我院综合ICU行无肝素CRRT病人为研究对象。纳入标准:建立临时血液透析导管,均为股静脉置管;符合CRRT治疗适应证[1-2];采用无肝素抗凝策略;治疗时间≥24 h。排除标准:中途出院或临时下机;运行时间<24 h;应用抗凝药物者。共纳入研究对象104例并取得医院伦理委员会批准。其中男56例,女48例;年龄42~81(59.15±8.76)岁。急性生理功能和慢性健康状况评分系统Ⅱ(APACHEⅡ)评分为(9.18±3.02)分;疾病类型:术后并发多脏器功能不全21例,外伤后伴多脏器功能不全20例,消化道大出血伴多脏器功能不全17例,尿毒症伴出血16例,脑出血病人伴肾功能不全14例,外伤后伴多脏器功能不全9例,其他原因7例。
1.2 方法
1.2.1 材料及CRRT的治疗方案 病人均使用瑞典金宝公司的血液透析机Prismaflex。血滤器配套:M100或M150。建立临时血管通路:采用2%利多卡因局部麻醉进行股静脉穿刺,置入12FR单针双腔血液透析导管,根据病人情况置入长度16~20 cm。治疗模式:持续性静脉-静脉血液滤过(CVVH)模式。治疗配方:选用碳酸氢钠盐配方(生理盐水2 500~3 200 mL+灭菌注射用水680~850 mL+5%碳酸氢钠180~280 mL+50%葡萄糖10~18 mL+10%氯化钾0~18 mL+25%硫酸镁3~8 mL),10%葡萄糖酸钙10~20 mL/h至血液透析滤器回输端或深静脉泵入。参数设置:血流量100~220 mL/min,脱水量0~500 mL/h,治疗量为20~48 mL/(kg·h),置换液2 000~3 000 mL/h,前稀释比例为0~100%,治疗过程中根据电解质结果随时动态调整配方及参数。配套管路预冲:根据病人情况预先用生理盐水2 000 mL加普通肝素10 000 U预冲并自循环15~30 min,预冲液不进入病人体内;生理盐水125 mL,每30 min冲洗血滤器1次,速率为100~200 mL/min,同时部分病人定时用20 mL生理盐水脉冲式冲洗回输端血液透析导管。
1.2.2 评价指标 ①滤器凝血。参照《血液净化治疗标准手册》[8]作为滤器凝血标准。0级:无凝血或数条纤维凝血;Ⅰ级:<10%纤维凝血;Ⅱ级:<50%纤维凝血;Ⅲ级:>50%纤维凝血。②静脉壶凝血程度分为4级[9]。Ⅰ级:静脉壶底部滤网没有凝血;Ⅱ级:静脉壶底部滤网凝血≤1/3;Ⅲ级:静脉壶底部滤网凝血1/3~2/3;Ⅳ级:静脉壶底部滤网凝血>2/3,需更换静脉血路管。③血液透析导管堵塞标准,在大量阅读相关文献的基础上结合临床工作实际排除管路扭曲打折、管路贴壁,彩超定位确定血液透析导管位置正常,血流为100 mL/h的情况下,回输压力仍大于200 mmHg(1 mmHg=0.133 kPa),血液透析机频报回输压力过大,拔出管路发现管路部分或全部堵塞确定为血液透析导管堵塞。
1.2.3 资料收集方法 调查者均为CRRT专科护士,经过统一培训,采用统一的观察标准,从病人开始行CRRT后记录每1 h的各个压力监测值,特别是回输压力值、血液透析配套管路及血液透析导管出现血凝块的情况、机器报警的类型及原因、血液透析堵塞部位、堵塞孔的位置、每一滤器的运行时间及发生堵管总的运行时间、滤器凝血分级情况等。

2 结果
2.1 无肝素CRRT治疗总体情况及血液透析导管堵塞分布特征 本研究结果显示,104例病人共进行无肝素CRRT治疗448例次,平均每例病人行4.31例次,每套滤器运行时间3~16 h,平均使用时间(9.54±1.24)h。共发生血液透析导管堵塞89例,发生率为85.58%(89/104),无肝素连续性肾脏替代治疗发生血液透析导管堵塞平均累积运行时间为(24.64±3.46)h。无肝素CRRT治疗血液透析导管堵塞发生分布特征见表1。

表1 无肝素CRRT治疗血液透析导管堵塞发生分布特征
2.2 无肝素CRRT治疗的监测指标趋势变化 本研究将104例病人发生血液透析导管堵塞前24 h之前的0 h、2 h、4 h、6 h、8 h、10 h、12 h、14 h、16 h、18 h、20 h、22 h、24 h每一时间点回输压力值与血液透析导管的运行时间进行线性回归分析,详见图1。104例病人血液透析导管堵塞前12 h监测指标趋势变化见表2。

图1 血液透析导管运行时间与回输压力的线性回归关系图

表2 89例病人血液透析导管堵塞前12 h监测指标趋势变化 单位:例次(%)
2.3 无肝素CRRT治疗血液透析导管堵塞的单因素分析(见表3)
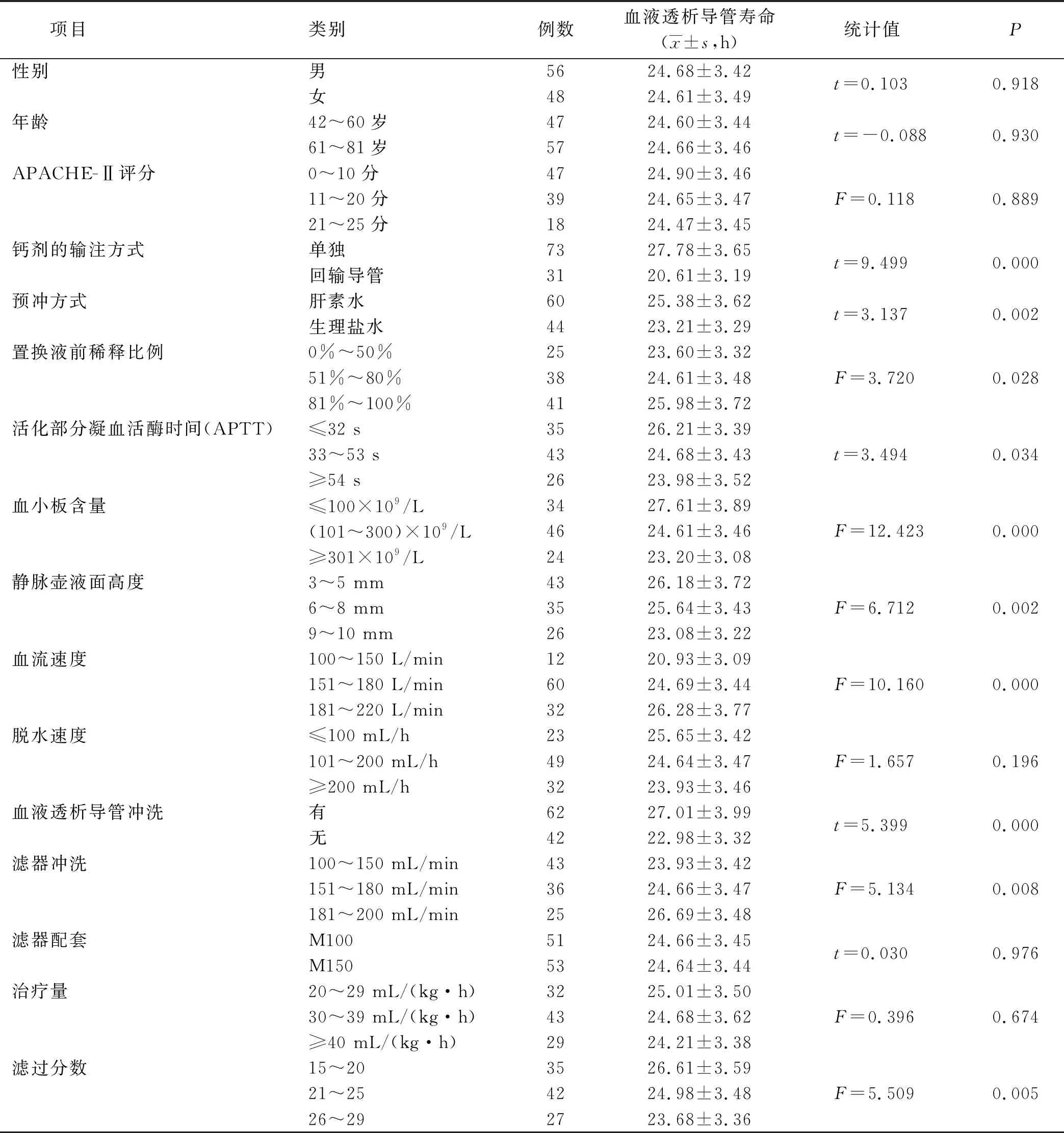
表3 无肝素CRRT治疗血液透析导管堵塞的单因素分析
2.4 无肝素CRRT治疗血液透析导管堵塞的Logistic逐步回归分析 以是否发生血液透析导管堵塞为因变量,以单因素分析中差异有统计学意义的因素为自变量(钙剂输注方式、预冲方式、置换液前稀释比例、APTT、血小板含量、静脉壶液面高度、血流速度、血液透析导管冲洗、滤过分数及滤器冲洗)。自变量赋值见表4。采用逐步向前法进行Logistic回归分析,纳入方程水准为0.05,剔除水准为0.10。结果表明,钙剂输注方式、血流速度、静脉壶液面高度、血小板含量是血液透析导管发生堵塞的独立危险因素。见表5。

表4 自变量赋值

表5 无肝素CRRT治疗血液透析导管堵塞的Logistic逐步回归分析
3 讨论
3.1 无肝素CRRT治疗完成情况及血液透析导管堵塞的分布特征 本研究结果显示,无肝素CRRT治疗在滤器配套的使用寿命上整体偏低,为(9.54±1.24)h,不足10 h,其中血液透析导管堵塞发生率高达85.58%。研究报道,CRRT治疗过程中体外循环堵塞发生率高达67.6%~74.6%[10],血液透析导管堵塞是一种最常见的非感染性并发症,堵管率为17.4%[11],明显低于本研究的结果,这与无肝素抗凝策略是体外滤器凝血及血液透析导管堵塞主要的危险因素之一有关[3]。结果显示,无肝素CRRT治疗在血液透析导管堵塞的分布上具有一定的特点,静脉回输端堵塞的占比高,达97.75%,滤器配套使用超过2个及滤器总的累积运行时间超过24 h,是发生堵塞的高峰期,发生率分别为89.89%、76.40%,滤器凝血的程度多为Ⅱ级、Ⅲ级,静脉壶凝血多为Ⅲ级、Ⅳ级,堵塞的位置多集中在侧孔。这些分布特点可能与无肝素抗凝策略有关,随着治疗时间的推移,体外滤器管路配套逐渐凝血,当凝血程度达到Ⅱ级、Ⅲ级时形成的血凝块就可随着血泵、延着配套管路到达回输血液透析导管,而侧孔较主孔管径较小,加之与血流方向存在角度,更容易发生堵塞。以上的这些特点作为临床护理管理无肝素CRRT治疗,是必须意识到的关注点。
3.2 无肝素CRRT治疗血液透析导管堵塞监测指标趋势变化
3.2.1 回输压力值对无肝素CRRT治疗血液透析导管堵塞具有一定预测价值 回输压力监测作为判断血液透析导管通畅程度的一个重要指标,其数值的大小在一定的范围内与血流量的大小成正比,一般波动在50~150 mmHg,不会超过150 mmHg[12]。本研究结果显示,回输压力值与血液透析导管发生的时间关系为:Y=-6.1453X+203.03,相关系数为R2=0.933 7,二者之间存在显著的相关性。提示回输压力值在预测无肝素CRRT血液透析导管堵塞发生中具有一定的参考价值。临床护理工作中可以根据回输压力的数值来判断血液透析导管堵塞情况。
3.2.2 无肝素CRRT治疗血液透析导管堵塞的临床观察征象 管路过早堵塞,不但不能确保治疗的连续性,同时增加昂贵的费用,给病人带来经济负担,也给护士增加了更多的工作量[13]。最大限度地减少导管堵塞发生是摆在临床医护人员面前的一个亟待解决的问题[14],其关键在于预防。本研究结果显示,血液透析导管堵塞前12 h监测指标有一定的趋势变化规律,具体为在堵塞的8~10 h,静脉壶凝血、压力传感器凝血及配套管路分叉及三通开关血凝块,随着治疗时间的推移,有明显递增的趋势,到0~2 h达到高峰,而回输压力过高报警频发、回抽血液透析导管有条索状血凝块在堵塞0~2 h突然达到高峰。
这些监测指标的趋势变化,可以作为无肝素CRRT治疗血液透析导管堵塞的临床观察征象。
3.3 无肝素CRRT治疗血液透析导管堵塞的相关危险因素分析
3.3.1 钙剂的输注方式是血液透析导管发生堵塞的危险因素 本研究结果显示,钙剂的输注方式是血液透析导管堵塞发生的独立预测因子,与回输导管一同输注是单独输注方式发生堵塞的3.254倍。有研究报道,局部枸橼酸钠抗凝通过络合滤器中血液中的钙离子,使钙离子减少,阻断Ca2+依赖的血小板、嗜中性粒细胞等细胞活化过程,从而阻止凝血酶原转化为凝血酶抑制凝血以达到抗凝的作用[15-16]。也有研究认为,枸橼酸络合钙离子后能够阻挡滤器生物不相容性引发的补体激活,减少血液与滤器膜表面反应及凝血因子激活[17]。钙剂同回输导管一同泵入,增加了凝血的风险及血液透析导管的生物不相容性,是诱发血液透析导管堵塞发生最密切的相关因素,在护理工作中应避免该现象的发生。
3.3.2 血流速度是血液透析导管发生堵塞的危险因素 国内研究早已证实,血流速度是影响体外循环凝血的主要因素之一[18-19]。有研究报道,有27.4%体外凝血由血流速度缓慢引起,是各类凝血原因的第2位[20]。目前已经形成了共识,血流速度越快,体外循环装置越不易凝血,本研究结果显示,血流速度过慢是血液透析导管堵塞发生危险因素排名最高,OR为4.655,这与国内外学者的研究结果大多一致。一般血流量150~250 mL/min就可以保证治疗,对无肝素CRRT治疗,在治疗过程中在病人容量允许、导管条件保障、不发生抽吸贴壁的情况下,护士应根据具体情况考虑适当增加血流量以减少血液透析导管堵塞发生,延长运行时间。
3.3.3 血小板是血液透析导管发生堵塞的危险因素 本研究结果显示,血小板含量高易发生血液透析导管堵塞,OR为4.236,是血液透析导管堵塞的独立危险因素。这与韩莲等[18,21]的研究结果“血小板是体外凝血危险因素”结论一致。血小板是反映机体凝血功能状态的一个敏感指标,本研究Logistic逐步回归分析显示,血小板含量越低,血液透析导管堵塞的发生率越低,在单因素分析中,血小板计数≤100×109/L的病人血液透析导管总的运行时间最长,达到(27.61±3.89)h,与其他两组比较差异有统计学意义。其数值的大小可以作为判断无肝素血液透析导管堵塞的一个重要观察指标。
3.3.4 静脉壶液面高度是血液透析导管发生堵塞的危险因素 作为体外循环配套中,护士通过调节静脉壶液面,使回输的血液埋入液面以下形成“气-血”接触面,避免与空气直接接触,是一个重要安全装置,但该处较容易发生凝血。本研究结果显示,静脉壶液面高度是发生血液透析导管堵塞的因素之一,OR值为2.191。在单因素分析中,静脉壶液面高度3~5 mm血液透析导管总的运行时间最长,为(26.18±3.72)h,与其他两组比较差异具有统计学意义。这可能与埋入深度过浅,血液在流出输入端管路时易形成湍流场, 而增加局部血凝块形成可能;埋入深度过深,使静脉壶顶端的血液处于相对静止的状态,这部分血液更加容易发生凝集; 而凝聚的血凝块随血液一同流至血液透析导管时就会发生堵塞。
4 结论
无肝素CRRT治疗血液透析导管堵塞具有一定分布特点,其中钙剂输注方式、血流速度、静脉壶液面高度、血小板是血液透析导管发生的独立危险因素,在临床维护管理过程中需引起重视。由于本研究纳入的样本量及影响因素有限,可能低估了血液透析导管堵塞的发生及其他因素的影响,有待更多的研究继续深入,为临床无肝素CRRT治疗血液透析导管科学管理提供强有力的依据。
