探讨神经导航辅助神经内镜治疗高血压性脑叶出血的临床效果
2021-07-08刘禹兵吴春天邹冬梅
张 宇,王 迪,黄 鑫,刘禹兵,吴春天,邹冬梅
(大庆龙南医院神经外科,黑龙江大庆 163000)
高血压性脑叶出血患者会出现血肿,压迫其脑组织,造成脑部组织缺血、缺氧,随着病情的发展会使脑组织出现坏死现象,严重危及患者生命,因此需要尽早确诊和治疗[1]。临床多通过神经导航辅助神经内镜与显微镜手术治疗,显微镜操作需不停变换角度,有时深部止血耗时较多,治疗效果有待提升[2]。通过内镜的照明,用双极电凝和吸引器清除血肿,相对于显微镜而言,无需牵拉脑组织,且不易残留血肿死角,能够彻底地清除血肿,促进患者康复。基于此,本研究选取48例高血压性脑叶出血患者为研究对象,重点探讨了神经导航辅助神经内镜治疗高血压性脑叶出血的临床价值,现报道如下。
1 资料与方法
1.1 一般资料 按照随机数字表法将大庆龙南医院2015年5月至2020年3月收治的48例高血压性脑叶出血患者分为对照组(24例,神经导航辅助显微镜治疗)和观察组(24例,神经导航辅助神经内镜治疗)。对照组患者中男性13例,女性11例;年龄20~78岁,平均(58.44±13.64)岁;高血压病程3~18年,平均(11.22±5.58)年;入院格拉斯哥昏迷指数(GCS)[3]评分4~9分,平均(6.45±1.30)分。观察组患者中男性11例,女性13例;年龄23~80岁,平均(59.84±12.92)岁;高血压病程4~17年,平均(10.55±5.24)年;入院GCS评分5~8分,平均(6.45±1.30)分。两组患者性别、年龄、病程等进行对比,差异无统计学意义(P>0.05),组间可进行对比分析。纳入标准:符合《临床诊疗指南:神经外科学分册(2012版)》[4]中高血压性脑叶出血的诊断标准者;有高血压病史且CT/MRI确诊为脑叶出血者;出血量在30 mL以上者;24 h内入院者。排除标准:生命体征不稳定者;分期手术,有脑部手术、急性脑血管病史;临床资料不完整者。患者或家属签署知情同意书,研究经大庆龙南医院医学伦理委员会批准。
1.2 方法 手术前,所有患者头部均粘贴有特殊的导航标志,并进行了薄层头部CT扫描(层厚、层距均为2 mm)。数据记录在CD上,存入便携式电磁导航系统中。观察组患者根据导航设计的切口,以手术通道为中心进行笔直的切口。长度为4~5 cm,而骨孔的直径约为3 cm。使用专用导航针对血肿腔进行穿刺,待里面血肿流出后依照穿刺路径操作,进入自制神经内窥镜工作通道后,使用Rudolf刚性0°神经内窥镜进入工作通道,采用内窥镜技术,将内窥镜作为观察镜,使用3 mm内径抽吸装置吸收血肿,根据血肿情况适当调整抽吸装置以便将其移除。针对实体血肿,可实行粉碎抽吸技术将其切除;针对周围质地坚硬器质性血肿可不完全清除。在手术过程中,可以更换30°神经内窥镜以观察和去除周围血肿,特别是对于死角血肿。术中若出现活动性出血,及时进行止血:①使用电凝吸引器清除积血找到出血点予以电凝止血,参数设置:输出功率30 W,凝结时间3~5 s;②在内窥镜上固定2 mm吸气器,尖端距离镜头约2 cm,左手拿住镜子,右手握双极电凝,双手操作进行止血。伤口出血可采用速效纱布予以覆盖,并用明胶海绵加压止血。去除血肿后,出血会逐渐停止,再次冲洗血肿腔。冲洗液清除后借助神经内窥镜进行严密观察,退出工作通道,确保没有出血,硬脑膜还容纳骨瓣并关闭手术切口。对照组患者依据神经导航作切口,并在血肿位置作弧形或马蹄形切口,其形状及大小由血肿位置决定。随后用电钻钻孔,使用铣刀进行开颅,骨窗直径控制在4~6 cm,皮层大小切开2~3 cm。使用显微镜去除血肿,并关闭骨窗。术后给予两组患者抗感染治疗。
1.3 观察指标 ①对比两组患者术后6 h血肿清除率,其中完全清除:血肿残余量在5 mL以下;部分清除:5 mL≤血肿残余量<20 mL;未清除:血肿残余量在20 mL以上。血肿清除率=完全清除率+部分清除率。②比较两组患者术中失血量、手术时间。③观察两组典型病例手术前后的CT影像学图片。④将两组患者术后颅内感染、肺部感染、泌尿系统感染、应激性胃溃疡等发生情况进行对比。
1.4 统计学分析 使用SPSS 22.0统计软件进行数据处理,两组患者术中失血量、手术时间等计量资料用(±s)表示,采用t检验;血肿清除率、并发症发生情况等计数资料则用[例(%)]表示,采用χ2检验。以P<0.05表示差异有统计学意义。
2 结果
2.1 血肿清除率 与对照组比,术后6 h观察组患者血肿清除率显著升高,差异有统计学意义(P<0.05),见表1。

表1 两组患者血肿清除率比较[例(%)]
2.2 术中失血量、手术时间 与对照组比,观察组患者术中失血量显著减少,手术时间显著缩短,差异均有统计学意义(均P<0.05),见表2。
表2 两组患者术中失血量、手术时间比较(±s)
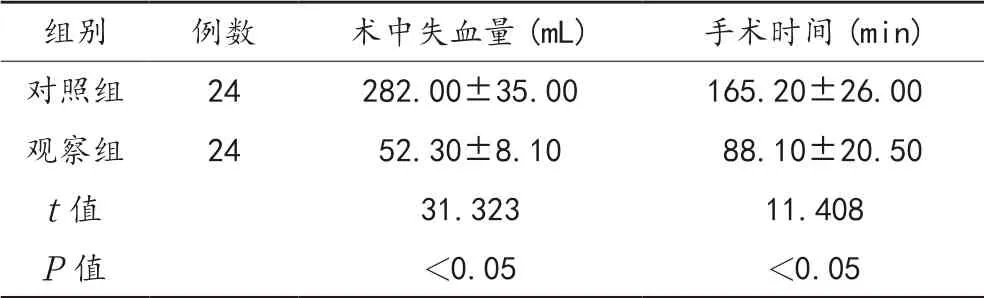
表2 两组患者术中失血量、手术时间比较(±s)
组别 例数 术中失血量(mL) 手术时间(min)对照组 24 282.00±35.00 165.20±26.00观察组 24 52.30±8.10 88.10±20.50 t值 31.323 11.408 P值 <0.05 <0.05
2.3 高血压性脑叶出血患者影像学图片及血肿清除情况 患者1,男性,45岁,右颞叶可见出血性脑实质挫伤,同时左前颞叶前部可见半圆形硬膜外血肿灶;骨窗影像可见硬膜外血肿附近存在非移位性颞骨骨折,见图1-A、1-B;术后第1天复查血肿明显减少,见图1-C、1-D。患者2,女性,60岁,平扫CT可见巨大的双凸面形硬膜外血肿,并可见显著占位效应,导致左侧中线移位和大脑镰下疝,以及小脑幕切迹疝,见图2-A、2-B;术后第1天复查显示血肿明显减少,见图2-C、2-D。
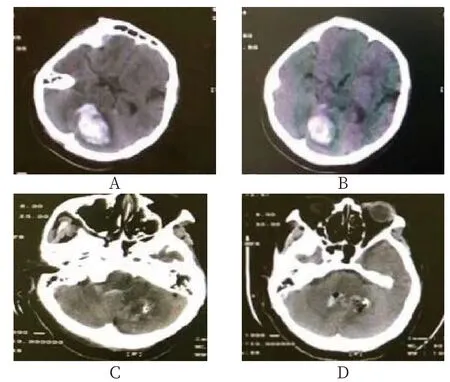
图1 小脑高血压性脑出血患者神经导航辅助内镜行血肿清除手术前后CT图片
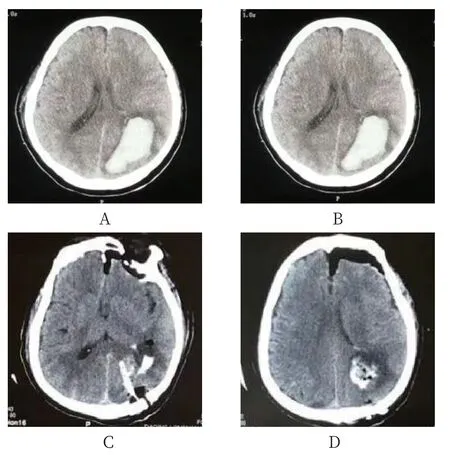
图2 右侧基底节区高血压性脑出血患者神经导航辅助内镜行血肿清除手术前后CT图片
2.4 并发症 观察组患者并发症总发生率高于对照组,但组间对比,差异无统计学意义(P>0.05),见表3。

表3 两组患者并发症发生率比较[例(%)]
3 讨论
高血压性脑叶出血发病后颅内出现了血肿,并且出血后局部血管释放了活性物质可引发脑血管缺血和变性坏死。高血压性脑叶出血的治疗原则是及时清除血肿,从而使脑血肿的占位效应减轻,颅内压下降,进而促进患者脑功能的恢复[5]。目前临床上多采用骨瓣开颅、小骨窗开颅、立体定向血肿抽吸等方法治疗高血压性脑叶出血,随着医学技术的发展,导航技术已在临床上被广泛应用,其可通过精准定位血肿,完善脑内血肿微创手术,从而改善患者预后[6-7]。
显微设备和技术的发展,为高血压性脑叶出血的微创治疗提供了良机。但作为一种新技术,相对显微镜而言,内镜在手术方面具有明显的优点,术中对脑组织的创伤较小,准备手术的时间较短,对于血肿的清除也更加彻底;同时其可视性的特点能避免手术中的盲目性,可有效缩短手术与住院时间,促使患者快速康复[8-9]。本研究中,与对照组比,术后6 h观察组患者血肿清除率显著升高,术中失血量显著减少,手术时间显著缩短,两组患者并发症总发生率比较,差异无统计学意义(P>0.05),表明神经导航辅助神经内镜治疗高血压性脑叶出血,临床疗效较好,可有效提高患者血肿清除率,且不增加并发症,与戴黎萌等[10]研究结果相符。
综上,神经导航辅助神经内镜治疗高血压性脑叶出血,可减少对患者的创伤,提高血肿清除率,改善预后。但本研究样本量较少,需扩大样本量进一步深入研究。
