腰大池引流联合血管内介入栓塞术治疗颅内动脉瘤破裂患者的效果
2021-07-07王飞
王飞
(河南圣德医院 神经外科,河南 信阳 464000)
颅内动脉瘤破裂为神经外科常见病,危险因素多,病死率高,调查显示,颅内动脉瘤破裂病死率为40%~70%,严重危害患者生命安全[1]。血管内介入栓塞术为常用颅内动脉瘤治疗手段,疗效显著,且创伤较小,但其术后易并发脑血管痉挛(cerebral vasospasm,CVS),同时可能引发脑积水、颅内感染等并发症,从而增加病死风险[2]。故加强介入治疗后并发症防治,对降低病死率、改善预后有重要价值。腰大池引流术、腰椎穿刺术为常用栓塞术后预防手段,可引流脑脊液,对防治CVS有积极意义,但各术式优劣不一,仍有不足之处[3]。本研究选取75例颅内动脉瘤破裂患者作为研究对象,探讨腰大池引流联合血管内介入栓塞术的应用效果。
1 资料与方法
1.1 一般资料选取2017年4月至2019年10月河南圣德医院收治的75例颅内动脉瘤破裂患者作为研究对象,根据手术方法分为引流术组(38例)与穿刺术组(37例),均行血管内介入栓塞术治疗,介入治疗后1 d,引流术组于行腰大池引流术,穿刺术组行腰椎穿刺术。引流术组男23例,女15例,年龄37~65岁,平均(51.24±6.75)岁;动脉瘤位置为6例后循环,32例前循环;穿刺术组男24例,女13例,年龄36~64岁,平均(50.18±6.87)岁;动脉瘤位置为7例后循环,30例前循环。两组性别、年龄、动脉瘤位置比较,差异无统计学意义(P>0.05),具有可比性。本研究经河南圣德医院医学伦理委员会批准。
1.2 选取标准(1)纳入标准:①经数字减影血管造影(digital subtract angiography,DSA)、磁共振(magnetic resonance imaging,MRI)诊断确诊,存在不同程度意识障碍、头痛、昏迷等;②Hunt-Hess分级:Ⅰ~Ⅲ级;③家属知晓本研究,签署知情同意书。(2)排除标准:①既往颅内出血、炎症、肿瘤等造成脑室扩张;②近6个月伴有心肌梗死、心力衰竭;③重症肌无力、强直性肌营养不良、呼吸系统疾病、肝肾功能障碍。
1.3 治疗方法
1.3.1介入治疗 两组均于出血2 d内实施血管内介入栓塞术,全麻,尼莫地平持续静脉滴注,肝素化后穿刺股动脉,置入造影管、动脉鞘管;DSA造影明确动脉瘤大小、位置、形态等,置入适宜导管到椎动脉C2水平,根据动脉瘤、载瘤动脉角度塑形微导管,尖端处于瘤腔中央;取适宜弹簧圈行动脉栓塞,填塞后行DSA检查,确保弹簧圈全部位于瘤腔,栓塞满意后再次实施DSA检查至动脉瘤无显影,结束治疗。
1.3.2引流术组 介入治疗后1 d行腰大池引流术,侧卧位,背部垂直床板,取腰L4~5或L3~4椎体间,消毒,局麻,硬膜外穿刺,流出脑脊液后,插入导管(直径1 mm)至腰大池3~5 cm,脑脊液经导管流出,拔出穿刺针并连接尾帽,固定皮肤出口处贴膜,三角管连接至引流管尾端,脑脊液引流速度控制在每分钟2~4滴,每日引流量240~300 mL。
1.3.3穿刺术组 介入治疗后1 d行腰椎穿刺术,全麻,取腰L4~5或L3~4椎体间,穿刺方法同引流术组,引流每日1次,引流量每次20~30 mL。两组均持引流7 d。
1.4 观察指标(1)术前、术后7 d脑脊液红细胞数量、颅内压。(2)术后7、14 d双侧颈内动脉颅外段血流速度(VeICA)、大脑中动脉血流速度(VMCA)。(3)并发症(颅内感染、张力性气颅、神经根刺激症状)、CVS发生情况。CVS评定标准:术后14 d内神经功能损伤进一步加重、恶化,如肢体活动异常、昏迷程度增加、神志障碍加重;CT检查可见脑出血缓解,并排除脑水肿、脑出血、感染、水钠电解质、低氧所致神经功能恶化。
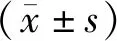
2 结果
2.1 脑脊液红细胞数量和颅内压术前,两组脑脊液红细胞数量、颅内压比较,差异无统计学意义(P>0.05);术后7 d ,两组脑脊液红细胞数量减少,颅内压降低,且引流术组脑脊液红细胞数量少于穿刺术组,颅内压低于穿刺术组,差异有统计学意义(P<0.05)。见表1。

表1 两组脑脊液红细胞数量、颅内压比较
2.2 VeICA和VMCA术后7、14 d,引流术组VeICA、VMCA慢于穿刺术组,差异有统计学意义(P<0.05)。见表2。

表2 两组VeICA、VMCA比较
2.3 并发症、CVS引流术组发生颅内感染2例,张力性气颅1例,神经根刺激症状1例,并发症发生率为10.53%(4/38),CVS发生率为5.26%(2/38);穿刺术组发生颅内感染1例,张力性气颅1例,神经根刺激症状1例,并发症发生率为8.11%(3/37),CVS发生率为24.32%(9/37)。引流术组并发症发生率与穿刺术组比较,差异无统计学意义(χ2=0.001,P=0.970);引流术组CVS发生率低于穿刺术组,差异有统计学意义(χ2=5.442,P=0.020)。
3 讨论
CVS为颅内动脉瘤破裂患者致死、致残的重要原因,血管内介入栓塞术虽可有效控制颅内动脉瘤病情,但难以有效预防CVS[4]。报道指出,颅内动脉瘤介入栓塞术发生CVS的概率在60%以上,且其中54.5%可能引发脑积水、急性缺血性脑卒中等并发症,致残、致死率约为97%、62%[5]。因此,临床应及时采取有效防治措施,以减少CVS发生,改善预后。
颅内动脉瘤出现破裂后,如果未及时清除蛛网膜下脑积血,会导致脑脊液红细胞数量增加,从而增加CVS发生风险,另外相关研究指出,红细胞数越高,CVS发生风险越高,程度越严重[6]。腰椎穿刺术可有效引流脑脊液,清除脑积血,对预防CVS有重要价值,但其单次引流量较大,可能造成蛛网膜阻塞、粘连,引发脑积水。另外,其会多次损伤皮肤组织、腰部肌肉组织,易引发细菌感染,并产生较重疼痛感,不利于患者接受[7]。而腰大池引流术经穿刺引流可有效促进脑脊液流出,清除脑积血,降低颅内压,且能稳定血流速度,有利于脑脊液吸收、循环,以改善脑缺血[8]。仲玉洁[9]研究指出,对颅内动脉瘤破裂患者行腰椎穿刺术、腰大池引流术均可改善脑脊液红细胞数量、颅内压、血流速度,且行腰大池引流术改善情况更加显著,同时CVS发生率明显低于行腰椎穿刺术者。本研究结果显示,引流术组CVS发生率低于穿刺术组,术后7 d脑脊液红细胞数量少于穿刺术组,颅内压低于穿刺术组,术后7、14 d VeICA、VMCA慢于穿刺术组,可见腰大池引流术能有效降低颅内动脉瘤破裂患者栓塞术后脑脊液红细胞数量,控制颅内压,减慢血流速度,减少CVS的发生,与上述研究一致。另外行腰大池引流术还需注意:(1)引流后及时复查CT,明确颅内积液情况,完全消失时及时结束引流,消毒创口,有利于缩短引流管放置时间;(2)严格执行无菌操作,避免翻身时折断、碰掉引流管,并检查脑脊液生化指标,有助于预防感染[10]。
综上所述,腰大池引流联合血管内介入栓塞术治疗颅内动脉瘤破裂能显著降低脑脊液红细胞水平,改善颅内压,降低CVS发生风险。
