剖宫产术后肺栓塞相关因素分析*
2021-07-05蒋小娥张卫社沈津京
蒋小娥,张卫社,2,沈津京
(1.中南大学湘雅医院产科,长沙 410008;2.湖南省早期生命发育与疾病防控工程研究中心,长沙 410008)
肺血栓栓塞症(pulmonary thromboembolism,PTE)是一种高病死率的疾病,近年来随着我国二胎政策开放,剖宫产率居高不下,剖宫产术后患者PTE的比例明显上升,是导致世界孕产妇死亡的重要原因。因此,探讨剖宫产术后患者PTE发生的相关因素对降低PTE发生有重要意义。本研究通过回顾分析于中南大学湘雅医院接受剖宫产手术后发生PTE的患者的临床资料,探讨其发生的危险因素,旨在为降低孕产妇PTE发生率寻找有效的防治措施。
1 资料与方法
1.1 资料来源 收集2016年1月1日至2020年12月31日于中南大学湘雅医院接受剖宫产手术后发生PTE的24例患者的临床资料,并收集同期接受剖宫产手术的152例患者的临床资料。
1.2 研究方法 记录两组患者的年龄、文化程度、孕产次、流产史、妊娠方式(自然妊娠/辅助生殖)、单/双胎、孕期体重增长、体质量指数(body mass index,BMI)、合并症及并发症、产前卧床保胎史、孕期抗凝史、终止孕周等一般临床资料,比较两组患者的血脂、手术前后血常规各指标、D-二聚体、白蛋白变化,观察两组患者的手术方式及相关治疗情况。妊娠合并症是指与原发疾病同时存在且相互独立的一种或多种疾病或临床状态,如心脏病、PCOS、肾病综合征等。妊娠并发症是指原发疾病的发展或是在原发病的基础上产生和导致机体脏器的进一步损害,如高血压疾病、GDM、肥胖症、高脂血症、易栓症等。易栓症是指存在抗凝蛋白、凝血因子、纤溶蛋白等遗传性或获得性缺陷,或者存在获得性危险因素而具有高血栓栓塞倾向。本研究中总胆固醇>5.18mmol/L、甘油三酯>1.7mmol/L定义为血脂异常;将肝酶升高作为肝功能异常的一个研究指标,以ALT>80U/L、AST>70U/L有一项异常定义为肝功能异常;将PC及AT-Ⅲ升高定义为易栓症;将分娩前制动≥3d患者定义为有产前卧床保胎史;将产前使用低分子肝素、阿司匹林或华法林治疗定义为有孕期抗凝史。剖宫产术后患者出现胸闷、气促、胸痛、濒死感等临床表现,予急查肺部CTA明确有无肺栓塞,肺栓塞、肺动脉栓塞以经肺动脉CT血管造影成像CTPA确诊。
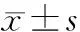
2 结 果
2.1 两组患者的一般资料比较 两组患者的文化程度、孕次、产次、流产次数、初产妇与否、辅助生殖、单/多胎、BMI、合并心脏病、妊娠期糖尿病、肥胖症、肝功能异常、甲状腺功能异常、多囊卵巢综合征(polycystic ovarian syndrome,PCOS)、肾病综合征、前置胎盘等,差异均无统计学意义(P>0.05)。两组患者的年龄、合并高血压、产前卧床保胎史、孕期抗凝史、终止妊娠孕周比较,差异有统计学意义(P<0.05),其中超高龄(≥40岁)患者相对于非高龄(<35岁)患者的PTE发病率更高(P<0.017)(表1)。

表1 两组的一般资料比较
2.2 两组患者的实验室结果比较 两组患者的手术前后血红蛋白(Hb)、血小板计数(PLT)、红细胞比积(HCT)、术后白蛋白、甘油三脂比较,差异均无统计学意义(P>0.05)。两组的术前D-二聚体及白蛋白比较,差异有统计学意义(P<0.05)(表2)。

表2 两组实验室结果的比较
2.3 两组患者手术及相关治疗情况比较 两组患者剖宫产术式比较,宫腔填塞、附件手术、是否子宫切除差异无统计学意义(P>0.05),剖宫产术中经腹子宫颈环扎术比较差异有统计学意义(P<0.05)。两组的围术期出血量比较,差异无统计学意义(P>0.05),围术期输血治疗、术后制动史、产后预防性抗凝史、住院时长、手术前后DVT评分比较,差异有统计学意义(P<0.05)(表3)。

表3 两组患者手术及相关情况的比较
2.4 两组患者发生PTE的logistic回归分析 单因素分析差异有统计学意义的变量有:年龄、孕期抗凝史、妊娠合并高血压疾病、高脂血症、产前卧床保胎史、术前D-二聚体、术前白蛋白、经腹子宫颈环扎术、围术期输血治疗、住院时长,将上述因素纳入多因素logistic回归分析。结果表明,超高龄、妊娠合并高血压疾病、高脂血症、孕期抗凝史、产前卧床保胎史、术前D-二聚体、围术期输血治疗是剖宫产术后发生PTE的独立危险因素(P<0.05,OR>1)(表4)。其中高脂血症患者剖宫产术后发生PTE的概率是非高脂血症患者的42.885倍,超高龄、产前卧床保胎史及围术期输血治疗发生PTE的概率是对照组患者的10倍以上。

表4 剖宫产术后发生PTE相关因素的logistic回归分析
3 讨 论
静脉血栓栓塞(venous thromboermbilism,VTE)是造成全世界孕产妇死亡的重要原因,妊娠相关VTE的总发生率约为0.2%;与未妊娠的育龄妇女相比,患病相对风险增加了约4倍,产后风险是妊娠期的5倍[1]。PTE为VTE的一种,是来自静脉系统或右心的血栓阻塞肺动脉及其分支所导致的以肺循环和呼吸功能障碍为主要临床表现的疾病。研究发现,剖宫产与PTE密切相关,剖宫产术后PTE发病率低,但由于其症状缺乏特异性,确诊需特殊的检查技术,致死率高,故应对剖宫产术后患者PTE的发生给予充分关注。
现有研究表明,高龄孕妇剖宫产率随年龄增加而升高,≥40岁的高龄妊娠是剖宫产的独立危险因素[2]。多项荟萃分析指出,年龄与血栓栓塞性疾病密切相关,年龄每增加10岁,再发血栓风险显著增高[3]。本研究中,超高龄(≥40岁)患者相对于非高龄(<35岁)患者PTE发病率更高,这可能与年龄相关的血管弹性减退、血管壁损伤增加相关[4]。超高龄是剖宫产术后PTE发生的独立危险因素,故应加强超高龄孕产妇的监管,以有效降低PTE发生率。
妊娠期凝血因子水平增加,使妊娠期血液处于高凝状态,由于妊娠激素的血管舒张作用和增大子宫的物理压迫作用,增加了骨盆和下肢静脉的静脉血液淤积程度,剖宫产手术过程中机械损伤可导致凝血酶原释放,诱导外源性凝血途径的激活。剖宫产术后PTE的诊断和管理具有挑战性的,高凝状态、血管内皮损伤和静脉淤血均可增加静脉血栓栓塞风险[5]。在剖宫产术中为止血,采用经腹子宫颈环扎术式,于阔韧带无血管区捆扎子宫下段,阻断了子宫旁上行血管如子宫动脉上行支,增加了血管损伤,术后更易形成局部血栓,随血流扩散至肺循环,致使肺血栓栓塞。本研究中单因素分析发现,剖宫产术中手术方式如经腹子宫颈环扎对PTE的发生有影响,但回归分析示其非PTE的独立危险因素,其影响受到术后多方干预因素的影响。产前卧床保胎患者,因双下肢活动受限,加重下肢静脉血液淤滞程度,PTE发病率在该人群中明显升高。本研究显示,产前卧床保胎患者剖宫产术后发生PTE的概率是正常活动孕产妇的10倍以上,更易发生PTE。而输血可改变局部血液流变学,储存的红细胞释放游离的血红蛋白和微粒,降低一氧化氮水平,引起血管收缩,引起红细胞聚集,继而形成血栓。输血刺激中性粒细胞释放炎性细胞因子,如IL-8和sPLA2,促炎症性质可能进一步增加血栓形成的风险[6]。本研究表明,输血治疗是剖宫产术后PTE发病的独立危险因素。因此,减少术中输血,督促孕产妇适当活动是降低剖宫产术后PTE发生的干预措施。
本研究发现,剖宫产术后PTE患者合并高血压、高脂血症占比明显高于非肺血栓栓塞组,其中高脂血症患者剖宫产术后发生PTE的概率是非高脂血症患者的42.885倍,高血压发生PTE的概率是对照组患者的6.078倍。合并高血压时,肾素-血管紧张素系统(RAS)过度活跃,RAS通过内皮和血小板功能异常、血管炎症通路激活、凝血-纤溶系统失衡产生促血栓作用,继而发展为PTE[7-9]。高脂血症增加血液黏滞度,低密度脂蛋白胆固醇(LDL-C)可通过受损的内皮进入管壁内膜,加重内皮损伤、增强血小板反应性、纤溶系统异常,引发血栓前表象而发生PTE[10]。针对有合并症孕产妇,加强妊娠期管理,早期诊断、早期干预,可作为防范剖宫产术后PTE的有效措施,尤其高脂血症患者需纳入高危管理,加强监管。
鉴于PTE病死率极高,临床工作中希望寻求相关血清学标记物预测其发病。血浆D-二聚体是交联纤维蛋白在纤溶系统作用下产生的可溶性降解产物,为一个特异性的纤溶过程标记物,当血液凝块由于正常的身体活动或使用处方的纤溶药物而分解时,就会释放到循环中。血浆D-二聚体对血栓形成具有很高的敏感性,若其含量正常,则对PTE有重要的排除诊断价值,急性PTE时D-二聚体升高。本研究也得出类似结果,两组患者术前D-二聚体差异明显,但D-二聚体增高组发生PTE概率为对照组的1.799倍,这可能与报道的D-二聚体可预测急性PTE的疾病严重程度,却不能预测长期预后相关。D-二聚体作为妊娠期PTE的重要预测因子还需要更多的研究,在孕期检查过程中,D-二聚体仍可作为临床医师进行PTE筛查的重要指标,并为临床治疗提供依据[11]。
我们采用英国皇家妇产科医师学会妊娠期及产褥期静脉血栓栓塞疾病的风险评分表,对本研究个体进行了术前及术后的DVT评分,此评分表包含深静脉血栓发生的一般危险因素、产科相关危险因素、高风险疾病及外科手术及实验室检查指标。将孕产妇分为产前、产后低危、中危、高危组,并针对不同危险分级,采取多重预防措施,包括活动、饮水、弹力袜、物理治疗及药物治疗,针对低危组患者不需要特殊药物或者机械预防,针对中危组采用机械或者药物预防,针对高危组,且大出血风险不高的情况下建议机械联合药物预防。本研究发现,两组患者的术前DVT评分差异有统计学意义,低危组与中危组比较,中危组PTE发病率明显增高,而与高危组比较差异无统计学意义,这可能与当前国内血栓预防相关指南对于不同风险程度评分干预相关。针对产前评分中危组患者的干预不足,造成其发病率增高。低危组与高危组产后DVT评分比较,差异有统计学意义,高危组更易发生PTE(P<0.017)。由此,我们通过DVT评分对妊娠期及产褥期患者进行风险分层评估及干预,对于临床工作具有指导意义。
综上所述,超高龄、妊娠合并高血压疾病、高脂血症、孕期抗凝史、产前卧床保胎史、术前D-二聚体、围术期输血治疗是剖宫产术后发生PTE的独立危险因素,有效控制相关独立危险因素,可对剖宫产术后PTE的防范具有一定的参考意义。
