改良俯卧位排痰法对重型及危重型新冠肺炎患者疗效的影响*
2021-06-24黄华丽
李 灿 黄华丽
1 广东省中山市小榄人民医院心血管内科 528415;2 荆州市中心医院重症医学科
2019年12月以来,湖北省武汉市首先出现了新型冠状病毒肺炎(Corona virus disease 2019, COVID-19)疫情,笔者作为广东省第二批援荆医疗队的一员,积极投身于新型冠状病毒感染的肺炎患者护理当中。根据《新型冠状病毒感染的肺炎诊疗方案(试行第七版)》[1],重症或危重型的病人多有呼吸困难和(或)低氧血症,病理显示肺泡腔内和支气管腔内可见黏液、黏液栓等呼吸道分泌物潴留。因此,增强新冠肺炎(重、危重型)病人的咳嗽排痰能力显得十分重要。本文探讨了改良俯卧位辅助排痰与传统俯卧位排痰对新冠肺炎(重、危重型)病人治疗效果的影响,报道如下。
1 资料与方法
1.1 一般资料 本研究经医院医学伦理委员会批准,将2020年2月11日—3月20日湖北省荆州市中心医院重症监护病房收治的重型及危重型新冠肺炎患者作为研究对象。纳入标准:(1)年龄18~84岁;(2)符合《新型冠状病毒感染的肺炎诊疗方案(试行第七版)》的重型及危重型诊断;(3)患者有咳嗽反射,自主排痰困难;(4)患者及其家属知情同意并签署研究同意书。排除标准:(1)纽约心脏病协会(NYHA)的心功能分级Ⅲ~Ⅳ级者;(2)合并气胸、肺水肿、肺肿瘤、内脏活动性出血等情况;(3)对治疗不耐受或不能完成者。
根据上述入组条件,本次一共纳入重型及危重型新冠肺炎患者53例,按随机数表法将其分为对照组(26例)和观察组(27例)。两组性别、年龄、病程等一般资料比较差异无统计学意义(P<0.05),具有可比性,见表1。
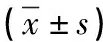
表1 两组病人的基线资料比较
1.2 排痰方法 两组患者入院后均给予常规排痰护理,即:每2h翻身叩背、每4~6h雾化平喘、解痉祛痰,并予抗病毒治疗、加强营养支持、维持水和电解质平衡以及内环境稳定;排痰时机应避免在进食(或鼻饲)前30min至餐后2h内进行,以免胃内容物返流误吸,同时由统一培训及格的专科护理人员进行排痰操作。
1.2.1 观察组采取改良俯卧位下辅助排痰法:患者能耐受情况下先取俯卧体位,头部偏向一侧,防止眼睛受压,头部下方垫清洁的防水布,以免污染床单。然后在其剑突下至脐上放置一50cm×20cm×15cm(长×宽×高)椭圆形硅胶垫,利用海姆立克法原理垫高上腹部,形成头低10°的改良俯卧体位。鼻导管吸氧者应露出鼻腔和口腔,气管插管者适当垫高前额,避免气管导管受压或弯折。改良俯卧位摆放妥善后,护理人员采用胸背部联合叩击方法,五指并拢呈空心掌,利用腕部的力量,按肺及气管解剖位置,从肺底由外向内、由下向上有节律地轻拍,同时指导清醒的患者配合咳嗽排痰;对于镇静状态下的气管插管患者可将无负压吸痰管伸至气管内诱发咳嗽,使深部痰液咳出,同时开放负压将痰液吸出。
1.2.2 对照组采取传统俯卧位,垫高额头和前胸,保护气道。同法进行胸背部联合叩击,指导或诱发患者咳嗽、排痰。
1.3 观察指标 分别记录两组患者:(1)治疗5d后的急性生理与慢性健康状况评分(APACHE Ⅱ)、临床肺部感染评分(CPIS Ⅱ)、5d内平均排痰量、ICU住院时间及住院病死率;(2)对于危重型的气管插管患者,记录5d后的机械通气指标,包括呼吸末正压(PEEP)和气道阻力,以及脱机时间、总机械通气时间、再插管率。脱机时间指患者开始进行自主呼吸实验到完全脱离机械通气的时间。再插管率是指完全撤离呼吸机48h内未能耐受,须再次接受气管插管并机械通气。
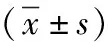
2 结果
所有患者住院期间变换体位时,均未出现皮肤压伤、气管导管意外脱落或阻塞、动脉或静脉置管脱落等情况。两组患者治疗5d后,APACHE Ⅱ评分、CPIS Ⅱ评分的均值较治疗前有所降低,但组间比较无统计学差异(P=0.203,P=0.389)。治疗5d后观察组的平均排痰量显著多于对照组,差异有统计学意义[(65.4±10.4)ml VS(63.2±11.5)ml,P<0.01]。两组的ICU住院时间、住院病死率比较,差异无统计学差异(P=0.877、0.575)。见表2。
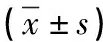
表2 两组患者治疗5d后的概况
两组均有15例危重型患者,需要行气管插管机械通气。记录上述30例患者的临床资料,分析发现:观察组在气道阻力改善[(6.8±1.1)cmH2O/(L·s)VS(8.5±1.9)cmH2O/(L·s)]和机械通气总时间[(107.8±6.1)h VS(130.0±6.6)h]等两方面均明显优于对照组,差异有统计学意义(P<0.01);但在PEEP、脱机时间及再插管率等3个指标上,组间比较无统计学差异(P均>0.05)。见表3。
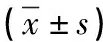
表3 两组危重型患者治疗后的气道概况
3 讨论
重型或危重型COVID-19患者其肺部病变以间质炎性渗出为主,集中在肺泡和各级支气管,肺内支气管黏膜上皮脱落,与渗出物、坏死物、黏液混杂在一起在腔内形成痰液及痰栓,导致通气障碍和气体交换障碍[2],其病理生理特点与急性呼吸窘迫综合征(ARDS)有诸多相似,若不及时有效地进行呼吸支持和排痰治疗,死亡率较高[3]。
临床上针对重型或危重型COVID-19患者的气道分泌物潴留,除了常规雾化祛痰、解痉平喘以外,也可采取深部吸痰如纤维支气管镜下吸痰等,虽能一定程度上清除气道分泌物,但一方面患者呛咳导致气道内的分泌物或血液喷溅到周围环境中, 增加医护人员感染COVID-19的风险[4],另一方面吸痰操作本身会对气道黏膜造成损伤,成为其他致病菌侵入的开放性窗口,反而使肺部感染加重。
有研究发现,重型或危重型COVID-19患者若早期给予俯卧位通气和排痰治疗,有助于缩短病程、改善预后[5-6]。临床上普遍将俯卧位方法应用于机械辅助通气的ARDS病人[7-8]。本研究中所有病例均采用俯卧位排痰,结果显示,观察组(改良俯卧位)与对照组(传统俯卧位)在APACHE Ⅱ评分、CPIS Ⅱ评分、ICU住院时间以及住院病死率上没有显著统计学差异,但观察组治疗5d后平均排痰量明显增加(P<0.05),且该组的危重症患者气道阻力显著改善(P<0.01)、机械通气总时间显著缩短(P<0.01)。究其原因,笔者认为改良俯卧位利用海姆立克法原理,在胸背部联合叩击过程中,硅胶垫持续挤压腹部使膈肌上抬,心脏和大血管被支撑起来,心脏对肺组织的压迫远小于其他体位,其胸侧的胸壁顺应性降低,明显改变膈肌、辅助呼吸肌的形态,降低了胸腔内的压力梯度[9];此外,俯卧位使得原先萎陷的背侧肺区肺泡得以复张,使肺深部的痰液易于排出状态,改善了肺组织内气体分布的均匀性,增加肺容积,使肺能有较大程度的扩张,从而改善肺内气体交换,有利于分泌物引流和清除[10],防止出现肺下叶不张甚至肺实变导致的肺部感染,从而降低了气道阻力、减少了机械通气总时间。
值得注意的是,俯卧位是一种非常规体位,由于重力作用患者的呼吸道内、口腔内均会流出较多的痰液或口水。护理人员进行俯卧位排痰操作期间,需要特别重视保持气道的通畅和各种管道的固定,及时清理分泌物,专人严密监护,减少或避免护理并发症的发生。
由于本研究收治的危重症 COVID-19患者病情较复杂,重症监护治疗时间绝大多数超过一周,大部分合并有多器官功能不全或休克等,且俯卧位是一种特殊体位,在改善患者氧合的情况下可能会影响呼吸力学、血流动力学及增加护理并发症等,因此部分患者丢失,导致本研究的样本数量偏少,观察组和对照组在各方面存在一定偏差。
综上所述,改良俯卧位排痰法在增加排痰量的同时,可显著改善危重型COVID-19患者的气道阻力、缩短机械通气总时间,且无不良反应,有效提高临床护理质量及效果,具有广泛的临床应用前景。
