腹腔镜右半结肠癌根治术尾侧联合中央入路治疗结肠癌患者效果观察
2021-05-19蔡宁,闵泽
蔡 宁,闵 泽
(贵州省安顺市人民医院胃肠外科,贵州 安顺 561000)
近年来随着饮食结构的变化和生活工作压力的增大,结肠恶性肿瘤的发病率呈逐年上升趋势,目前临床上常用的治疗方法是腹腔镜下结肠癌根治术,也是较为成熟的结肠癌手术方式[1]。2009年国外学者提出完整肠系膜切除(CME)原则。临床实践研究发现CME可以促进结肠癌根治术后标本质量改善和提高临床预后,与开放性手术相比,疗效更加显著,但是腹腔镜下右半结肠癌根治术需要处理的血管繁多,解剖的层面相对复杂,操作过程中极易损伤邻近的器官组织,是目前腹腔镜下结肠癌根治术治疗的难点[2]。有研究认为腹腔镜下右半结肠癌根治术的操作与手术入路密切相关,但目前临床上尚无明确的定论[3]。基于此,本研究观察分析腹腔镜右半结肠癌根治术尾侧联合中央入路治疗结肠癌患者的效果,报告如下。
1 对象与方法
1.1对象 选取2017年2月至2020年2月86例结肠癌患者作为研究对象。纳入标准:术前检查确认为右半结肠结肠癌,肿瘤限于肠壁,未对后腹膜形成侵袭,没有扩散至周围脏器,符合腹腔镜手术的指征,签署知情同意书,自愿参与本研究。排除标准:多原发结肠癌,广泛浸润,远处脏器转移,既往存在恶性肿瘤,合并肠梗阻等腹部手术史,腹腔镜手术禁忌症,妊娠和哺乳期患者。将入选患者随机分为A、B组各43例,两组一般资料无明显差异,有可比性(P>0.05)。见表1、表2、表3。
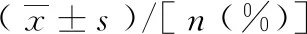
表1 两组人口学特征比较
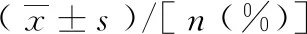
表2 两组肿瘤特征指标比较

表3 两组肿瘤特征指标比较 [n(%)]
1.2手术方法 患者入室后给予气管插管全身麻醉,平卧于手术床上,并将双腿分开,在脐部下切开小口,作为观察孔置入腹腔镜,建立二氧化碳气腹(13~15 mmHg),主操作孔位于左侧锁骨中线肋缘下3 cm,副操作孔位于左侧的反麦氏点,镜下探查肿瘤转移情况、侵犯浆膜层情况,以CME原则为基础,对中央区血管行高位结扎,区域淋巴结尽量清除,保持结肠系膜完整。B组:中间入路。回结肠投影位置的系膜提起,并将回结肠下方结肠系膜切开,找到进入右侧Toldts间隙,拓展至十二指肠、外侧腹膜,暴露肠系膜上静脉,对结肠血管进行结扎,拓展右结肠间隙,Henle干暴露,清扫淋巴结,离断结肠韧带,向左上腹部推移横结肠、小肠等,右侧腹膜切开后将右半结肠游离并切除,吻合残端。A组:尾侧联合中央入路。暴露“黄白交界线”,切开腹桥,进入右侧Toldts间隙,显露生殖血管,弯血管弓下从左切开回结肠血管远心端结肠系膜,贯通游离的右结肠后间隙,沿肠系膜上静脉从尾侧向头侧将回结肠、右结肠、中结肠血管和Henle干,清扫区域内淋巴结,在游离右结肠外侧区、横结肠上区和体外吻合时的中间入路与B组一致[5]。
1.3观察指标 (1)手术指标:比较手术时间、术中出血量、淋巴结清扫数目及中转开腹发生率。(2)术后恢复指标:比较两组肛门排气时间、进食流质时间、术后住院时间及并发症发生率。

2 结果
2.1手术指标比较 A组手术时间、术中出血量均显著低于B组(P<0.05),两组淋巴结清扫数目、中转开腹发生率无显著性差异(P>0.05)。见表4。
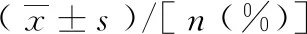
表4 两组手术指标比较
2.2术后恢复指标比较 两组术后肛门排气时间、进食流质时间、术后住院时间及并发症发生率无显著性差异(P>0.05)。见表5。
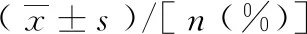
表5 两组术后恢复指标比较
3 讨论
据临床流行病学研究显示我国每年新发结肠癌患者约为37万,且发病率呈逐年上升趋势,严重威胁患者的生命安全[6]。21世纪以来,腹腔镜技术在临床结肠癌的治疗中得到广泛应用,出现了许多新术式和新技术。与传统开腹手术相比,腹腔镜手术治疗结肠癌创伤小、疗效确切、恢复快,是目前临床上治疗结肠癌首选的方式。近年来临床上逐渐推荐开展完全结肠系膜切除(CME),可减少结肠恶性肿瘤复发,提高术后生存率,促进手术方式的进一步规范。腹腔镜下结肠癌根治术的微创理念已经深入人心[7],但是如何更加规范的开展结肠癌根治术,提高肿瘤患者的生存时间是临床上广泛关注的课题。
腹腔镜下右半结肠癌根治术存在风险是公认的,腹腔镜下顺利完成CME需要术者本身熟练掌握手术操作。目前结肠癌外科医生广泛关注的是:淋巴结清扫的彻底性、解剖层次辨认的正确性、血管及肠管的安全性以及最佳的手术入路[8]。传统的中间入路是临床上常用的手术入路,但也由于学者认为尾侧入路优势更加明显,从远到近,与肿瘤治疗原则相符,尾侧入路进入间隙简单易行,可保护肠系膜的完整性,从层面开始处理血管变异、胰头前方及淋巴结融合,辨认血管准确性提高[9]。本研究旨在探讨腹腔镜右半结肠癌根治术尾侧联合中央入路治疗结肠癌患者效果,为其在临床上的推广提供理论依据。
回盲部、盲肠、升结肠、结肠肝曲及Toldt间隙,横结肠后间隙,融合筋膜间隙是右半结肠手术的外科平面,手术过程中要维持外科平面的正确,保持完整的筋膜间隙,减少出血及腹膜后的损伤,因此,快速找到并进入手术平面,关键是要充分暴露肠系膜上的动脉。腹腔镜下中间入路CME是传统经典手术入路,可先进行血管的处理,再进行肠管的处理,对肿瘤无挤压,降低肿播散的风险,该手术入路符合肿瘤学的治疗原则[9],但问题也是显而易见的:(1)血管变异导致采取中间入路进入Toldt间隙时极易进错,损伤输尿管生殖血管、肾前筋膜等,破坏结肠系膜的完整性;(2)中间入路容易误伤Henle干,造成胰腺出血,视野模糊,增加手术的风险;(3)肥胖的患者,采取中间入路进入正确的层面较为困难,增加出血风险和操作的难度。尾侧入路的入口是“黄白交界线”,直接进入到右Toldt间隙,避免误入错误的哦迎面,顺势进入Toldt间隙,操作简单,进入到融合筋膜间隙后选择肠系膜上血管,从尾至头侧,解剖后方,再中间入路进入解剖前方,进而游离和根治,其优势是[10]:(1)尾侧联合中央入路,融合筋膜间隙进入后处理肠系膜上血管更加简便,降低处理血管的难度和手术风险;(2)可清楚的暴露出血及血管损伤,肠系膜上静脉主干损伤减少。本研究显示,尾侧联合中央入路的患者手术时间短,出血量少,差异具有统计学意义(P<0.05),尾侧入路进入到融合筋膜间隙时间短,准确处理血管,肿瘤体积较大时可以了解肿瘤血供与周围组织的关系,手术评估更加完整,联合中央入路贯通横横结肠后间隙与Toldt间隙,减少对重要血管的损伤,并且尾侧联合中央入路可适当保留腹膜,而是利用天然牵引固定的作用辅助术中暴露[11],符合膜解剖的标准。
综上所述,腹腔镜下右半结肠癌根治术采用尾侧联合中央入路可缩短手术时间,减少出血量,疗效明确,值得推广,但是需要术者对于操作技能的熟练掌握,降低手术风险,提高手术的安全性。
