老年急性播散性脑脊髓炎15例临床表现及影像学特征
2021-05-08谈晓牧刘建国张凤群
谈晓牧,刘建国,安 利,解 锐,张凤群,黄 鑫
急性播散性脑脊髓炎(acute disseminated encephalomyelitis,ADEM)临床表现无特异性,也缺乏可作为诊断金标准的辅助检查,除国外儿童ADEM外[1],国内外尚缺乏成年人ADEM诊断标准,特别是对老年人群ADEM关注较少。近年来,本课题组在临床发现,与非老年ADEM相比,老年ADEM有其自身特点,易误诊,而国内外文献对此仅为少量个例报道。随着社会老龄化趋势加剧,有必要对老年ADEM特点进行研究。本研究对老年ADEM患者的临床、实验室指标及影像学资料进行总结,以指导临床诊治。
1 资料与方法
1.1 一般资料 选取2013-03至2019-01解放军总医院第六医学中心神经内科老年ADEM住院患者15例,男6例,女9例,年龄60~77岁,平均(64.80±4.33)岁。入组标准:年龄≥60岁。ADEM诊断参考国际儿童多发性硬化学会2013年诊断标准[1],由3名擅长神经免疫疾病的副高以上职称专家根据临床、影像学、实验室指标或脑活检病理结果,共同把关,最终统一意见,做出ADEM诊断。排除视神经脊髓炎谱系疾病、中枢神经系统感染性疾病、中枢神经系统血管炎、桥本脑病、脑白质营养不良、神经结节病、线粒体脑病、结缔组织病、颅内静脉系统血栓等疾病诊断,并激素、免疫球蛋白治疗有效或者脑活检病理确诊,所有病例均经半年以上随访。对患者不同阶段以扩展残疾状态量表(expanded disability status scale, EDSS)进行评分。
1.2 影像学检查 磁共振(Magnatic Resonance Imaging,MR)影像学检查均由场强3.0T磁共振仪完成,增强扫描采用T1WI自旋回波序列和静脉注射0.1 mmol/kg钆喷替酸葡甲胺的方法。
2 结 果
2.1 临床表现 急性起病5例,亚急性起病10例。合并前驱诱因2例:上呼吸道感染1例,疫苗接种1例;首发症状:头痛与偏瘫各4例(包括单肢瘫1例),截瘫2例,不自主运动(单侧面部抽动)、复视、嗜睡、腰腹痛(根性症状)、视物障碍各1例。主要临床症候包括:肢体无力(其中,首发症状偏瘫2例、单瘫1例进展为截瘫)与排尿困难各12例,发热11例,意识障碍8例,头痛6例,头晕5例,精神障碍与吞咽困难各4例,复视、认知障碍与根性症状各3例,睑下垂、呃逆/呕吐、中枢性低通气与面瘫各2例,视力下降、心律不齐、不自主运动与感觉障碍各1例。具体见表1。
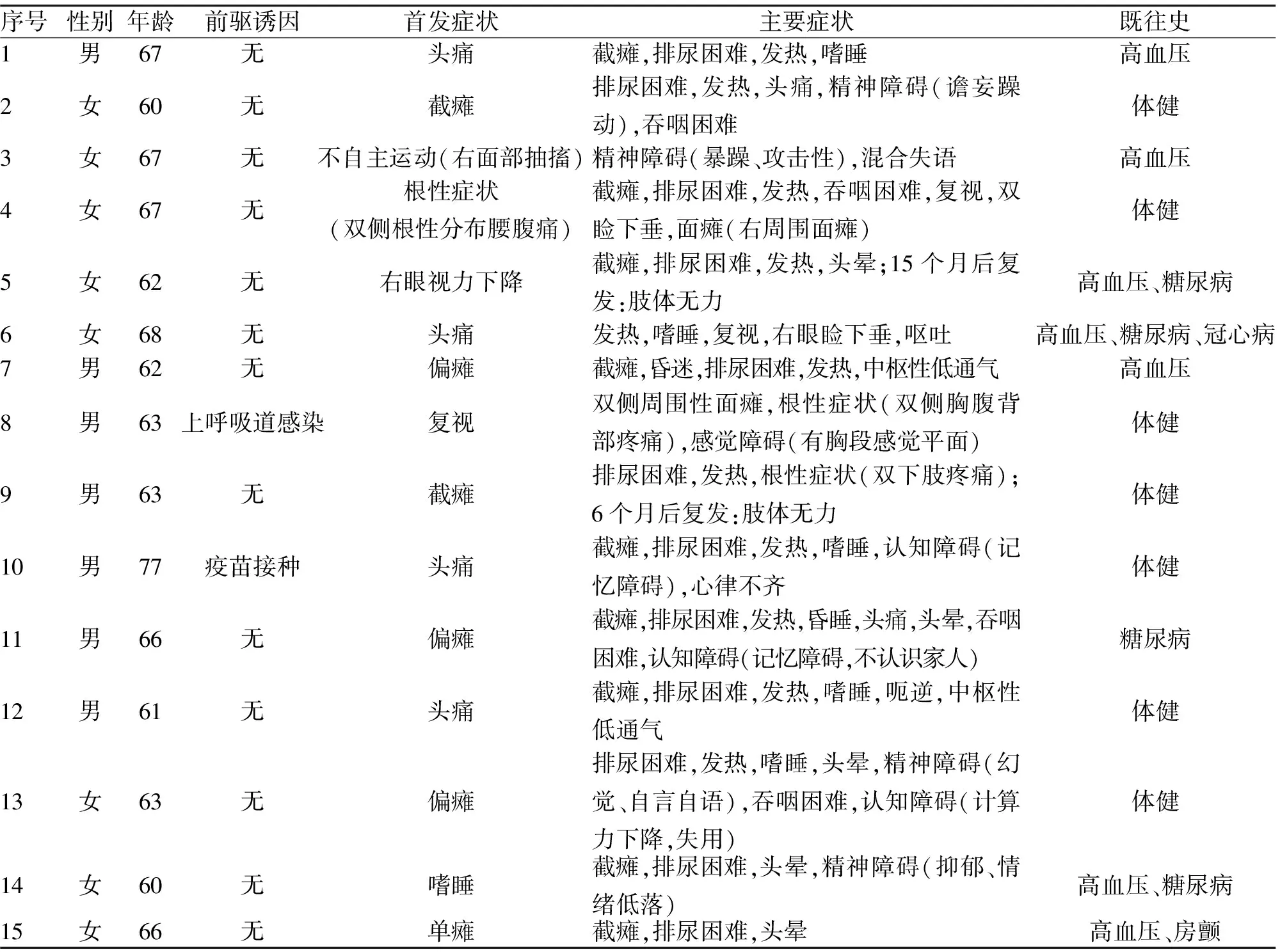
表1 老年急性播散性脑脊髓炎15例患者主要临床症状
2.2 磁共振检查 13例头颅MR平扫检查可见病灶:顶叶12例,额叶和脑室旁各11例,基底节10例,脑干9例,枕叶病变7例,颞叶和丘脑各6例,小脑5例,胼胝体4例;其中10例头颅MR增强检查有强化表现,并2例伴假瘤样病灶(图1)、1例伴有脑膜强化(图1C),除2例头颅MR未见显著异常的,其余13例均为双侧病变。 7例脊髓MR检查可见脊髓病灶(其中连续性病灶2例,非连续性病灶5例),累及颈段6例、胸段5例、腰骶段1例,其中2例脊髓MR增强检查可见病灶斑片或线条样强化(图2)。
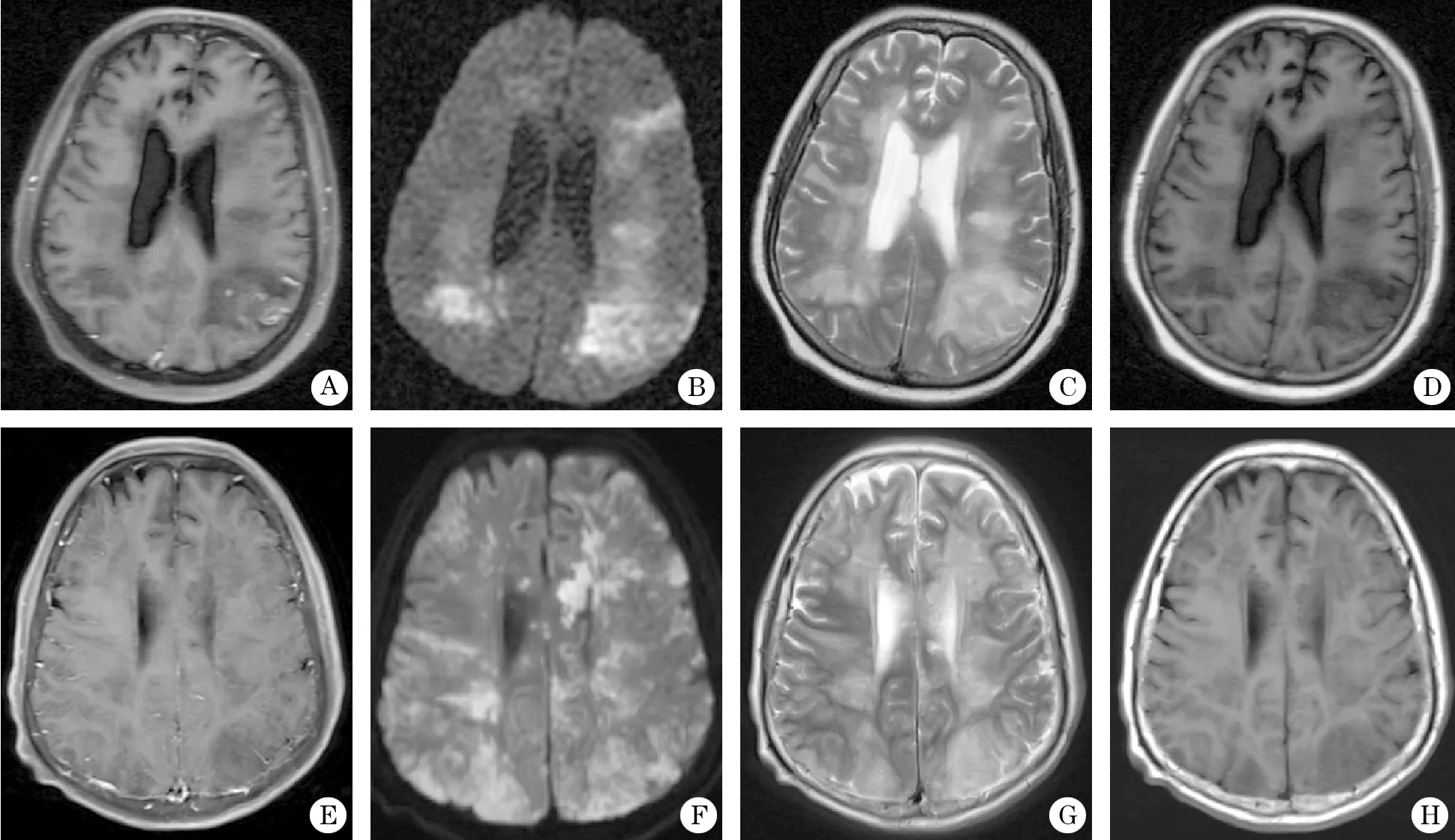
图1 老年急性播散性脑脊髓炎2例伴假瘤样病灶患者MRI表现
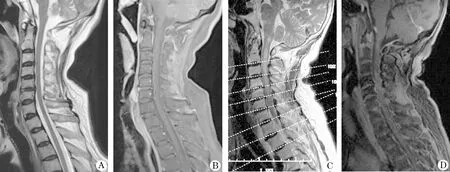
图2 老年急性播散性脑脊髓炎2例脊髓T1WI增强扫描示强化表现患者影像
2.3 其他辅助检查 脑脊液压力90~235 mm H2O,平均(169.67±36.52)mm H2O,4例升高;脑脊液白细胞计数0~212个/mm3,中位数10(5~30)个/mm3,7例升高(白细胞计数>10个/mm3);脑脊液蛋白0.341~8.991 g/L,中位数1.108(0.910~2.165)g/L,14例升高;10例24 h鞘内IgG合成率升高;脑脊液寡克隆区带(OB)检查,1例阳性(9号病例);脑脊液MBP检查,5例升高;5例行血清AQP4抗体检测,均阴性;4例行血清MOG抗体检测, 1例阳性(14号病例)。脑电图(Electroencephalogram,EEG) 7/8例中重度异常(表示8例做了脑电图,其中7例中重度异常,以下类同);视觉诱发电位(visual evoked potential,VEP)异常5/9例,体感诱发电位(somatosensory evoked potential,SEP)异常14/14例,脑干听觉诱发电位(brainstem auditory evoked potential,BAEP)异常5/7例; 神经传导速度(nerve conductive velocity,NCV)7/9例异常;1例脑活检确诊(图3)。
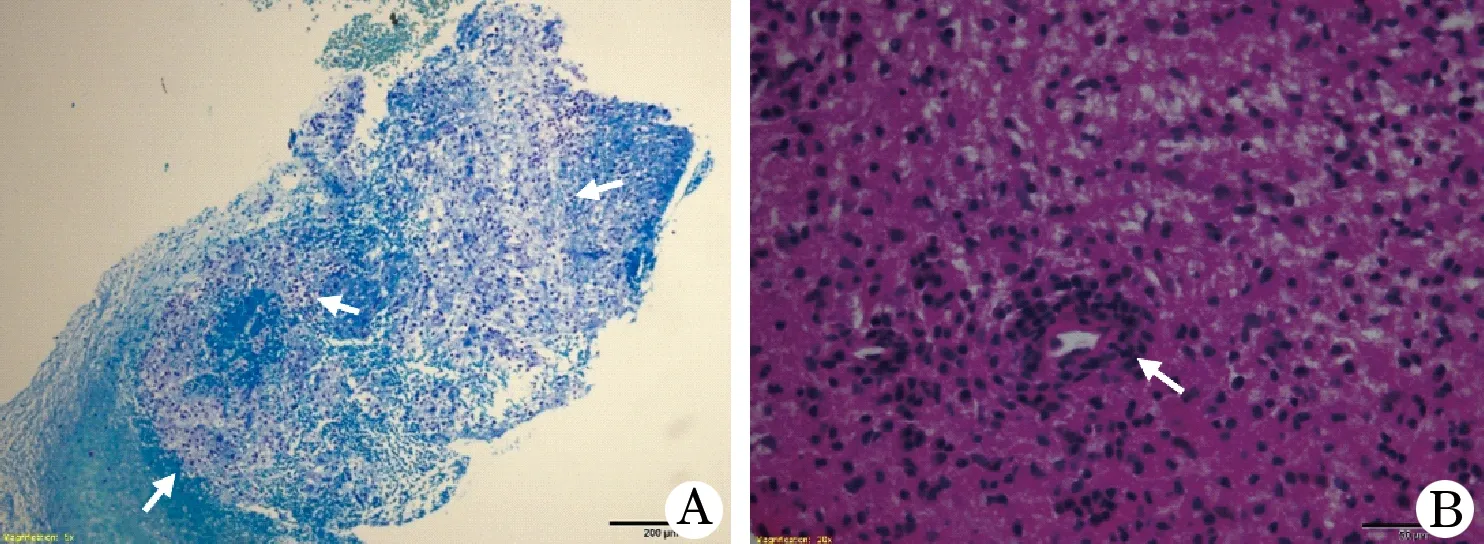
图3 急性播散性脑脊髓炎患者(患者11)脑组织活检
2.4 治疗、随访及预后 所有患者均予甲强龙冲击治疗,其中2例进行2次治疗,6例同时应用了免疫球蛋白,2例应用了环磷酰胺,1例应用了硫唑嘌呤。经治疗大多患者症状缓解或部分缓解,影像复查有好转(图4)。患者出现首发症状至接受免疫治疗间隔时间为5~92 d,平均(45.33±33.22)d。治疗前EDSS评分5~8分,中位数8分(6~8),随访末EDSS评分0~10分,中位数3分(1~8)。
参考文献[2]对临床康复评价标准进行预后评估,完全康复(EDSS=0分)2例,轻中度神经功能障碍(EDSS=1分)5例,中重度神经功能障碍(EDSS≥2分)5例。1例住院期间死亡,直接死因为心跳骤停。随访14例患者,随访期9~19个月,平均(13.80±3.28)个月;随访期间2例复发,复发时间分别为15个月和6个月,甲强龙冲击治疗后均部分缓解,且头颅MR新发病灶均位于原位,诊断为多时相型ADEM;2例在随访期间死亡,直接死因为严重后遗症导致的并发症;2例随访中诊断股骨头坏死。
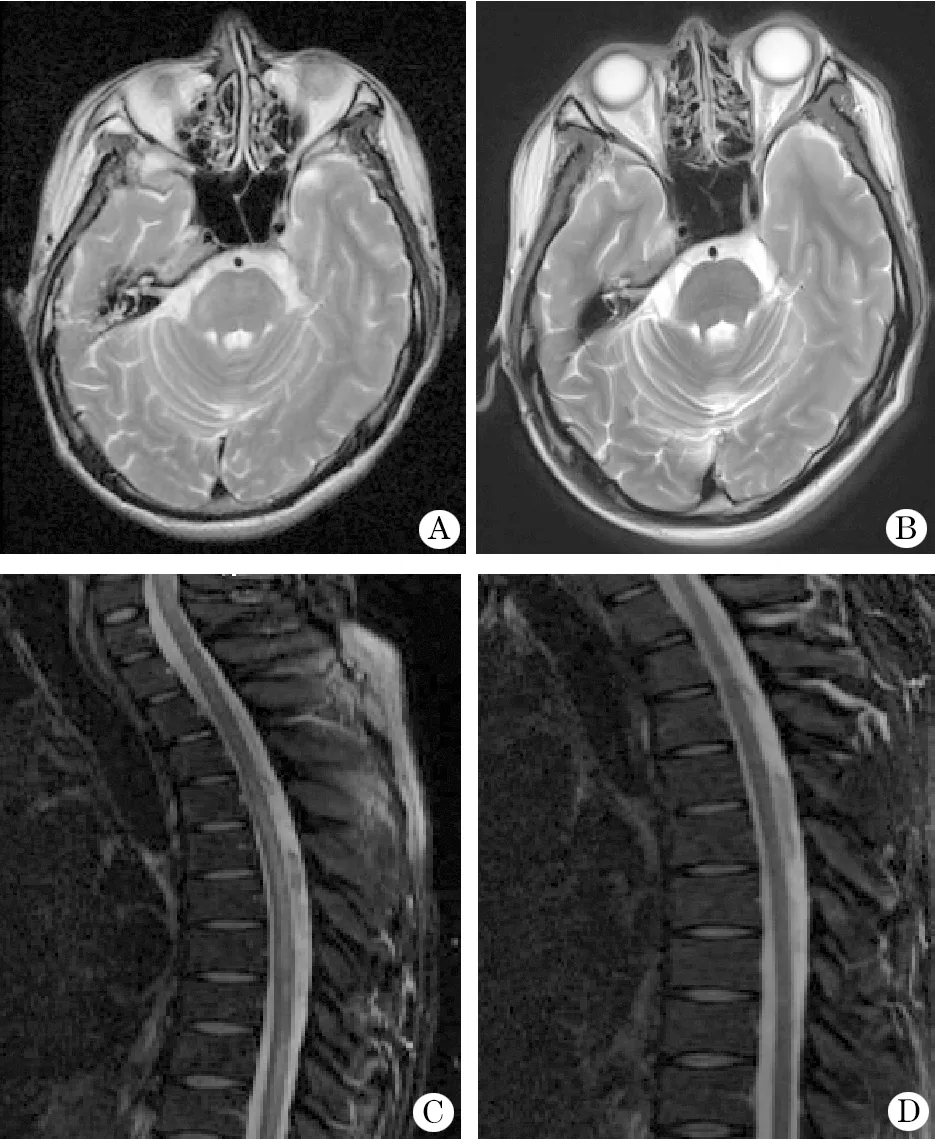
图4 急性播散性脑脊髓炎患者治疗前后头颅与胸髓MRI比较
3 讨 论
ADEM 为一种广泛累及脑脊髓白质的中枢神经系统炎性脱髓鞘疾病,以儿童和中青年相对多见,因老年人群ADEM较为少见,且与儿童与中青年相比,临床特点也有所差异,易误诊。
研究表明,多数ADEM患者存在前驱诱因,除病毒感染和疫苗接种以外[3, 4],其他因素还包括寄生虫细菌感染、蛇虫叮咬、器官移植等。本组老年ADEM中,前驱诱因较少,仅上呼吸道感染前驱病史1例,疫苗接种史1例。文献[5]报道也有部分患者没有确切前驱诱因,成人更是如此。本研究中有13例没有发现确切前驱病史,这也符合前述文献[5]报道,但前驱病史仅13.3%,明显低于文献[2, 6, 7] 对非老年人群的报道,提示老年ADEM患者前驱病史构成比低于非老年人群,可能与老年人自身免疫特点及疫苗接种较少等因素相关,因缺乏前驱病史,临床发病欠典型,而更易误诊,此点可能恰为老年ADEM的特点。
本研究中老年ADEM多以亚急性(10/15)起病,首发症状至ADEM免疫治疗开始时间为5~92 d,平均(45.33±33.22)d。Sundar等[8]对29例13~55岁的ADEM患者的临床研究中,首发症状至治疗开始时间平均16.17 d,有别于儿童或者中青年ADEM的急性起病[9],提示老年ADEM患者起病可能比儿童与中青年为慢。另外研究证实,老年人群的免疫功能显著弱于年轻人,老年人群合并糖尿病、高血压等慢性内科疾病比例高,也与其机体免疫功能/状态相关[10, 11]。因此,推测老年和非老年ADEM起病速度的差异可能与不同年龄段患者的躯体免疫状态不同有关,但这方面的结论还需要临床对照研究进一步验证,具体机制也有待深入探索。
老年ADEM首发症状中,脑病症状(意识障碍、精神障碍和认知障碍)相对少见,本研究中仅1例以嗜睡首发,其他起病均不典型,而是在发病过程中逐渐出现脑病症状,故对于老年ADEM早期诊断难度相对较大。如3号患者,以右侧面部抽搐起病,曾被误诊为面肌痉挛,后患者症状加重至出现精神障碍和混合性失语,方被重视,并行详细辅助检查后确诊,该例患者起病方式较为独特。2010年,Har-Gil等[12]报道了1例痉挛性斜颈起病的ADEM,与基底节受累及小脑受累相关;8号病例,以复视起病,首发症状持续了近1个月,当地以单神经病治疗,直至出现面瘫、胸段感觉平面等脊髓受累症候,才进一步完善脊髓MRI等相关检查,诊断ADEM,以复视为首发症状的ADEM也有个案报道[13]。5号病例,以“右眼视力下降”首发,最初表现为右眼黑蒙,首诊按短暂性脑缺血发作予相应诊治,视力障碍进行性加重,转为持续性,数天后患者逐渐出现双下肢无力,行MR等检查,诊断ADEM,故以黑蒙起病的ADEM临床中要注意鉴别[14],以上病例均以非典型症候首发。7号、11号、13号及15号病例,均以偏瘫或者单瘫为首发症状,就老年患者而言,急性起病的局灶定位症状,容易首先考虑脑血管病,临床应注意观察病情变化,特别是对于感觉平面、括约肌功能的细致检诊尤为重要,头颅MRI应及早完善。
本研究中,病程中出现脑病特征多达有10例(66.7%),构成比显著高于文献[8, 15]报道的非老年ADEM患者及相对年轻的ADEM患者脑病症状构成比(分别为24.1%和19%),接近儿童ADEM患者脑病症状构成比报道(45%~74%),可能为老年ADEM有别于年轻患者的临床特点。
头颅MR检查对于ADEM诊断有重要价值,病灶多发或单发,小灶样或大片样,可发生在中枢神经系统任何部位,脑膜也可受累,病灶通常边界清晰,个别也可呈云雾状边界欠清,病灶可部分强化,也可不强化[16-20]。此方面,本研究老年ADEM与以往报道的儿童及中青年ADEM的头颅MRI影像特点并无显著差别,但本研究中部分病灶(10号和11号病例)影像呈假瘤样,与中枢神经系统瘤样炎性脱髓鞘病相叠加,2020年国外文献[21]也有类似报道,病灶具有一定占位效应,DWI高信号,呈血管源性水肿表现,因发生于老年人群,更易与脑胶质瘤或转移瘤等相混淆,必要时及时活检病理检查,本组11号病例临床不除外脑肿瘤而行脑活检。
ADEM脊髓MR多表现为受累节段长短不一的病灶[18, 22],灰质白质均可累及,甚至还可累及神经根、马尾[23]。本研究中,3例具有胸腹腰背痛、双下肢疼痛等根性症候,与之一致,但影像学尚未见马尾/神经根强化。需要指出头颅与脊髓MR异常不是诊断ADEM的必须条件,部分患者MR影像是正常的,甚至严重的ADEM患者可以不出现头颅MR异常表现,在本研究中4号和9号病例MR影像并未见显著异常,但根据其临床症候和电生理检查,并除外其他疾病仍可诊断ADEM。
本研究中,脑脊液常规和生化检查结果与非老年人群ADEM研究的文献[24]报道基本一致,24 h鞘内IgG合成率、脑脊液MBP水平、AQP4抗体检测结果也与文献[18, 25-27]报道相近;而关于MOG抗体,有学者认为在ADEM患者中较多见[28],但当前文献[2, 29]报道的阳性率波动范围较大,成人3%左右,儿童33%~66%,且与预后有相关性[28, 29]。本研究中,仅1例血清MOG抗体阳性,表明老年ADEM患者也可出现MOG抗体,但因样本例数过少,阳性率25%(1/4)代表性欠佳。本研究中,患者脑脊液OB阳性率6.7%,明显低于既往对于非老年ADEM患者的研究结果16%~65%的阳性率[6, 18, 24],表明老年ADEM患者鞘内特异性免疫球蛋白合成可能相对较少,但因样本例数偏少,结论还需要进一步研究来证实。
EEG和诱发电位可以用于了解脑功能状态和辅助发现中枢神经系统脱髓鞘病变[30-32],本研究EEG检查结果与先前非老年ADEM患者研究结果基本一致或类似,证明EEG对老年ADEM患者脑功能异常的检出率与非老年患者没有明显区别。而本研究中所有诱发电位检查患者均存在至少一项诱发电位结果异常,其中包括头颅MR影像正常的2例患者,表明诱发电位检查在老年ADEM患者有助于发现影像学正常的ADEM患者潜在的脑损害。
研究表明,ADEM患者还可伴周围神经损害[33, 34],本研究中NCV异常患者中有3例有糖尿病史,作为对周围神经病病因分析的混杂因素,予以剔除,其余4例EMG异常患者未发现其他可能导致周围神经损害的因素,但异常率仍然高达66.7%(4/6),明显高于儿童和中青年ADEM患者14%和25%的周围神经损害发生率[35, 36]。Marchioni等[37]发现,伴周围神经损害的患者年龄偏大,平均60岁左右,此趋势与本研究基本一致,故周围神经损害发生率较多见可能也是老年ADEM的临床特点之一,推测其原因可能与老年患者营养等状况下降有关,具体机制待进一步研究。
糖皮质激素冲击治疗仍是ADEM患者的一线治疗方法,免疫球蛋白也常与糖皮质激素联合使用[38],对于疗效不好的也可应用环磷酰胺、硫唑嘌呤[22, 39]。本研究中15例应用上述免疫治疗后,虽多有效,但总体而言,预后欠佳,遗留中重度神经功能障碍或死亡者8例,较非老年ADEM预后为差。结合文献[33,40]分析原因可能如下:老年ADEM周围神经损害发生率较高,合并慢性内科疾病较多,组织修复能力差,另外,本研究中老年ADEM患者因其临床症候不典型,易延误诊断。此外,本研究中2例患者使用激素后出现股骨头坏死,临床除补充钙质、维生素D及减少关节负重等措施外,应尽可能减少糖皮质激素用量。
总之,本研究结果表明,与非老年人ADEM相比,老年组患者临床与预后存在诸多差异,特别是对于以不自主运动、复视、面神经麻痹、黑蒙、偏瘫等非典型症候起病时,应注意细致查体、病情观察及影像等辅助检查的完善,避免先入为主考虑问题,简单按脑血管疾病处理,以免漏诊与误诊。在治疗方面,鉴于老年人群合并内科疾病较多,且普遍存在骨质疏松或糖耐量异常,对于激素使用剂量及疗程应注意谨慎把握,合并周围神经损害的老年ADEM可能提示预后不良[37],临床应加以注意。
