对本院新型冠状病毒肺炎药物治疗问题的探讨
2021-05-08熊婉娟郭婷婷
朱 丽,盛 碧,熊婉娟,郭婷婷
武汉市第三医院 药学部,武汉 430060
新型冠状病毒肺炎(COVID-19)(下简称新冠肺炎)疫情在武汉爆发以来,本院处于疫区风暴中心,是COVID-19 定点诊治医院。本文通过对药物治疗情况进行回顾性分析,进而对药物使用特点和存在问题作总结和探讨,以期为COVID-19 治疗提供参考。
1 资料与方法
1.1 研究资料
本研究参照国家卫生健康委员会发布的《新型冠状病毒感染的肺炎诊疗方案(试行第七版)》[1]的确诊标准,收集本院2020 年1 月~3 月符合COVID-19 确诊标准的出院病历1566 例,男性752 例,女性814 例,年龄在11~103 岁,平均(60.15±15)岁。
1.2 研究方法
以《美康合理用药系统》进行大数据收集和统计,包括患者的基本信息、住院情况和相关治疗用药等。另通过医院HIS 系统查阅1566 份出院病例的用药医嘱,以药品说明书、《新型冠状病毒感染的肺炎诊疗方案(试行第七版)》[1]、《新型冠状病毒肺炎临床合理用药专家共识》[2]等,作为合理用药指导依据,分析抗病毒药、抗菌药、糖皮质激素、免疫调节药和护肝药的使用特点和问题。
1.3 统计分析
记录数据并录入Excel 2010,利用Excel 表格工具对数据进行处理。
2 结果
2.1 COVID-19 患者的基本信息和住院情况
在1566 例患者中,女性略多于男性。60 岁及以上的老年患者是主流人群(58.43%),由于其临床特点,用药情况普遍较年轻人复杂。在临床分型中,普通新型冠状病毒患者有1085 例,占到总人数的69.28%;重型和危重型有481 例,占到总人数的30.72%。合并基础疾病的新冠肺炎患者有663 例,占到总人数的42.34%,多数重型和危重型患者合并有两种或两种以上的基础疾病。合并糖尿病和高血压的患者最多(187 例);其次是心脑血管疾病(181 例)。有文献报道,合并基础疾病是新冠肺炎的独立危险因素,极大增加了患者的用药复杂性和不良反应发生率,住院天数也明显较长[3]。新冠肺炎患者的平均住院天数为15.81 天,最长住院时间达50 天。平均使用药品品种25.26 种,国家基本药物使用率高,人均19.84 种。
2.2 COVID-19 患者相关治疗用药的使用情况
本院COVID-19 患者按病情严重程度分别给予抗病毒、抗感染、糖皮质激素、免疫调节、护肝、中医药等相关治疗。见表1。
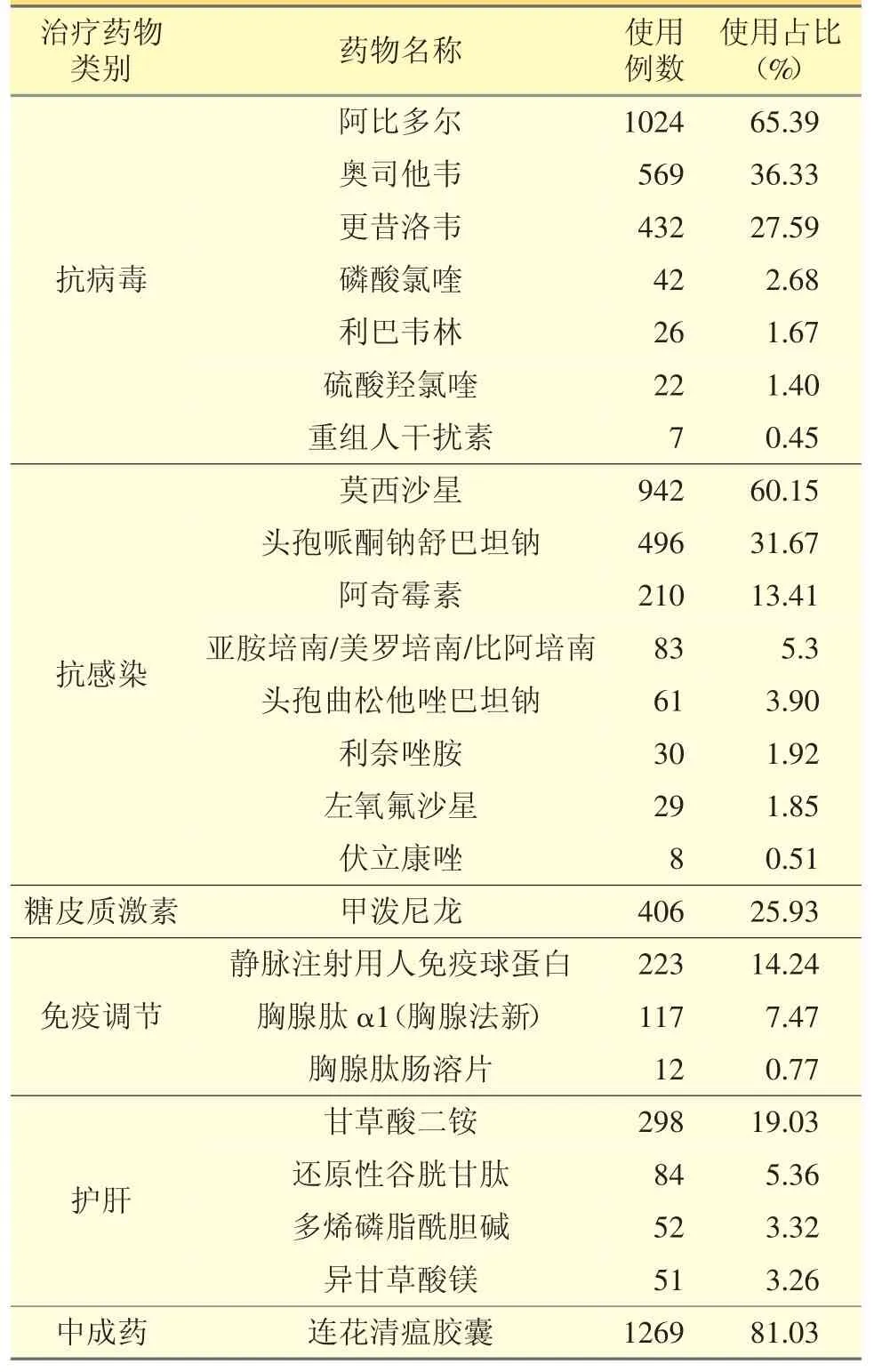
表1 相关治疗用药的使用情况
2.3 COVID-19 患者的药物治疗问题
2.3.1 选用药品不适宜主要涉及使用缺乏循证医学证据的抗病毒药物(奥司他韦、更昔洛韦)和特殊患者选择药物不适宜,如尿毒症、严重肾功能衰竭患者使用奥司他韦;有慢性肾衰竭(肾透析)、心衰的老年患者使用利巴韦林注射液;有严重肝功能衰竭(Child Pugh C 级)、周围神经病变病和未成年患者使用莫西沙星等;有高血压病3 级(极高危)、心功能Ⅳ级或心力衰竭的患者使用甘草酸二铵和异甘草酸镁;正在接受免疫抑制治疗(器官移植)的患者使用胸腺法新等。
2.3.2 用药疗程过长主要涉及抗病毒药物阿比多尔和奥司他韦,抗菌药物莫西沙星和糖皮质激素甲泼尼龙,使用疗程都超过说明书或指南规定的具体时间。
2.3.3 药物使用无指征主要是没有明确感染证据使用抗菌药物;普通型早期、轻症患者使用甲泼尼龙。
2.3.4 用法用量不适宜涉及的药物较多,主要包括奥司他韦、连花清瘟胶囊、莫西沙星、左氧氟沙星和异甘草酸镁。
2.3.5 联合用药不合理主要是联合使用3 种及以上的抗病毒药物;抗菌药物的联用不合理,如感染证据不足时、常见的头孢哌酮钠舒巴坦钠联合莫西沙星、莫西沙星联合利奈唑胺;普通轻型患者给予免疫增强药物静注人免疫球蛋白联用胸腺法新。
2.3.6 出现配伍禁忌或相互作用的情况有7 种,主要是抗感染药物与其他药物的相互作用。
2.3.7 溶媒配伍不合理有2 种,多烯磷脂酰胆碱配伍氯化钠注射液;利巴韦林注射液配伍0.9%氯化钠注射液,浓度超过说明书规定,为1mg·mL-1。见表2。

表2 药物治疗问题汇总
3 讨论
3.1 抗病毒药物的治疗特点和问题
本院绝大部分COVID-19 患者都使用过以上2~3 种抗病毒药物,以阿比多尔、奥司他韦和更昔洛韦应用最为广泛。抗病毒药物的使用需注意几个突出问题:不建议使用奥司他韦和更昔洛韦抗病毒治疗;使用阿比多尔时注意无必要的长程使用;不推荐3 个以上抗病毒药同时使用;监测利巴韦林的不良反应,肾功能不好的老年患者避免使用利巴韦林。
3.1.1 奥司他韦和更昔洛韦的遴选不适宜在新冠肺炎诊疗快速指南(第三版)中曾提到经验性加用奥司他韦,但是第六、七版诊疗指南中未再提及。新发布的《新型冠状病毒肺炎临床合理用药专家共识》指出,不建议使用奥司他韦和更昔洛韦。本院在疫情初期肺炎原因不明的情况下,有部分患者尝试性使用奥司他韦,但发现疗效不佳,即转换成阿比多尔。奥司他韦的说明书指出,它是选择性的流感病毒神经氨酸酶抑制剂,而冠状病毒表面分布的蛋白主要是S 蛋白,未发现有神经氨酸酶,相当于没有作用靶点,奥司他韦并不适宜治疗新冠肺炎。
更昔洛韦对巨细胞病毒和单纯疱疹病毒所致的感染有效,主要抑制DNA 病毒,而新冠病毒为RNA 病毒,理论上适应症也不适宜。查看本院使用更昔洛韦的病例,发现部分新冠肺炎患者的EB 病毒检测同时也呈阳性,因此给予更昔洛韦(常用0.25 g ivdp bid)。依据病毒的核酸类型分类,EB 病毒属于DNA 病毒的一种。在更昔洛韦的说明书中并没有针对EB 病毒感染明确的适应症,可临床上早就存在超适应证使用的情况。但对于大多数EB病毒感染者而言,该病具有自限性,是无需常规抗病毒治疗的,只有在出现多种器官损害或有免疫缺陷及特殊人群才按照用药指征使用,以减少不必要的药物不良反应[4]。因此对于新冠肺炎患者,不管是否合并EB 病毒感染,一般不建议使用更昔洛韦。
3.1.2 阿比多尔的用药疗程过长鉴于治疗严重急性呼吸综合征的临床经验,阿比多尔由于其药物可及性和不良反应较小,从疫情初期就开始广泛使用。该药的抗病毒疗效在本院临床中得到认可;但在使用过程中存在疗程较长的问题,诊疗指南推荐的用法用量为成人200 mg po tid,疗程不超过10天。本院病例平均使用15 天左右,最长有的使用了30 天,有部分患者从入院一直用到出院。临床药师建议核酸病毒转阴后应及时停用阿比多尔,过长疗程用药患者需要权衡获益和风险,避免因超疗程用药而出现潜在的药物不良反应。
3.1.3 不推荐3 个以上抗病毒药同时使用专家共识和指南明确不主张3 种及以上抗病毒药物合用,口服抗病毒药原则上倾向于早期用、单独用。本院抗病毒3 药联用有干扰素+更昔洛韦+奥司他韦;阿比多尔+更昔洛韦+氯喹;阿比多尔+奥司他韦+氯喹。有1 例65 岁女性患者使用注射用重组人干扰素(20 μg 雾化吸入bid 3 天)联合奥司他韦(75 mg po bid)和更昔洛韦(0.25 g ivdp bid),出现了肝功能异常的不良反应,给予护肝治疗后恢复正常。在联合氯喹(500 mg ivdp bid)的病例中,多数患者反映食欲不佳,个别出现了明显的肝损伤,立刻停药、护肝后才逐渐好转。本院多为合并基础疾病的老年患者,联合用药过多,可能导致药物相互作用、不良反应的风险增加,应尽量避免过多抗病毒药联用。
3.1.4 利巴韦林的使用限制疫情期间“指南”推荐利巴韦林与干扰素或洛匹那韦/利托那韦联合使用,每次500 mg 静脉输注,每天2~3 次,疗程不超过10 天[2]。本院病例未联用干扰素,常联合阿比多尔或连花清瘟胶囊,用法用量有400 mg ivdp q12h 和500 mg ivdp,qd or bid,疗程10 天左右。单次剂量、用药频次和疗程均在诊疗方案推荐范围内;但有一老年患者使用时出现了红细胞计数和血红蛋白降低的不良反应,故用药期间需关注骨髓抑制现象。有报道称[5],利巴韦林在老年患者中更易发生贫血,若其肾功能下降,更易导致药物蓄积。该药说明书不推荐老年患者、肾功能不全者(肌酐清除率<50mL·min-1)、有不稳定性心脏病患者使用本药。通过审核医嘱,发现有的医师对利巴韦林认识不足,如一69岁的男性患者,诊断为肾透析合并心功能不全,处方利巴韦林注射液0.3 g ivdp qd。该患者属于慎用人群,事实证明确实疗效不佳,经及时调整治疗方案后病情才逐渐好转。
3.2 抗感染药物的治疗特点和问题
从表1 可见,本院给予抗菌药物治疗的患者至少在60%以上,医生倾向于选择莫西沙星、头孢哌酮钠舒巴坦钠和阿奇霉素。COVID-19 的治疗不能将抗感染作为常规预防或治疗的手段,只有在病毒感染的基础上继发细菌感染或存在细菌感染高危因素时,才可适当使用抗菌药物。要避免盲目或不恰当使用抗菌药物,尤其是联合使用广谱抗菌药物[1]。通过审核医嘱,临床药师发现抗菌药物使用存在的问题较多,应引起临床的足够重视。
3.2.1 无指征用药和联合用药的情况较为普遍根据合理用药专家共识:普通型COVID-19 患者,不建议常规预防性应用抗菌药物。如果有高危因素则可以静脉或口服给予针对社区获得性肺炎的抗菌药物,如选择β-内酰胺类+大环内酯类(如阿奇霉素),或者单用氟喹诺酮类[2]。本院很多普通型患者刚入院时,白细胞计数、中性粒细胞百分比、降钙素原均正常,不具有发展为重症的高危因素。初始给予头孢哌酮钠舒巴坦钠/莫西沙星,尤其是两药联合的治疗方案。临床药师认为用药不合理,可能导致耐药菌的产生。
3.2.2 莫西沙星的不合理问题凸显在使用莫西沙星的942 份病例中,还存在用法用量、用药疗程过长、遴选不适宜等诸多问题。莫西沙星片/注射液按照说明书的规定为0.4 g qd。治疗的持续时间取决于感染的类型,新冠肺炎患者的继发性细菌感染属于社区获得性肺炎,持续时间应为7~14 天。部分医嘱中出现莫西沙星片0.4 g bid,疗程22 天;莫西沙星氯化钠注射液0.4 g ivdp q12h,疗程20 天。临床药师认为,给药频次和使用疗程均不合理,长期大量使用莫西沙星可能造成不良反应和耐药性,建议临床严格按照规定使用,避免日剂量太大和使用疗程过长。
由于莫西沙星可能出现致残和潜在的不可逆转的严重不良反应,该药说明书规定禁用于18 岁以下、肝功能损伤(Child Pugh C 级)、未纠正的低血钾等的患者。本院对诊断为严重低钾血症、肝功能衰竭、周围神经病的老年患者使用了莫西沙星。临床药师认为不妥,其使用严重,弊大于利,建议选择其他的抗菌药物替代,尽量避免使用该药。
3.2.3 关注抗感染药物与其他药物之间的相互作用COVID-19 患者,尤其是重症患者多合并其他疾病,基础用药较多,医生通常对药物相互作用比较陌生,在开具医嘱时容易忽视药物之间的相互作用,升高了临床用药风险。如病例中出现莫西沙星与胺碘酮或氯丙嗪合用,均可能导致QT 间期延长作用增强,对心脏的毒性增加,应避免联用。亚胺培南西司他丁钠与丙戊酸钠或更昔洛韦联用,可能导致癫痫发作,不推荐合用。如丙戊酸钠对癫痫发作控制良好,则可选用美罗培南或非碳青霉烯类抗生素。如必须使用亚胺培南西司他丁钠,则可选用其他抗癫痫药替代。如确需两者联用,应密切监测丙戊酸钠的血药浓度。左氧氟沙星应避免与阿奇霉素或甲氧明合用,对QT 间期延长有协同作用,可增加发生心血管系统不良反应的风险。如需合用,应增加心脏监测并教育患者识别心率或节律的变化。伏立康唑与阿普唑仑联用,可抑制CYP3A4 介导的阿普唑仑的代谢,导致其血药浓度升高,产生过度镇静和长期催眠,需密切监测。
3.3 糖皮质激素的治疗特点和问题
糖皮质激素是应对重症的治疗用药,在七版诊疗方案中均被提及。但Lancet 杂志有文章认为:基于现有的糖皮质激素治疗传染性非典型肺炎和中东呼吸综合征的证据,COVID-19 患者并不能从糖皮质激素治疗中获益[6]。在新冠肺炎治疗中,较大剂量的糖皮质激素有免疫抑制作用,会延缓对冠状病毒的清除。指南推荐较为谨慎,普通患者不宜使用。
本院在406 例中使用了甲泼尼龙,剂量与用法为40~80 mg ivdp qd/bid;3~5 天后改为40 mg qd,在热退、炎症指标下降后改为20 mg 至停用。主要问题为无指征使用和疗程过长。还出现了部分COVID-19 普通患者使用了激素。临床药师认为,除非患者治疗7~10 天出现了持续高热、呼吸困难、低氧血症、影像学进展明显等症状可用激素,否则使用糖皮质激素是不合理的。另外大部分病例疗程长于5天,应以指南推荐的3~5 天作为标准,特殊情况下可适当延长给药时间,但要密切监测血糖、血压、电解质及中枢神经系统症状。
3.4 免疫调节药物的治疗特点和问题
本院有223 例和117 例分别使用了免疫调节药物——静注人免疫球蛋白和胸腺法新,主要用于合并有基础疾病的老年重型、危重型患者。由于缺乏特异性抗体,指南不推荐常规使用人免疫球蛋白治疗,但对于危重型病例可酌情给予,应注意患者的药物过敏史或是否有其他严重过敏史,且Ig A 缺乏而Ig A 抗体阳性者应避免使用该药[7]。本院人免疫球蛋白用法用量一般为10 g ivdp qd,疗程为3~5天,符合指南的要求。对淋巴细胞计数低、细胞免疫功能低下的重型患者,建议考虑使用胸腺法新。该药在本院的用法用量未达到共识,有1.6 mg ih qd 连续使用5 天的用法,也有1.6 mg ih qod 连续1 周的用法,还有1.6 mg ih、每周2 次直至出院的情况,但都符合专家共识和说明书的推荐。需注意的是,病例中出现部分普通轻型患者应用人免疫球蛋白联合胸腺法新的治疗,临床药师建议避免不必要的联合用药,以免造成过度治疗。
3.5 护肝药物的治疗特点和问题
3.5.1 多烯磷脂酰胆碱口服预防性保肝不合理在病例中有393 例使用了护肝药物。部分病例中出现入院肝功能正常,却使用多烯磷脂酰胆碱(2 粒po tid))预防性保肝的情况,临床药师认为,治疗依据是不充分的。《新型冠状病毒肺炎合并肝脏损伤的预防及诊疗方案》[8]提到,COVID-19 目前没有特效药,临床治疗往往以对症与支持治疗药物为主,不宜过分强调肝损伤问题而额外推荐过多的治疗药物,不建议预防性应用保肝降酶药。对于COVID-19 合并急性肝损伤的患者,如果确定是肝脏损伤所导致氨基转移酶增高,可以考虑酌情使用一些抗炎保肝类药物[8],药物种类选择一般不超过两类,同时要注意避免剂量过大。
3.5.2 甘草酸二铵肠溶胶囊联合维生素C 片的辅助治疗方案甘草酸二铵和异甘草酸镁均属于甘草酸制剂,临床上常用于治疗慢性病毒性肝炎、自身免疫性肝炎、药物性肝病。甘草酸除了抗炎保肝外,还可调节人体免疫功能和抗纤维化作用[9]。新冠病毒感染会诱发肺部及全身炎症反应,会导致肺组织纤维化及肝肾等器官损伤。所以抑制炎症反应,预防肺组织纤维化,延迟器官损伤是抗新冠肺炎治疗的重要目标。将甘草酸制剂作为新冠肺炎的辅助用药是恰当的,以甘草酸二铵肠溶胶囊(150 mg po tid)联合维生素C 片(0.1 g po tid)的治疗方案,已证实在发热急性期使用是合理的。同时要注意,高血压患者还是要谨慎选用甘草酸二铵肠溶胶囊[2]。
