基于流行病学分析的优化护理安全管理对老年髋部骨折住院患者的应用价值
2021-05-07张亚辉闫晓丽魏秀敏鹿青李媛贾一娇王秋筠
张亚辉 闫晓丽 魏秀敏 鹿青 李媛 贾一娇 王秋筠
随着老龄化社会的加剧,老年髋部骨折发病率日益增高,成为我国进入老龄化社会所面临的主要医疗及社会问题之一[1]。老年人一旦发生骨折,除严重影响生活质量外,还出现高致残率、高病死率、高手术费用、高社会负担等各种问题,所以老年髋部骨折患者的预防及围术期管理就显得尤为重要。目前有关老年髋部骨折的流行病学、致伤因素分析等相关研究在国内大中城市及地区均有开展,而有关合并症、并发症的发生情况、发病年龄、季节分布趋势等资料的研究,国内外尚缺乏相关大数据的流行病学调查资料。本研究选择2016年1月至 2019年12月我院收治的所有股骨粗隆间骨折和股骨颈骨折老年住院患者,进行大样本的回顾性调查分析,比较其性别、年龄分布、骨折发生季节差异,分析其合并症及并发症的流行病学特征,力争做到最大限度预防骨折发生;而对于已经发生髋部骨折住院治疗的患者,在稳定各系统合并症的基础上积极采取手术治疗的方法,尽快恢复老年人行动能力,避免长期卧床所导致的系列并发症的发生,进而达到降低老年髋部骨折患者致残率和致死率的目的。通过此次流行病学资料调查,分析老年髋部骨折的高发年龄段及发病季节,提高社会、亲属及照护者对高危人群及季节的管控,降低髋部骨折的发生风险;通过合并症、并发症的研究结果,结合国内外相关并发症的研究结果,再此基础上提出优化的护理安全管理策略,进而指导临床医务工作者对老年髋部骨折患者进行准确全面的评估,对各系统并发症的高危人群给予预见性、规范化的预防措施避免并发症的发生,对已出现并发症的患者通过护理干预,降低相关并发症的严重程度,达到最大限度控制患者并发症的目的。
1 资料与方法
1.1 一般资料 回顾性收集河北医科大学第三医院2016年1月至2019年12月收治的符合纳入排除标准的患者,利用医学影像计算机存档与传输系统及病案查询系统,在病案室以股骨颈骨折(ICD编码: S72.000)、股骨粗隆间骨折(ICD编码:S72.101),进行病案检索,收集患者的基本信息,统计其性别、年龄、发病季节、骨折类型、术前合并内科疾病、住院期间并发症发生情况等资料。将5 046例病例根据住院时间按年度进行发病情况统计;按照性别分组分析发病的性别因素;将患者年龄以5岁间距制成频数表分析各年龄段的发病情况;以季节为单位分析各季节发病情况;统计合并各系统疾病的发病情况及并发症发生情况等。本研究已获得河北医科大学第三医院伦理委员会批准(W2020-012-1)及所有患者的知情同意。
1.2 纳入与排除标准
1.2.1 纳入标准:年龄≥ 65岁,影像学检查由骨科或放射科医师诊断为股骨粗隆间骨折和股骨颈骨折的住院患者,包括合并其他部位骨折、软组织损伤者。
1.2.2 排除标准:①陈旧性骨折、开放性骨折、病理性骨折(骨肿瘤、代谢性骨病等原因导致)的患者;②病例资料缺失不全患者;③各种原因导致的二次骨折患者,包括伤口愈合不良和假体周围骨折等。
1.3 质量控制 本研究为本院3名骨科医师、3名骨科专业护理人员、1名影像学医师组成数据调查小组,于调查前对参加本研究的人员进行影像学、纳入排除标准、表格录入等内容的培训,要求熟练掌握调查表的填写及注意事项。首先由3名骨科医师进行影像学判断,另有3名护理人员及1名影像学医师进行质量控制,定期对阅片结果进行抽样检查,以50例为1组,从中随机抽取10例,再次进行阅片检查,并对录入数据进行质控检查,将误判、误录控制在1%以下,保证数据正确有效。

2 结果
2.1 一般情况 老年髋部骨折患者性别、年龄分布情况:本研究收集7 207例髋部骨折患者,年龄2~106岁,平均69.8岁;其中≥65岁年龄段的患者即老年患者最多,占所有患者的70.0%(5 046例)。5 046例老年髋部骨折患者,年龄65~106岁,平均年龄77.9岁。其中男性患者中65~70岁居多,为346例,占21.6%;女性患者中81~85岁患者居多,为744例,占21.6%。老年髋部患者中男性1 603例(31.8%),女性3 443例(68.2%),男性与女性患者之比为0.47∶1。不同年龄段及不同年限的男女比较差异无统计学意义(χ2=11.967,P=0.102;χ2=0.794,P=0.851)。见表1,图1。

表1 老年髋部骨折患者年龄及性别总体分布 例(%)
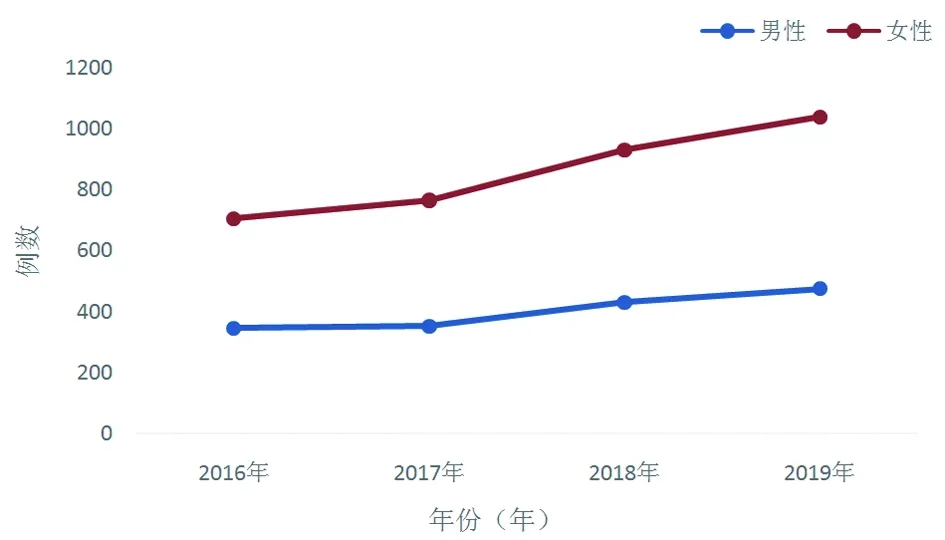
图1 老年髋部骨折患者性别年份分布曲线图
2.2 损伤相关因素分布特征
2.2.1 骨折类型分布:5 046例老年髋部骨折患者中股骨颈骨折2 531例(50.1%),股骨粗隆骨折2 515例(49.9%)。不同年限骨折类型比较差异无统计学意义(χ2=0.725,P=0.867)。见表2。
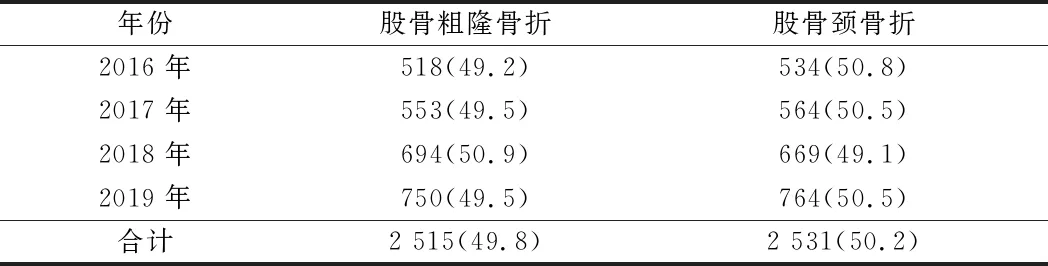
表2 不同年度髋部骨折类型比较 例(%)
2.2.2 发病季节流行病学分布:按照中国传统的天文季节与气象学相结合的分季方法(3~5月为春季,6~8月为夏季,9~11月为秋季,12~次年2月为冬季)进行划分。春季发病1 160例,占23.0%,夏季发病1 267例,占25.1%。秋季发病1 361例,占27.0%,冬季发病1 258例,占24.9%。见表3。

表3 不同季节流行病学分布
2.2.3 合并慢性疾病情况:5 046例老年髋部骨折患者中,88.8%合并慢性基础疾病,患病率>10%的疾病由高到低依次为:高血压2 513例(49.8%),营养不良2 059例(40.8%),脑血管疾病2 008例(39.8%),心血管疾病1 953例(38.7%),糖尿病1 156例(22.9%),电解质紊乱954例(18.9%),骨质疏松590例(11.7%),呼吸系统疾病540例(10.7%)。见表4。

表4 合并慢性疾病情况
2.2.4 并发症发生情况:5 046例老年髋部骨折住院患者中,发生各系统并发症由高到低依次为:便秘(患者住院期间连续3 d未排便者视为存在便秘)2 877例(57%);双下肢深静脉血栓1 576例(31.2%);肺部感染 427例(8.5%);泌尿系感染101例(2%);皮肤压力性损伤35例(0.7%)。见表5。

表5 老年患者并发症情况
3 讨论
65周岁以上老年人群发生的髋部骨折称为老年髋部骨折[2],其发生率随年龄的增加而增加,全球老年骨折病例数以每年约900万的数量增长[3]。老年患者往往多病共存手术风险增加,围术期及术后病死率及致残率较高。目前关于老年髋部骨折的流行病学、致伤因素分析等在国内部分城市及地区略开展,但是国内尚缺乏大样本的有关合并症、并发症发生情况、发病高危年龄、季节分布趋势的研究数据。本文回顾性研究了近4年来老年髋部骨折住院患者的流行病学资料,并进行了对比分析,旨在通过此次流行病学资料调查,明确老年髋部骨折的高发年龄时段及发病高危季节,提高社会、亲属及照护者对高危人群的管控,降低髋部骨折的发生风险;通过合并症、并发症的研究结果,警示临床医务人员尤其应该关注老年髋部骨折患者的动态、综合评估,提出优化的护理安全管理策略,达到有效控制合并症,降低并发症的发生,最终实现有效降低老年髋部骨折发生率,减轻社会、家庭经济及医疗负担的目的。
3.1 老年髋部骨折性别、年龄及流行病学分布特征 根据本研究发现老年髋部骨折占所有髋部骨折患者的70.0%,老年髋部患者男性与女性患者之比为0.47∶1,女性明显多于男性[3]。这可能是一方面男性多数长期从事较多体力劳动,髋关节骨密度较同龄女性高,且骨量丢失速度较同龄女性缓慢,一般情况下不易发生髋部脆性骨折;另一方面女性绝经后雌激素水平明显降低,影响骨代谢,减弱了对破骨细胞的抑制作用,导致骨量大量丢失、骨小梁稀疏、骨强度减低、骨脆性增加更容易发生骨折有关。
3.2 发病高危季节特点 本研究显示秋季为老年髋部骨折发病的高危季节。刘泽民等[4]提出的髋部骨折冬季相对多发,但其提出的季节分布方法与本文有差异,结果并不相悖。一方面,秋季气温骤然下降,容易引发原有呼吸系统疾患发作,有报道大约68%的慢性阻塞性肺疾病患者合并有骨质疏松[5],而骨质疏松往往是导致老年髋部骨折发生的重要原因;加之气候变化罹患呼吸系统疾病患者增加,患者咳嗽、喘息等均可增加发生跌倒的风险。而冬季天气寒冷,老年人外出减少,雨雪天气路面湿滑时老年人已悉知其所穿衣物较多,行动不便且平衡控制能力下降遂减少外出,避免增加发生骨折风险。
3.3 护理安全管理策略
3.3.1 重视骨质疏松早期诊治:骨量丢失导致的骨质疏松症是不可逆的生理现象。据报道,骨质疏松主要发生在亚洲国家,且骨质疏松导致骨折的发生率都在逐年上升[6],据不完全统计,我国60岁以上老年人骨质疏松症发病率高达56%[7]。而目前我国全民对骨质疏松症的关注度不足,有些临床医师对其治疗的重要性认识欠缺,临床上骨质疏松的诊断率仅有2/3,抗骨质疏松的治疗率仅有1/4[8]。基于骨质疏松性骨折的巨大危害,且其也是老年患者致残和致死的主要原因之一[9],呼吁社会及卫生系统通过网络、信息等数字化平台对全民加强骨质疏松症的宣传教育,强化骨质疏松健康管理,达到早期诊断及时治疗,降低因骨质疏松导致骨折发生的目的。
3.3.2 跌倒的预防:老年髋部骨折患者中 94.9%为低应力骨折,且随着人口老龄化加剧,老年髋部骨折的发病率也在逐年增高[10],《中国死因监测数据集2017》[11]结果显示跌倒是我国老年人非故意伤害的首要死亡原因,所以预防老年人跌倒发生是降低老年髋部骨折的重要环节。老年人跌倒的发生并不纯粹是一种单纯的意外,部分是可以预防和控制的[12]。跌倒其患者骨质疏松、肌力下降、体能退化、相关合并症及并发症、认知异常、服用药物,晕厥及反应能力的降低、周围环境有关[13,14],对相关因素、重点环节进行把控可有效降低跌倒的发生。
3.3.2.1 跌倒高危人群:①老年痴呆、脑梗后遗症等导致的认知障碍;②合并有眼科疾病影响视力;③合并有老年退行性膝关节骨关节炎;④合并房颤[15],慢阻肺等呼吸系统疾病[16],高血压、冠心病、糖尿病、脑梗死、阿尔茨海默病和帕金森病等[17];⑤口服降压药、利尿药、降糖药、镇静安眠类药物、作用于中枢神经系统药物等增加跌倒风险的药物及多重用药[18];⑥记忆力下降等原因导致药物治疗依从性差者,以上6类患者为跌倒高危管控人群,患者出行、下地活动时须有家人照护陪伴。
3.3.2.2 衣着宽松、着舒适平底鞋,保证步态平稳
3.3.2.3 保证光线与照明充足,地面、室内外,尤其是卧室及卫生间、浴室[19]安装扶手等防跌倒设施、选择安全的交通工具、适度的肌力训练[20]等方面也是关注重点,不可放松警惕。
3.3.2.4 术后疼痛、焦虑、既往跌倒史也将增加跌倒风险[21],临床应重视是否存在这些风险因素,避免跌倒发生。
3.3.2.5 鼓励老年人使用跌倒风险自评量表进行自我风险评估[22],以提高其对跌倒的认识及预防的重视,主动参与到跌倒的预防中。
总之,随着我国人口老龄化的加剧,老年人的跌倒及跌倒后损伤带来的负担将会日益加重。目前我国尚未有成熟的相关产业可以一并解决老年人的居家改造状况,对损伤治疗后也无完善的康复期优质复健系统,更无跌倒高风险人群多种形式详细的健康教育及培训指导,相信随着人们对健康的重视,对生活自理要求的增加,社会及全民将会重视,跌倒发生及相关损害也将最小化发生[23]。
3.4 合并症的评估及并发症的预防 老年髋部骨折患者术前常伴有全身重要脏器的功能障碍,对手术、麻醉的耐受性差,所以其术后围术期并发症的发生率及死亡率均较高。据报道,髋部骨折患者30 d和90 d内的死亡率为分别为11%和20%,1年死亡率为22%~29%[24],2年的死亡率为47%[25]。充分重视骨折前的预防工作,是避免因“最后一次骨折”而引起系列并发症的前提和关键。老年患者综合评估贯穿于患者的整个围术期,需要内外科医生、护理人员、麻醉医生共同参与管理。另有研究显示:老年髋部骨折后发生肺部并发症其病死率高达61.5%,是导致老年髋部骨折后死亡的主要原因[26]。吸烟[27]、肺通气异常[28]的患者为肺部感染的高危人群。在充分戒烟、控制肺部原发疾病的同时,结合患者自身肺功能情况,鼓励患者应用相关的仪器设备进行呼吸功能训练,遵循复合序贯排痰流程[29],可有效降低肺部感染的发生。此外,疼痛管理及下肢深静脉血栓、便秘、泌尿系感染、皮肤压力性损伤、伤口感染等也是威胁老年髋骨骨折患者预后的重要因素,既往已有学者进行相关研究报道形成规范化的流程供临床参考使用。
3.5 营养状况是影响老年髋部骨折术后并发症及围术期病死率重要因素[30]髋部骨折后由于分解代谢增加,饮食摄入量减少,营养状况进一步恶化,导致患者体重减轻,肌肉萎缩,骨量下降等一系列问题,对骨折术后康复产生不利影响,另外还将增加病死率和并发症、延长住院时间、增加住院费用等。本研究结果显示:5 046例患者存在营养不良(40.8%),所以对老年髋部骨折患者应常规营养风险筛查;对于存在营养不良或有营养风险者应给予营养支持治疗,并通过观察患者并发症发生率、病死率、康复状况等预后指标,对营养支持治疗进行评估和优化,从而改善患者营养状况,提高机体免疫机能,促进脏器、组织的恢复[31]。
中国毫无疑问是世界上人口最多的国家, 面临着人口老龄化逐渐加剧和人均寿命普遍延长两方面的问题。因此,老年髋部骨折已然成为一个头号的公共健康管理问题。社会及照护者充分重视骨折发生前的预防工作是前提,多学科医护集中管理诊疗模式在老年髋部骨折患者综合诊治及康复护理方面具有独特优势[32],老年髋部骨折的健康管理任重道远,需要患者、家属、广大医务人员、全社会的共同努力共同实现。
