Gardner综合征的综合诊断
2021-04-17姚翔胡敏杰吕斌张向征刘圣洁
姚翔,胡敏杰,吕斌,张向征,刘圣洁
1.江苏大学附属人民医院骨科,江苏镇江 212002;2.江苏大学附属人民医院烧伤整形科,江苏镇江 212002; *通讯作者 刘圣洁 liushengjie_0932@163.com
Gardner综合征是一种罕见的常染色体显性遗传病,属于家族遗传腺瘤性息肉病的一种亚型,是结肠息肉、软组织肿瘤和骨瘤三联征,以结肠腺瘤性息肉病和消化道外病变为临床特点。本病病程较长,临床表现多样,早期易漏诊。本研究拟分析Gardner综合征的临床及影像学表现,以提高本病的诊断水平。
1 资料与方法
1.1 研究对象 收集2005年1月—2018年12月江苏大学附属人民医院(镇江市第一人民医院)经病理证实为Gardner综合征患者7例,其中男2例,女5例;年龄19~53岁,7例行CT扫描,3例行MRI检查,基本情况见表1。
1.2 CT检查 采用Siemens Sensation 64层螺旋CT 机对浅表及深部肿物进行扫描,扫描参数:管电压120 kV,管电流200 mA,层间距5.0 mm,层厚5.0 mm,重建层厚1 mm。采用高压泵静脉注射非离子型对比剂碘海醇(300 mgI/ml),速度3.0 ml/s,剂量1.5 ml/kg,行动脉期(25~30 s)、门静脉期(60 s)、延迟期(2~3 min)扫描。
1.3 MRI检查 采用Siemens Avanto 1.5T 超导型MR 扫描仪对浅表肿物进行扫描,检查序列包括T1WI、T2WI、T2-STIR 和T2-FLAIR 序列等,层厚5 mm。
1.4 图像分析 由2名影像科副主任医师阅片,观察消化道肿物的部位、形态、数量、体积、密度、增强扫描特征、周围粘连情况及外周病变的部位、数量。
1.5 病理学检查 采用Olympus CV 290 电子胃肠镜检查,镜下所见肠道内息肉及软组织肿物行常规活检,标本经病理切片后行HE 染色及免疫组化染色检查,由2名病理科副主任医师阅片。
1.6 随访 所有患者确诊后每半年进行1次电话随访,内容包括营养、肠道表现、肿物有无复发或新发以及生存状况,随访至2020年6月。
2 结果
2.1 临床表现 7例均经肠镜或病理证实肠道多发性息肉,其中癌变或重度异性增生4例。4例近亲属有多发性肠道息肉病史。5例表现为浅表肿物,3例深部肿物。7例Gardner综合征患者的基本资料见表1。

表1 7例Gardner综合征患者的基本资料
2.2 病理表现 病理大体多呈灰白色肿物,质地较韧,无包膜,边界不清,常浸润周围肌肉或脂肪组织;镜下可见形态较一致的梭形纤维母细胞和肌纤维母细胞排列成束状,间质内存在大量胶原纤维束,有丝分裂不活跃,炎症浸润少见。
2.3 肠道息肉 7例患者肠镜均显示肠道多发性息肉,病理证实为管状绒毛状腺瘤,其中重度异型增生伴癌变4例。
2.4 影像学表现 CT 显示5例浅表肿物多位于胸背部躯干,四肢亦有分布,表现为侵袭性增生肿物,边界不清,可以侵犯胸腔及腹腔。3例深部肿物为单发或多发,多位于肠系膜周围,增强扫描无明显强化。3例MRI 显示单发或多发肿物,边界不清,包膜不完整,多为等T1、混杂T2 信号,增强扫描后呈不均匀强化(图1、2)。
2.5 其他表现 7例患者中,3例牙齿异常,表现为阻生齿、多生齿或序列不齐。4例患者行头颅CT扫描,其中3例颅骨骨瘤(表1)。

图1 男,49岁,Gardner综合征。背部可见手术切口及复发肿物(A);MRI 示背部T2 高信号肿物,边界不清(B);肿块切面呈灰白色,包膜不完整(C);病理镜下可见纤维组织增生伴变性(HE,×40,D);CT 示肝右叶见团块状低密度影(E);CT 示腹腔肠系膜根部软组织密度影,CT值约50 Hu,增强扫描后强化不明显(F);病理镜下可见纤维组织增生伴变性,弥漫浸润周围组织(G);口腔见牙齿形态异常,序列不齐(H);口腔CT 示中切牙阻生齿(箭,I);头部CT 示筛窦骨瘤(J);肠镜显示较多息肉,大小约0.3~2.5 cm,呈分叶状(K);肿物触之易出血,质脆(L);病理镜下示管状绒毛状腺瘤,重度异型增生伴癌变(HE,×40),免疫组化CEA(+)(M、N);腹部CT 示肿物向腹壁突起(箭头,O)
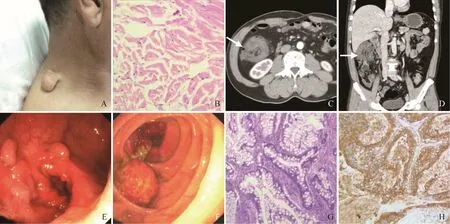
图2 男,53岁,Gardner综合征。颈肩部可见肿物,大小约4 cm×3 cm×3 cm(A);病理镜下示大量不规则纤维组织增生,有丝分裂不活跃,未见大量炎症细胞(HE,×40,B);腹部CT 示肠套叠,表现为肠管嵌入的“同心圆”(箭,C、D);肠镜示多发腺瘤样息肉及肿物(E、F);病理镜下示不规则增生癌细胞,CEA(+)(G、H)
3 讨论
Gardner综合征是一组累及多系统的症候群,发病率较低,与位于常染色体5q21-q22 的APC 基因特定区域的突变有关[1-2]。本病发病年龄分布较广,病因尚未明确,临床表现为胃肠道多发性息肉、骨瘤、腹腔硬纤维瘤、软组织肿瘤、牙齿异常、结肠外恶性肿瘤等[3-5]。本病临床诊治过程病史长、家族史高发、早期易漏诊、需要病理确诊。Larsson 等[6]报道1例患者发现口腔部多发骨瘤后7年出现良性肿物,30年后出现肠道多发息肉。本病有明确的家族遗传史。本组7例患者中,4例近亲有结肠息肉病史。因此,询问家族史对于高度疑似患者及近亲属是一个较好的预警筛查。
肠道症状常为Gardner综合征的首发表现。当患者表现为下消化道出血、腹痛、腹泻、黏液样便、肠梗阻等肠道症状时,应行肠镜及病理检查。如病理确诊为肠道多发息肉伴有中重度异型增生甚至癌变,应进一步行腹腔CT、头颅CT 等检查。本组7例患者中,5例以肠道症状初次就诊。病例2 行2次肠道手术但并未确诊,行肠镜及颈部肿物病理检查后确诊为Gardner综合征,随后再接受肠道切除术。Li 等[7]报道2例患者发生肠穿孔。肠道外肿物多见于躯干,本组5例典型的肠道外肿物分布与文献[1,3,8]报道一致。既往研究报道Gardner综合征首发于头部、腋窝及背部[9-10]。除躯干部肿瘤外,还有合并颅咽管瘤及面部肿物的病例,患儿最小2岁[2,11]。对于皮下及肌层的浅表肿物,CT 或MRI 可明确肿物的位置及浸润范围。对于深部肿物,李晶英等[8]
报道增强CT 可以显示肠系膜肿物的大小、部位及与周围器官粘连程度,并提供鉴别诊断及手术切除评估。本病后期深部肿物可逐渐增大。CT 显示病例1 的深部肿物增大并造成腹壁异常隆起,与Pena 等[12]的报道相似。CT 可发现患者牙齿异常[13]。既往研究显示多例患者因牙齿疾病于口腔科首诊,并经综合诊断后确诊[1,3,6,14-15]。因此,口腔科检查及影像学检查在Gardner综合征的早期诊断中具有重要意义[16-17]。本组病例1 曾因牙齿序列异常就诊,但被漏诊。CT 还可以确诊颌骨、腭骨和颅骨骨瘤。曹海龙等[18]报道39.08%(34/87)的 Gardner综合征出现骨瘤;Loncarevic 等[19]报道骨瘤的早期发现对Gardner综合征的筛查和预防具有重要意义。本组4例行头颅CT检查,其中3例确诊骨瘤,与文献报道相符。
病理学检查是诊断Gardner综合征的“金标准”。本组7例均经病理确诊。如患者临床表现为浅表肿物,应切除后送病理检查。如果病理诊断为侵袭性纤维瘤,应进一步行全身检查以明确是否患有Gardner综合征。
Gardner综合征根治极为困难,本组有浅表肿物的患者均给予扩大切除,但仍有局部肿物复发,且侵袭范围逐渐扩大。病例1 在治疗后期出现四肢及腹腔多发肿块,背部肿块侵犯胸膜腔后无法完全切除,化疗效果不佳,最终死亡。2020年2月,全球韧带样纤维瘤工作组发表了诊疗指南,将为本病的诊治工作带来极大的帮助[20]。
总之,Gardner综合征临床表现多样且容易漏诊,体检、肠镜、CT、MRI 及病理检查综合应用有助于本病的早期诊断和检出。
