多层螺旋CT后处理技术对颈动脉粥样硬化斑块的诊断价值
2021-03-26李俊管川江向高居
李俊,管川江,向高居
(重庆大学附属三峡医院 放射科,重庆404100)
在颈动脉粥样硬化病变患者中,受累动脉的内膜有类脂质沉着和复合糖类积聚,且随着病情加重还可出现纤维状组织增生和钙沉着,诱发斑块形成。据调查[1],颈动脉粥样硬化斑块在我国居民中发病率较高,且是缺血性脑血管疾病常见的危险因素。有报道显示[2],颈动脉粥样硬化斑块可导致血管腔狭窄,影响颅脑血供,其中30%患者可进展为缺血性脑卒中。因此,采取有效手段对颈动脉粥样硬化斑块进行准确诊断可指导临床医师及早对患者进行治疗,控制缺血性脑血管病的发生风险,减轻颈动脉粥样硬化斑块对机体造成的危害。数字减影血管造影(digital spectrum analyzer, DSA)是目前公认的颈动脉粥样硬化斑块诊断的“金标准”,可明确病变情况和供血动脉的狭窄程度,但该方法操作复杂、不能完全显示不规则或偏心性狭窄的程度,还可出现穿刺部位血肿等医源性创伤,且检查费用高[3-4]。多层螺旋计算机断层扫描(computed tomography, CT)后处理技术有助于了解血管形态、狭窄及闭塞情况,对冠状动脉粥样硬化斑块有良好的诊断价值[5],但对颈动脉粥样硬化斑块诊断的应用价值鲜有报道。鉴于此,本研究对疑似颈动脉粥样硬化斑块病变受检者的临床资料进行回顾性分析,旨在探讨上述问题。
1 资料与方法
1.1 临床资料
选取2017年1月—2019年2月重庆大学附属三峡医院放射科收治的疑似颈动脉粥样硬化斑块病变患者72 例作为研究对象。其中,男性42 例,女性30 例;年龄47~82 岁,平均(62.45±6.14)岁;高危因素:高血压52 例,2 型糖尿病33 例,高脂血症35 例,长期伏案工作41 例,抽烟26 例,酗酒21例;临床症状:头晕45例,头痛41例,恶心20例,无明显症状者22 例。纳入标准:①有颈动脉粥样硬化斑块病变的高危因素,如高血压、2 型糖尿病、高脂血症、长期伏案工作等;②经多层螺旋CT 后处理技术和DSA 检查、诊断;③有完整的临床资料,且均保存于电子病历中;④本人或家属均同意对其电子病历资料进行回顾性分析。排除标准:①多层螺旋CT 后处理技术和DSA 检查时间间隔>2 周;②伴有重症颅脑损伤、脑胶质瘤、颅内动脉瘤破裂出血等疾病;③存在缺血性脑卒中疾病史;④检查资料信息不全或明显的不合逻辑。
1.2 方法
1.2.1 多层螺旋CT 后处理技术①采用美国GE公司Revolution CT 进行检查。参数:管电压12~140 kV,管电流200~500 mA,矩阵512×512,层厚1.000 mm,重建层厚和重建间隔均为0.625 mm。扫描范围为从主动脉弓至颅顶区域,采用小剂量测试动脉扫描技术明确扫描延迟时间,选用非离子型欧乃派克作为对比剂,剂量为350 mgI/ml,注射速率为4.5 ml/s,进行增强扫描。②图像后处理及阅片。将多层螺旋CT 检查获得的图像上传至系统工作站,采用图像后处理技术进行处理,包括多平面重建、表面遮盖显示、最大密度投影等,观察颈动脉粥样硬化斑块的个数,选取血管横断面,注意避开血管壁、对比剂和伪影,在斑块中心层面对其CT 值进行测量,连续测量3 次,求取平均值,将CT<60 HU、≥60 HU且<120 HU、≥120 HU的斑块分别记为软斑块、混合斑块及钙化斑块;根据图像后处理技术重建结果对管腔内径的狭窄程度进行判断,将管腔内径0 狭窄、<50%、50%~75%、75%~100%、100%者分别记为无狭窄、轻度狭窄、中度狭窄、重度狭窄及完全闭塞。
1.2.2 DSA采用德国西门子公司Artis Zeego DSA机检查。患者选取平卧位,行常规局部麻醉,采用改良Seldinger 法经右侧股动脉穿刺,置入5 F 猪尾导管与血管鞘,对颈总动脉及其分叉部、锁骨下动脉、颈内动脉及其分支等进行检查,采集图像,计算血管腔狭窄率,按照上述标准评价颈动脉的狭窄程度。
1.3 观察指标
统计多层螺旋CT 后处理技术诊断颈动脉粥样硬化斑块的结果;统计多层螺旋CT 后处理技术与DSA 诊断颈动脉狭窄的结果及两者的一致性。
1.4 统计学方法
数据分析采用SPSS 25.0 统计软件。利用Kappa一致性检验分析多层螺旋CT 后处理技术诊断管腔狭窄的结果与金标准的一致性,κ <0.40 为两者一致性较差,κ ≥0.4且<0.75为两者一致性一般,κ>0.75为两者一致性较好。P<0.05 为差异有统计学意义。
2 结果
2.1 多层螺旋CT 后处理技术诊断颈动脉粥样硬化斑块的结果
本组受试者中有56 例检出颈动脉粥样硬化斑块,共有斑块116 处,其中有9 例患者为单处斑块,有47 例患者为多发斑块;按发生位置,颈动脉分叉处斑块占比最高(49.14%),其次为颈总动脉中段(22.41%),颈内动脉颅外段(15.52%),颈总动脉起始处斑块占比最低(12.93%);按发生类型,软斑块占比最高(52.59%), 混合斑块次之(28.45%),钙化斑块占比最低(18.97%);在颈动脉分叉处,软斑块占比最高(35.34%),混合斑块次之(10.34%),钙化斑块占比最低(3.45%)。具体颈动脉粥样硬化斑块分布情况见表1。

表1 多层螺旋CT后处理技术诊断颈动脉粥样硬化斑块的结果 处(%)
2.2 多层螺旋CT 后处理技术与DSA 诊断颈动脉狭窄的结果及两者的一致性
72 例受试者双侧颈动脉共计576 节段。多层螺旋CT 后处理技术诊断颈动脉狭窄结果:无狭窄256 节段,轻度狭窄111 节段,中度狭窄162 节段,重度狭窄45 节段,完全闭塞2 节段;DSA 诊断颈动脉狭窄结果:无狭窄256 节段,轻度狭窄111节段,中度狭窄162 节段,重度狭窄45 节段,完全闭塞2 节段(见表2)。有1 节段DSA 诊断为无狭窄,但经多层螺旋CT 后处理技术诊断为轻度狭窄;有1 节段DSA 诊断为轻度狭窄,但经多层螺旋CT后处理技术诊断为无狭窄;余双侧颈动脉节段多层螺旋CT 后处理技术与DSA 诊断结果均一致,符合率为99.65%(574/576),经Kappa 一致性检验可知,多层螺旋CT 后处理技术诊断颈动脉狭窄与DSA 诊断的一致性较好(κ=0.912,P=0.007)。

表2 多层螺旋CT后处理技术与DSA诊断颈动脉狭窄的结果 (节段)
2.3 典型病例
典型病例见图1~2。

图1 左颈内动脉近段钙化及软斑块,管腔重度狭窄
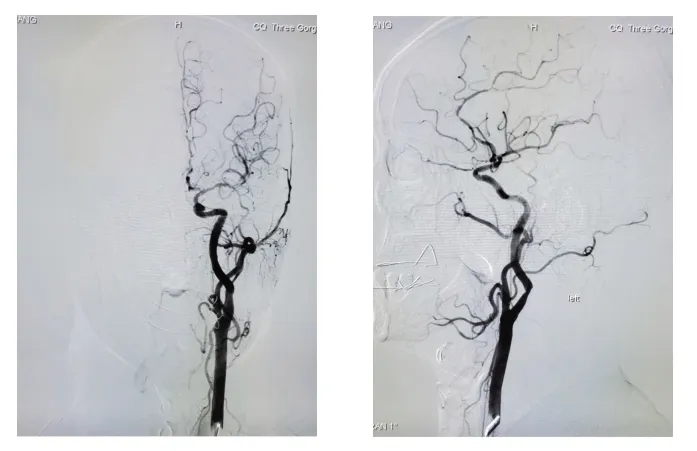
图2 左颈总动脉重度狭窄DSA
3 讨论
颈动脉粥样硬化是指颈动脉由于各种原因所致的血管壁变厚并失去弹性的常见病理改变,是动脉硬化病变中最为常见、最为重要的一种血管病变类型。颈动脉粥样硬化可引发斑块形成,而软斑块形成可显著增加缺血性脑血管病的发生概率;颈动脉粥样硬化斑块所致的血管腔狭窄也是影响颅内动脉血供的重要原因[6-8],且可导致重度残疾甚至死亡等严重后果[9]。因此,及早对颈动脉粥样硬化斑块数目、性质及血管腔狭窄程度进行准确诊断具有至关重要的意义。
本研究发现,多层螺旋CT 后处理技术对颈动脉粥样硬化斑块数目和性质的诊断明确、清晰,且对颈动脉狭窄也有明确的诊断结果。在多层螺旋CT 后处理技术与DSA 诊断颈动脉狭窄一致性检验结果中显示,两者具有较好的一致性。多层螺旋CT 后处理技术主要利用三维数据采集、图像后处理和重建技术发挥诊断的作用。该技术可借助一次扫描进行多种后处理技术的重建,从而能够通过不同角度、不同方向对颈动脉病理改变的情况进行清晰显示,主要显示的信息包括血管形态变化、血管狭窄程度、闭塞情况等[10-11]。有研究指出[12],多层螺旋CT 后处理技术在血管病变诊断中操作方便、图像分辨率高且可重复性强。此外,临床医师还可根据多层螺旋CT 后处理技术重建的图像判断血管腔狭窄的位置、程度等,对临床治疗方案的选择也有良好的指导作用。DSA 是颈动脉粥样硬化斑块病变患者血管腔狭窄程度诊断的金标准,可及时观察血管形态及血流动力学变化,但该方法无法准确判断斑块形成的情况及其性质,且操作复杂,可导致对比剂不良反应,并且有严格的适应证[14-15]。因此多层螺旋CT 后处理技术对颈动脉粥样硬化斑块病变患者有良好的诊断价值。
此外,在本研究中有2 节段颈动脉狭窄多层螺旋CT 后处理技术诊断结果与DSA 诊断结果不符,分析其原因:可能在多层螺旋CT 扫描时,患者的呼吸、动脉搏动幅度相对较大,影响图像清晰度,经后处理技术重建图像后难以准确判断颈动脉狭窄的情况。综上所述,建议在颈动脉粥样硬化斑块诊断中采用多层螺旋CT 后处理技术,与DSA 诊断颈动脉狭窄程度的结果具有较高的一致性。建议在采用该方法对颈动脉粥样硬化斑块病变患者血管腔狭窄情况进行诊断时,需提醒患者保持轻松的状态,深呼吸,放松情绪和身体,尽可能缓慢呼吸,减小动脉搏动幅度,以免影响诊断准确性。
