淀粉酶不高的重症坏死性胰腺炎1 例并文献复习
2021-03-05肖琪蒲康段降龙
肖琪,蒲康,段降龙
(1.西安医学院,陕西 西安 710000;2.陕西省人民医院,陕西 西安 710000)
0 引言
重症坏死性胰腺炎(Severe necrotizing pancreatitis)属消化系统危重病,病情凶险,因饮食习惯改变,我国发病率逐年升高,血尿淀粉酶明显升高常作为诊断标准之一,患者血尿淀粉酶及脂肪酶不高的情况较为罕见,若症状体征不典型极易误诊。对病情危重患者的精确诊断显得尤为重要,本文报道1 例淀粉酶不高的重症坏死性胰腺炎,并回顾相关文献如下。
1 病例资料
患者男性,41 岁,因“腹痛纳差2 天”入院。既往体健。查体:生命体征平稳,腹部略膨隆,余无明显异常。入院后查血常规:WBC9.37×109/L,NEU0.91,HB110g/L,余正常;肝肾功离子:总蛋白48.5g/L,白蛋白25.8g/L,淀粉酶17U/L,脂肪酶24U/L;尿淀粉酶30 U/L;超敏CRP>5,CRP136.71mg/L;BNP234pg/mL;糖化血红蛋白10.6%;PCT2.24ng/mL。腹部超声示提示:右上腹部探及一不规则低回声区域,范围约8.6×5.2cm,边界不清,轮廓不规则,内回声欠均匀,其内可见絮状低回声及条带状中强回声(图A)。腹部CT 平扫示:急性胰腺炎伴胰周渗出、腹盆腔积液、部分包裹,腹盆壁水肿(图B)。初步诊断:1.急性胰腺炎2.电解质紊乱3.低蛋白血症。入院即抗感染及抑制胰酶分泌并营养支持等治疗。患者症状持续加重,随后修正诊断为:1.重症坏死性胰腺炎2.低蛋白血症3.电解质紊乱4.腹腔积液。坚持纠正电解质紊乱、低蛋白血症等对症治疗并B 超引导下腹腔置管引流、双管冲洗,84 天后患者胰腺坏死及脓肿明显好转并出院,住院期间查血淀粉酶5 次,最高50U/L,最低13U/L;查尿淀粉酶10 次,最高213U/L,最低27U/L(图C)。出院患者门诊每月复查1 次,共3 次, CT 复查胰腺未见明显异常,随访1 次患者无不适,饮食正常,血糖控制可。

图A 腹部B 超示胰腺炎性改变
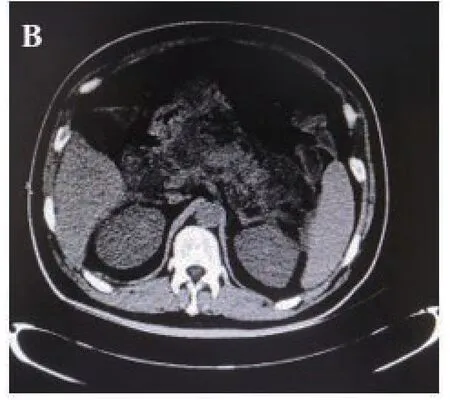
图B 腹部CT 示胰腺炎并胰周坏死
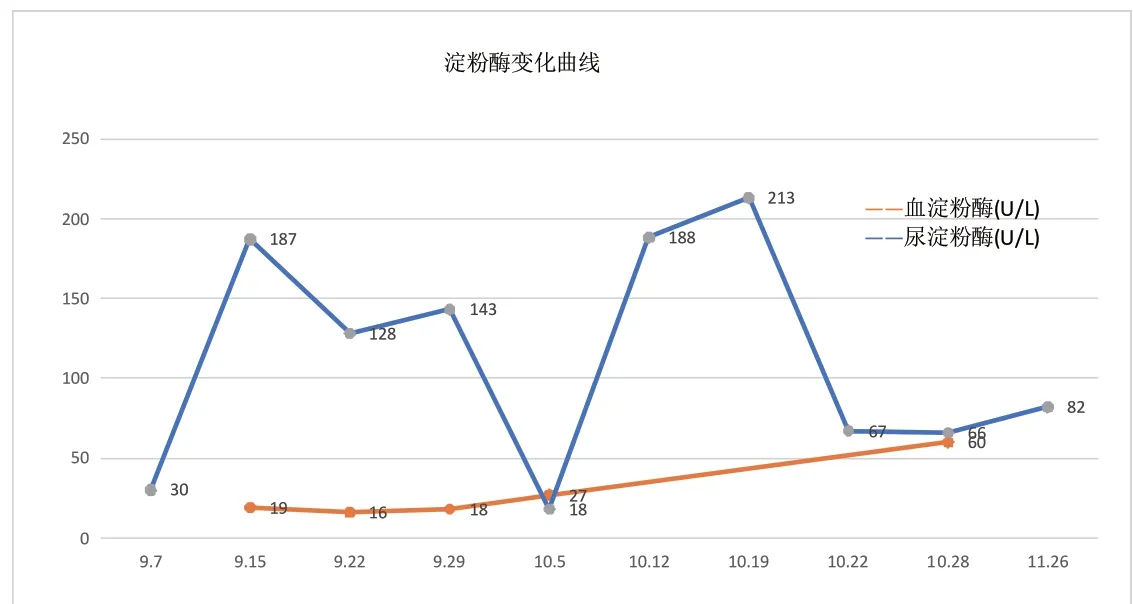
图C 住院期间血淀粉酶变化曲线
2 讨论
重症坏死性胰腺炎可因胆道阻塞或酒精刺激在短期内引起胰腺大面积坏死,预后不良。胆道结石阻塞胆总管末端或使oddi 括约肌痉挛,胆汁逆流,激活胰蛋白酶原等系列蛋白酶,致使胰腺自我消化诱发急性炎症是胰腺炎最常见病因;饮酒也是常见原因之一,酒精刺激消化系统可使胰腺大量分泌,浓度增加不利于小胰管排出,同时十二指肠乳头水肿,oddi 括约肌痉挛,部分胆汁及十二指肠液反流激活胰酶引发急性胰腺炎,病情严重者危及生命[1]。遗传学证据表明IL23Rrs11209026 A 等位基因与急性胰腺炎有关,RIPK2 rs42490-G 等位基因与重症胰腺炎风险增加有关[2]。与囊性纤维化跨膜转导调节因子(CFTR)有关基因突变也是诱发急性胰腺炎的可能原因[3]。另有学者报道通过16S rRNA 基因测序和qPCR,发现肠道菌群失调和坏死性胰腺炎中大肠杆菌MG1655 显着增加,故而证明肠道微生物群参与胰腺急性损伤[4]。其它常见的因素有高脂血症、创伤应激、免疫系统因素等。
淀粉酶不高的重症坏死性胰腺炎极为少见,一旦发生则易误诊,增加死亡风险。可能的原因有:(1)个别患者对淀粉酶缺乏敏感性,曾有学者报道1 例体内缺乏异淀粉酶的胰腺炎患者表现出正常的血淀粉酶水平[5];(2)急性胰腺炎患者胰腺组织大量坏死,淀粉酶不足,微循环受损甚至栓塞,可使血淀粉酶升高不明显[6,7];(3)通常患者血清淀粉酶升高在12h以内,12-72h 达到峰值并于5 天内降至正常,若患者就医时间大于5 天,血清淀粉酶被清除,则无法测出[8],尤其胆源性胰腺炎患者淀粉酶下降速度明显快于酒精性胰腺炎;(4)之前发作过胰腺炎此次再发,或慢性胰腺炎患者亦可出现淀粉酶不高的情况;(5)存在高脂血症时,血液粘滞血管内皮损伤,使淀粉酶抑制物升高,可使淀粉酶水平正常或降低[9]。
诊断过程中,对于病史模糊,无明显的胆道病史和酗酒史的患者,在腹部无典型症状或并存其它疾病时极易延误诊断而失去最佳治疗时机。多数患者血尿淀粉酶反应灵敏,但数据显示淀粉酶对胰腺炎的敏感度为79%[10]而脂肪酶的阴性预测值为94%~100%[11],可见脂肪酶升高比淀粉酶升高在评价胰腺炎时更有意义。CT、MRI 或B 超提示胰腺形态学改变及周围炎症渗出为诊断胰腺炎的有力证据,尽管影像技术不断发展,诊断性腹腔穿刺依然重要,特别有急性弥漫性腹膜炎表现时,必要的手术探查可增加诊断准确性。临床工作中应高度重视此类淀粉酶不高的胰腺炎患者,并与胆道疾病、肠梗阻、消化性溃疡穿孔等疾病相鉴别。胆道梗阻患者的胆道压力增高,肝充血肿大,肝区压痛叩击痛,有明显黄疸且血淀粉酶升高多不超过正常值2 倍[12]。若因胆石阻塞导致胆汁逆流诱发急性胰腺炎则两病共存;肠梗阻患者停止排气排便,多有恶心呕吐,腹平片可见气液平;消化性溃疡穿孔通常存在隔下游离气体。
近年来胰腺炎治疗越来越向多维度个体化发展,根据患者自身因素综合评估,给予补液、营养为基础的抗感染,抗胰腺分泌并结合微创介入、引流等综合治疗,大大提高了患者的治愈率[13]。有学者提出条件许可的情况下尽早肠内营养有助于保护肠道黏膜屏障和减少细菌移位,并可使免疫活性细胞早期介入机体对SAP 的反应,从而降低感染和胰周坏死的风险[14]。在临床研究中,早期使用胸腺肽a1 进行免疫刺激能使机体产生更好的免疫反应并降低继发感染率[15]。此外,坏死胰腺组织及胰周脓肿持续引流及对口冲洗在控制感染和促进胰腺修复方面有明显作用,必要时可手术清除坏死灶。相信随着医学发展可以为胰腺炎患者带来更多福音。
