脑动脉瘤介入治疗术后腰大池引流及间断腰穿对脑血管痉挛的疗效比较
2020-11-26邱荣佳甘永庆罗淼熙
邱荣佳 甘永庆 张 鹰 罗淼熙
广东省信宜市人民医院神经外科 525300
颅内动脉瘤是脑血管病变里的常见病症,动脉瘤破裂患者常常会迅速出现意识障碍,病情危急,因此及时诊断和治疗是降低死亡率和改善预后的关键。介入栓塞是临床上治疗脑动脉瘤的主要手段,其优点为疗效快、创伤小,但其术后的常见并发症脑血管痉挛(Cerebral vasospasm,CVS)容易导致动脉瘤性蛛网膜下腔出血,可致患者死亡或残疾[1-3]。脑脊液置换常用来治疗CVS,根据置换方式的不同,可分为腰大池持续引流与腰椎间断穿刺置换。经研究证实脑脊液置换术可有效清除血液分解释放的各种产物,缓解症状的同时有效降低CVS的发生率。但两种置换术对预防CVS的效果是否具有差异呢?本文选取68例脑动脉瘤患者作为观察对象,分别实施腰大池引流与腰椎间断穿刺,来探讨两种术式对CVS的发生影响。
1 资料与方法
1.1 一般资料 选取2017年6月—2019年10月在我院接受治疗的患者68例。入选标准:(1)经脑血管造影检查确诊为脑动脉瘤;(2)发病第1天内入院治疗。排除标准:(1)严重昏迷的患者;(2)合并其他严重心、肺、肝、肾功能障碍的患者。其中男37例,女31例,年龄44~72岁,平均年龄(45.5±8.9)岁。动脉瘤类型:大脑前动脉瘤30例,大脑中后交通动脉瘤31例,大脑中动脉瘤7例。将68例患者随机分组:试验组34例,男18例,女16例,年龄44~67岁,平均年龄(44.52±8.15)岁;对照组34例,男19例,女15例,年龄48~72岁,平均年龄(46.34±7.46)岁。两组一般资料比较差异无统计学意义(P>0.05),具有可比性。
1.2 方法 所有患者入院行动脉瘤介入治疗术。术后绝对卧床,维持正常血压、血糖,常规应用止血剂、脱水剂以及钙离子拮抗剂等按照动脉瘤介入疗法标准规范操作。试验组:患者术后行腰大池持续引流。穿刺时,取侧卧位,于L3~4椎间隙进行穿刺,将穿刺针穿入腰大池内可见脑脊液流出后,送入硬膜外管15cm后拔出穿刺针。引流时保持速度3滴/min,24h内引流量低于250ml即可。治疗时间7d。复查头颅CT结果如显示患者颅内积血消失,则可结束治疗。对照组:术后每日腰穿释放脑脊液1次,在穿刺时,取侧卧位,于L3~4椎间隙进行穿刺,将18号针穿入蛛网膜下腔,置入硅胶管,将一次性无菌引流袋与之连接,控制好引流速度,每次引流量为30ml。治疗时间为7d。复查头颅CT结果如显示患者颅内积血消失,则可结束治疗。
1.3 观察指标 观察两组患者治疗期间血管痉挛发生情况。检测两组治疗第1、3、7天的脑脊液红细胞计数、脑脊液内皮素血管肽-1(ET-1)、大脑中动脉平均血流速度(VMCA)以及治疗前后NIHSS评分的情况。CVS诊断标准[4]:(1)有症状性血管痉挛:患者病情进行性加重,出现局灶性神经损害加重或意识障碍等,但MRI或CT等影像学检查结果显示颅内情况较前无显著变化。(2)无症状性血管痉挛:经颅彩色多普勒(TCD)超声检查显示大脑中动脉VMCA>120cm/s,或血流速度峰值超过200cm/s,出现湍流现象。

2 结果
2.1 两组患者血管痉挛发生率比较 试验组治疗期间血管痉挛发生率为11.8%(4/34),对照组血管痉挛发生率为26.5%(9/34),两组比较差异有统计学意义(χ2=4.383,P<0.05)。
2.2 两组患者脑脊液ET-1水平及VMCA比较 试验组患者治疗第3、7天的脑脊液ET-1浓度和VMCA明显低于对照组,两组数据对比差异有统计学意义(P<0.05),见表1。
2.3 两组患者治疗期间脑脊液红细胞数量比较 治疗期间,两组患者脑脊液红细胞数量随治疗时间的延长都有不同程度的降低。与对照组比较,试验组患者治疗第3、7天脑脊液红细胞计数含量下降明显,两组数据对比差异有统计学意义(P<0.05),见表2。
2.4 两组患者治疗前后NIHSS评分比较 治疗前两组NI-HSS评分差异无统计学意义(P>0.05);治疗后试验组NIHSS评分明显低于对照组,差异有统计学意义(P<0.05)。见表3。

表1 两组患者脑脊液ET-1水平和VMCA比较

表2 两组患者脑脊液红细胞计数比较
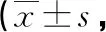
表3 两组治疗前后NIHSS评分比较分)
3 讨论
CVS严重影响脑动脉瘤介入术的治疗效果,也是临床上凶险的并发症,常可导致患者死亡或昏迷,加重病情。有研究指出,脑动脉瘤介入术后CVS的发病率可高达30%以上[5],致死率高达15%~20%[6]。因此CVS的早期诊断与治疗不仅能有效降低其致残和致死率,还能显著提高脑动脉瘤介入术的疗效,提高患者的生存率与生存质量。有研究表明,CVS的发生率可能与血管活性物质的释放、蛛网膜下腔积血的刺激、红细胞降解产物的积累等因素密切相关[7]。比如,目前大多学者认为CVS的发生是一个多因素、多层次的演变过程,而其中ET-1作为内源性血管活性物质的参与被认为与其发生发展密切相关[8]。ET-1由血管内皮细胞合成,在脑动脉瘤介入术后大量释放入血,经过一系列信号转导产生强烈缩血管作用,引起脑血管痉挛。
目前对于脑血管痉挛防治策略主要为及时清除积血,通过脑脊液的引流来降低脑内红细胞的含量,减低红细胞级相关血管活性物质对脑血管的刺激[9],来达到缓解和预防CVS的治疗目的。目前临床上有两种脑脊液的引流方式,一种为持续性腰大池引流,另一种为间断性的腰椎穿刺引流,两种引流方式均能达到有效预防CVS的治疗目的,均可降低脑脊液中的红细胞含量及其相关性血管活性物质[10],但对于两种操作的优缺点也存在争议。
本文结果显示,试验组治疗期间脑脊液红细胞计数、ET-1水平以及NIHSS评分均低于对照组,VMCA高于对照组,试验组的脑血管痉挛发生率明显低于对照组。该结果提示:对于脑动脉瘤介入术后的患者来说,行腰大池持续引流可以有效预防CVS以及患者CVS的不良影响。
腰椎穿刺引流是脑动脉瘤介入术后常用的治疗措施,能减少血性脑脊液刺激,促进积血吸收,减少脑血管痉挛。但频繁的腰椎穿刺引流不仅浪费了大量的医疗资源,还降低了患者的治疗依从性。采用腰大池持续引流可以将患者的出血性脑脊液尽快排出,不仅可以有效避免无菌性炎症的发生,更可以降低CVS的发生率。腰大池持续引流具有创伤小、成功率高的优点,在引流过程中,流速均匀、缓慢[11],操作简单,不仅可以减少患者的治疗时间,有效减少术后CVS的发生率,有助于患者康复,更避免了重复腰穿造成的反复损伤,以及腰穿时排出脑脊液速度过快所导致的后遗症[12]。
综上所述,实施腰大池引流是预防CVS的更佳选择,在降低脑脊液中红细胞计数和 ET-1水平的同时,改善了VMCA的变化情况,也进一步改善了患者神经功能的缺损,有助于患者病情康复。
