分析有创-无创序贯机械通气在COPD 合并呼吸衰竭患者中的应用效果
2020-11-09牛贺王猛
牛贺 王猛
慢性阻塞性肺疾病在40 岁以上中老年人群中患病率较高,随着病情发展易合并出现呼吸衰竭症状,造成二氧化碳潴留、机体缺氧,进而诱发一系列全身症状,提高死亡率。此类患者临床通常会转入ICU 进行气管插管有创机械通气治疗,待患者呼吸参数达标,撤离呼吸机。但是有创通气时间过长,会有35%~60%的患者因为呼吸机依赖、营养不良、VAP 等情况发生撤机困难,提高死亡率[1]。临床中,部分患者可采取双水平正压通气(BiPAP)治疗,有助于改善患者呼吸肌疲劳状况,但是针对严重的肺部、支气管感染者,以及分泌物粘稠且多者,难以达到理想的效果。而在国外,已经有研究将有创-无创序贯机械通气应用到慢性阻塞性肺疾病合并呼吸衰竭治疗中,成效斐然,基于此,本院为验证这一治疗方式的应用效果展开了本次研究,现报告如下。
1 资料与方法
1.1 一般资料 此次研究筛选2018 年7 月~2020 年2 月本院收治的64 例慢性阻塞性肺疾病合并呼吸衰竭患者为研究对象,采用数字表法随机分为研究组及对照组,各32 例。研究组女9 例,男23 例;年龄51~79 岁,平均年龄(61.34±5.89)岁;慢性阻塞性肺疾病病程3~24 年,平均慢性阻塞性肺疾病病程(11.36±4.25)年。对照组女11 例,男21 例;年龄53~77 岁,平均年龄(61.19±5.46)岁;慢性阻塞性肺疾病病程4~22 年,平均慢性阻塞性肺疾病病程(11.51±3.53)年。两组患者的一般资料比较,差异无统计学意义(P>0.05),具有可比性。所有患者均通过体征、血象、胸片检查等确诊;符合呼吸支持指征;患者和家属都知道本次研究,并签订书面同意书。排除自发性气胸等原因导致的呼吸衰竭者;排除合并恶性肿瘤者;排除肝、肾、心等器官功能严重不全者。
1.2 方法 两组患者均进行常规治疗,包括纠正水电解质平衡、营养支持、化痰止咳、解痉平喘、抗感染等。同时,进行经气管插管有创机械通气治疗,采用PSV+SIMV 呼吸模式,呼吸频率、吸入氧浓度等参数根据患者耐受性、血气分析、通气状况合理调整,保持呼气末正压维持在4~6 cm H2O(1 cm H2O=0.098 kPa)。
1.2.1 对照组 当患者出现肺部感染控制窗(PIC 窗)后,继续进行气管插管有创通气,若患者吸气负荷、呼吸功耗明显降低,将压力支持水平逐渐降低到6~8 cm H2O,持续3~4 h,将声门下间隙潴留物彻底清除,拔管撤离呼吸机。
1.2.2 研究组 当患者痰液变稀、变白,痰量减少,外周血白细胞计数减少,体温正常,胸片检查感染明显改善,出现PIC 窗时,将气管插管拔出,连接口鼻面罩进行无创通气。采用BiPAP,起始参数:呼气压力(EPAP)为3~4 cm H2O,吸气压力(IPAP)为8~10 cm H2O,持续20 min,之后根据患者体重、呼吸状态做调整,让潮气量维持在6~8 ml/kg,呼吸频率维持在12~18 次/min,血氧饱和度>90%,二氧化碳分压维持在45~60 mm Hg(1 mm Hg=0.133 kPa)或拔管前水平。无创通气期间对患者动脉血气、临床症状进行实时监测,待病情好转后,及时调整呼吸机参数,IPAP 降低到8 cm H2O,患者恢复稳定的自主呼吸,5 d 后可撤机。
1.3 观察指标 ①比较两组患者的有创通气时间、总通气时间及ICU 住院时间。②比较两组患者的预后情况,包括死亡、再次插管、VAP、撤机成功。
1.4 统计学方法 采用SPSS18.0 统计学软件进行统计分析。计量资料以均数±标准差()表示,采用t 检验;计数资料以率(%)表示,采用χ2检验。P<0.05 表示差异具有统计学意义。
2 结果
2.1 两组患者的有创通气时间、总通气时间、ICU 住院时间比较 研究组患者的有创通气时间、总通气时间、ICU 住院时间均短于对照组,差异均具有统计学意义(P<0.05)。见表1。
表1 两组患者的有创通气时间、总通气时间、ICU 住院时间比较(,d)
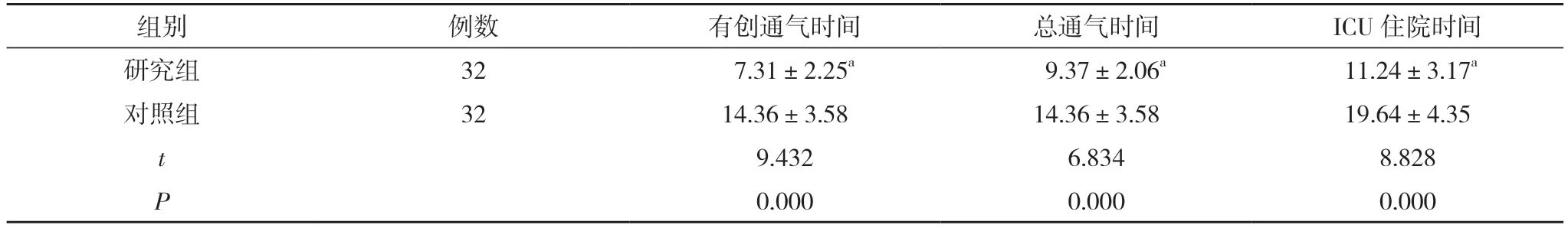
表1 两组患者的有创通气时间、总通气时间、ICU 住院时间比较(,d)
注:与对照组比较,aP<0.05
2.2 两组患者的预后情况比较 研究组死亡率6.25%(2/32)低于对照组的25.00%(8/32),差异具有统计学意义(χ2=4.267,P=0.039<0.05);研究组再次插管率9.38%(3/32)低于对照组的31.25%(10/32),差异具有统计学意义(χ2=4.730,P=0.030<0.05);研究组VAP 发生率15.63%(5/32)低于对照组的40.63%(13/32),差异具有统计学意义(χ2=4.947,P=0.026<0.05);研究组撤机成功率84.38%(27/32)高于对照组的43.75%(14/32),差异具有统计学意义(χ2=11.470,P=0.001<0.05)。
3 讨论
临床研究显示,严重慢性阻塞性肺疾病患者易合并呼吸衰竭。分析原因,主要因为患者气道中有大量粘性分泌物,同时肺部感染严重、中枢神经系统麻痹所致,为改善患者呼吸功能,降低死亡率,需立即进行呼吸支持治疗[2]。有创机械通气通过建立人工气道,促使分泌物排出,确保患者呼吸畅通,缓解呼吸肌疲劳,提高呼吸质量。不过长时间气管插管、气道用药,细菌容易侵入,并聚集在肺泡中,进而诱发VAP,导致病情加重,延长有创通气时间,由此形成恶性循环,提高患者死亡率[3]。而无创通气是将口鼻面罩连接到呼吸机上,通过调节吸气压力、呼气压力,使患者持续有效吸氧,减轻呼吸肌疲劳,改善呼吸功能[4]。同时,无创通气操作便捷,不会损伤气道、不易出现气压伤,也不会对患者说话、吞咽等功能产生影响。尽管无创通气能减少并发症、提高安全性、降低患者痛苦,但是不适用于危重患者。
有创-无创序贯通气治疗是将两种通气方式联合使用[5],最大程度发挥两者优势,弥补单一治疗不足,提高治疗的有效性和安全性。在实际应用中,首先采用有创机械通气,快速稳定患者的生命体征,提高呼吸质量,当病情稳定、参数达标后,拔出气管插管,用BiPAP 代替继续进行通气治疗,直到达到脱机标准。这样一方面能快速增加通气量,改善患者呼吸衰竭症状[6],另一方面还能最大程度缩短气管插管时间,降低VAP 发生率,提高治疗效果。
此次研究中,进行有创-无创序贯机械通气治疗的研究组比进行常规有创机械通气的对照组有着更好的治疗效果。其中,研究组患者的有创通气时间、总通气时间、ICU 住院时间均短于对照组,差异均具有统计学意义(P<0.05)。另外,研究组死亡率、再次插管率、VAP发生率均低于对照组,撤机成功率高于对照组,差异均具有统计学意义(P<0.05)。结果表明,患者先通过有创机械通气治疗,以PIC 窗为切点,切换无创通气,在保证治疗效果的同时,能最大程度缩短有创通气时间,减少VAP,降低再次插管率,让患者成功撤机,缩短ICU 住院时长,减少医疗费用,减轻家庭经济负担。不过,在此次研究中研究组有5 例发生VAP,与错过最佳拔管时间有关,长时间的有创插管诱发了细菌感染有关;另外,还有3 例再次插管,是因为患者生命体征未达到稳定状态,没有出现PIC 窗,而过早拔管使呼吸不畅,不得不重新插管。由此说明,在有创-无创序贯机械通气治疗过程中,要准确把握拔管时机,PIC 窗是临床表现改善的时间,如果出现PIC 窗未及时拔管,会延长插管时间,提高VAP 发生率;如果未出现PIC 窗就拔管,会因为呼吸肌疲劳状况未得到有效改善,使病情再次加重,需要再次气管插管[7]。所以,要严格控制PIC 窗,只有在最佳时机拔管,才能持续改善通气功能,提高脱机成率,降低死亡率。
<1),且各件产品是否为不合格品相互独立.
综上所述,慢性阻塞性肺疾病合并呼吸衰竭患者应用有创-无创序贯机械通气治疗能提高撤机成功率、减少并发症、缩短住院时间,优化预后效果,临床中值得推广应用。
