早产儿贫血的影响因素分析
2020-10-19颜新艳傅启蒙
颜新艳,安 蕾,傅启蒙,张 瑛
(1.长治医学院研究生院,山西 长治 046000;2.长治医学院附属和济医院儿科,山西 长治 046000)
贫血是早产儿常见的并发症之一,对早产儿的预后、儿童的神经系统发育及生存和生活质量均有较大影响[1]。尽管医疗技术越来越发达,早产儿管理越来越规范,但早产儿贫血仍是一个重要的问题。各地区的早产儿贫血率不同,长治地区作为山西省的重要城市,缺乏早产儿贫血的相关报道。本研究回顾性地分析了长治市人民医院住院早产儿的病例资料,以了解早产儿贫血的发病率及影响因素,为改善该地区早产儿贫血提供参考。
1研究对象与方法
1.1研究对象
选取2018年1月至2019年12月期间长治市人民医院新生儿科收入院的生后24小时内早产儿的病历资料。根据纳入标准:胎龄<37周且符合早产儿贫血诊断标准[2]的早产儿;排除标准:非生后24小时内入院,2周内自动出院或转院,2周内死亡,住院期间只行1次血常规检查,ABO溶血性贫血,新生儿出血性疾病(如肺出血、消化道出血等),产前及出生时患失血性疾病(如前置胎盘、胎盘早剥、维生素K缺乏症等),本次共收集289例病历资料。本研究通过伦理审查。
1.2诊断标准
依据《儿科学》[2]中的标准判定早产儿贫血及其严重程度:新生儿血红蛋白(hemoglobin,Hb)<145g/L为贫血;新生儿Hb在120~144g/L为轻度贫血,90~119g/L为中度贫血,60~89g/L为重度贫血,<60g/L为极重度贫血。
1.3方法
收集289例早产儿的性别、胎龄、体重、分娩方式、胎次、是否双胎、出生时Hb、住院天数、住院期间最低Hb、开奶时间、黄疸出现时间、黄疸持续时间、住院期间采血次数、呼吸机使用时间及孕母合并症等临床资料。对早产儿分组,按是否发生贫血分为贫血组(181例)、对照组(108例);按贫血严重程度分为轻度贫血组(116例)、中度贫血组(60例)、重度贫血组(5例),分析上述临床资料与贫血的关系。
1.4统计学方法

2结果
2.1病例的一般情况
在289例早产儿中,胎龄最小为28+1周,最大为36+6周,中位数为35+3周;出生体重最低为1 100g,最高为3 900g,平均出生体重为(2 295.48±496.45)g;男性175例,女性114例,男女比例1.5∶1;贫血181例,贫血发生率为62.6%。按贫血严重程度分组,轻度贫血组116例(64.1%),中度贫血组60例(33.1%),重度贫血组5例(2.8%),无极重度贫血者。
2.2早产儿贫血的单因素分析
贫血组与对照组比较,不同的胎龄、出生体重、出生Hb、住院天数、开奶时间、黄疸持续时间、住院期间采血次数(静脉采血总次数、微量采血总次数、采血气总次数)、呼吸机使用时间、孕母贫血及孕母子痫前期的差异均有统计学意义(均P<0.05),见表1。
表1 早产儿贫血的相关因素分析
2.2.1胎龄与早产儿贫血的关系
将早产儿按胎龄分为≤32+6周(11.4%)、33~34+6周(27.3%)、≥35周(61.2%)三组,住院期间最低Hb水平随胎龄的增加而增高(P<0.05),经两两比较,胎龄≤32+6周与33~34+6周比较(t=-5.024,P=0.000)、≤32+6周与≥35周比较(t=-7.337,P=0.000)、33~34+6周与≥35周比较(t=-2.045,P=0.042),差异均有统计学意义(均P<0.05);贫血的发生率随胎龄增加而降低(P<0.05),可见胎龄越小,贫血发生率越高,贫血越严重,见表2。

表2 胎龄与早产儿贫血关系的比较结果
2.2.2出生体重与早产儿贫血的关系
将早产儿按出生体重分为≤1 500g(7.3%)、1 501~2 500g(61.9%)、>2 500g(30.8%)三组,住院期间最低Hb水平随出生体重的增加而增高(P<0.05),经两两比较,出生体重≤1 500g与1 501~2 500g比较(t=-5.283,P=0.000)、≤1 500g与>2 500g比较(t=-7.503,P=0.000)、1 501~2 500g与>2 500g比较(t=-2.950,P=0.004),差异均有统计学意义(均P<0.05);贫血的发生率随出生体重增加而降低(P<0.05),可见出生体重越低,贫血发生率越高,贫血越严重,见表3。

表3 出生体重与早产儿贫血关系的比较结果
2.2.3母亲孕期合并疾病与早产儿贫血的关系
2.2.3.1孕母贫血与早产儿贫血的关系 在289例早产儿中,按孕母是否合并贫血分组,与孕母无贫血比较,孕母贫血早产儿的出生Hb和住院期间最低Hb均较低,而贫血发生率较高,差异均有统计学意义(均P<0.05),见表4。

表4 孕母贫血与早产儿贫血关系的比较结果
2.2.3.2孕母子痫前期与早产儿贫血的关系 在289例早产儿中,按孕母是否合并子痫前期分组,与孕母无子痫前期比较,孕母子痫前期早产儿的住院期间最低Hb较低,而贫血发生率较高,差异均有统计学意义(均P<0.05),但出生Hb差异无统计学意义(P>0.05),见表5。

表5 孕母子痫前期与早产儿贫血关系的比较结果
2.3早产儿影响因素与住院期间最低Hb的相关性分析
经Pearson相关检验显示,出生Hb与住院期间最低Hb呈正相关(P<0.05),住院天数、开奶时间、黄疸持续时间、住院期间采血次数(静脉采血总次数、微量采血总次数、采血气总次数)和呼吸机使用时间与住院期间最低Hb均呈负相关(均P<0.05),见表6。
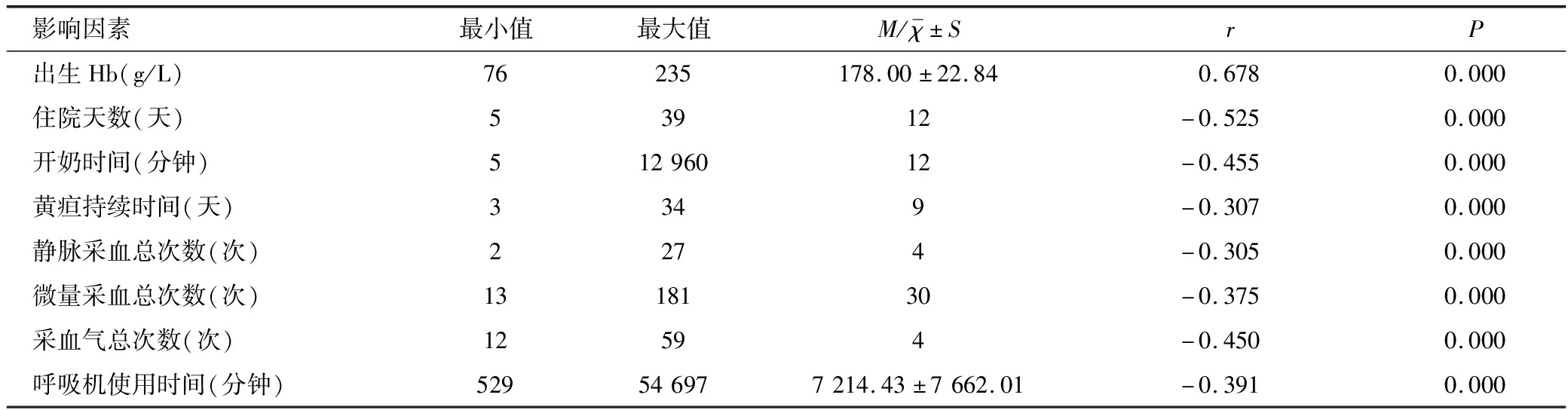
表6 早产儿影响因素与住院期间最低Hb的相关性分析结果
2.4早产儿贫血的多因素分析
将是否发生贫血作为因变量,将有意义的影响因素作为自变量进行Logistic回归分析,结果显示住院天数是早产儿贫血的独立危险因素(P<0.05),出生体重、出生Hb、微量采血总次数是早产儿贫血的保护因素(均P<0.05),见表7。

表7 早产儿贫血的多因素分析结果
3讨论
3.1出生胎龄和出生体重对早产儿贫血的影响
本研究显示,胎龄越小,出生体重越低,贫血发生率越高,与Santos等[3]的研究相符。胎儿在孕晚期从母亲处获得的铁最多,而胎龄越小,其从母亲处获得的铁减少,使胎儿铁储备不足。胎龄越小,早产儿发育越不成熟,其促红细胞生成素及骨髓造血能力越低下,红细胞寿命短,易发生贫血;出生体重越低,早产儿生后追赶生长速度快,血容量增加,易发生稀释性贫血,加重了早产儿贫血。另外,早产儿胃肠道功能不成熟,易并发各种消化道疾病,要经历更多的非胃肠道喂养,开奶时间晚;肝酶数量和活性不足,黄疸持续时间延长;吸吮-吞咽-呼吸动作不协调,易发生喂养困难和生长迟缓,最终出院计划延迟。本研究显示,早产儿贫血以轻度为主,发生率为62.6%,明显高于国内报道[4-5]。这可能是因为早产儿生理结构和功能不成熟,本身容易并发各种严重疾病,因此在临床工作中应重视这些严重并发症,及早采取干预措施来预防和控制病情,但由于其贫血症状程度较轻,症状不明显,短期内对早产儿未表现出影响,在临床中往往被忽视,甚至不能及时采取措施对已发生贫血的早产儿进行纠正,易导致其贫血的恶性循环。
3.2住院时间和住院期间采血量对早产儿贫血的影响
本研究显示,贫血组住院天数和呼吸机使用时间均大于非贫血组,且住院天数是早产儿贫血的独立危险因素,与国内外相关报道[6-7]一致。住院时间和呼吸机使用时间越长,提示早产儿病情较危重,住院期间需进行多次采血以明确诊断或监测病情变化,从而使住院期间采血相关性失血增多,导致早产儿贫血发生,加上早产儿造血功能低下和生后追赶生长造成的贫血不能及时纠正,导致其贫血加重。采血相关性失血目前被认为是早产儿贫血的主要原因[8]。本研究中早产儿贫血发生率高达62.6%,可能也主要与此有关。此外,本研究显示,微量采血总次数是早产儿贫血的保护因素,这表明在临床工作中要减少微量采血量及总次数。目前,临床工作中对静脉采血有明确的采血量要求,也应尽量减少静脉采血量,但并未对微量采血量有明确要求,且对减少微量采血量的意识薄弱,同时采血操作技术不齐和实验室仪器不同,导致微量采血量增多。因此,在临床工作中应密切监测早产儿的病情变化,减少呼吸机的使用,缩短住院时间,精进操作技术并校对仪器,从而减少采血相关性失血。
3.3母亲孕期合并疾病对早产儿贫血的影响
有研究显示,我国北方孕母合并子痫前期和贫血发生率均高于南方[9]。孕母合并子痫前期及贫血会使胎盘缺血,母亲供铁量减少,易造成先天铁储备降低,使新生儿出生Hb较低,易发生贫血。本研究显示,与孕母无贫血比较,孕母贫血的早产儿出生Hb低(P<0.05),而孕母子痫前期与孕母无子痫前期的早产儿出生Hb差异无统计学意义(P>0.05)。这可能是因为产科医生对有子痫前期的孕母更加关注且督促其定期检查,并且孕母也重视子痫前期对胎儿的影响,及早、积极主动地咨询医生,并采取干预措施控制病情,保证了胎儿的营养摄入量;而贫血症状隐匿,孕母不重视,不主动了解贫血知识,甚至达到铁剂治疗的孕母也未在意,大多自行停药,孕母自身贫血未得到纠正,可导致胎儿先天铁储备不足,使其出生Hb降低。因此,需对孕母加大妊娠期合并症知识的宣传力度,加强健康教育,及早发现孕期合并症并采取干预措施,以减少妊娠期合并症,提高新生儿出生Hb。
3.4晚期早产儿是其贫血的高风险人群
本研究发现,出生胎龄为34~36+6周的晚期早产儿的贫血发生率也高于国内报道[4-5]。本研究纳入的289例早产儿中,主要以出生胎龄≥35周的早产儿为主,占61.2%(177/289),与王希等[10]的报道相近。晚期早产儿胎龄和体重均接近足月儿,经常被错误地认为与足月儿差别不大,往往被忽视。然而,与足月儿比较,晚期早产儿的生理和结构仍不成熟,其发病率和死亡率的风险较高,是早产儿中特殊的高危群体,仍需要密切监护[11-12]。晚期早产的病因主要是因孕母合并子痫前期、前置胎盘和胎儿窘迫而进行的治疗性早产[13],通过剖宫产终止妊娠。随着二孩政策的开放和辅助生殖技术的发展,高龄产妇和多胎妊娠增多,剖宫产率增加,孕母失血和瘢痕子宫增多,孕母和胎儿贫血风险增加。胎儿在孕晚期大量沉积铁,且胎肺在孕晚期过渡发育并大量分泌肺泡表面活性物质[10]。晚期早产则铁沉积不足、胎肺发育不成熟,导致气体交换障碍,加之剖宫产时肺液未经产道挤压排出,易并发呼吸窘迫综合征等呼吸道疾病,使呼吸机使用增多,贫血风险增加。因此,严格掌握剖宫产指征,并对晚期早产儿使用糖皮质激素促胎肺成熟可减少晚期早产,对预防呼吸道并发症有重要意义。
综上所述,早产儿贫血发生率较高,且胎龄越小、出生体重越低,贫血发生率越高,但晚期早产儿也是贫血的高风险人群。住院时间越长,采血相关性失血越多,贫血风险越高。应严格掌握剖宫产指征以减少早产及晚期早产,并加强对早产儿及晚期早产儿的监护,缩短住院时间,同时需要加大妊娠期合并症知识的宣传力度。本研究为单一中心的回顾性研究,今后应进一步进行多中心研究以了解整个长治地区的早产儿贫血发生率情况,为长治地区防治早产儿贫血提供依据,并为早产儿提供更好的服务。
