不同手术方式治疗盆腔器官脱垂的疗效分析
2020-09-13胡晓文
胡晓文,何 玉
(蚌埠医学院第一附属医院妇科,安徽 蚌埠 233000)
盆腔器官脱垂( pelvic organ prolaps,POP)是女性盆底功能障碍性疾病中最常见的一种类型,在中老年女性中的发病率约为30%[1]。对于盆腔器官脱垂症状影响生活质量者,拒绝保守治疗或非手术治疗无效的患者,可考虑手术治疗。POP的手术治疗方式有许多,如经阴道、经腹及经腹腔镜等多种途径。随着临床应用及临床研究的深入进行,医生们逐渐认识到若患者存在子宫脱垂,仅仅行单纯的全子宫切除术并不能解决根本的问题,为求降低POP术后再次复发的风险,需同时行阴道顶端固定术。如阴道顶端宫底韧带悬吊术及骶棘韧带悬吊术,研究表明,此两种术式,在术后患者的解剖复位、功能恢复和术后并发症的发生方面差异无统计学意义(A级)[2]。且最近的临床数据表明,不可吸收网片在盆腔器官脱垂疾病的治疗中有着广泛的应用,前盆底重建术及全盆底重建术是国际公认的有着肯定疗效的POP术式[3]。为降低手术复发率,了解不同术式患者术后并发症,本文对于采用传统经阴道全子宫切除术(Total vaginal hysterctomy,TVH)联合骶棘韧带悬吊术(sacrospinous ligament fixation,SSLF),和采用不可吸收网片的盆底重建术(包括前盆底重建术联合骶棘韧带固定术及全盆底重建术)治疗重度盆腔器官脱垂的患者进行比较分析。
1 资料与方法
1.1 研究对象回顾性分析蚌埠医学院第一附属医院妇科2015年1月至2019年1月间因前盆腔及中盆腔器官脱垂接受手术治疗的中重度POP患者120例作为研究对象。根据手术方式的不同分为两组,采用不可吸收网片行盆底重建术的患者63例,包括前盆底重建术联合骶棘韧带固定术33例和全盆底重建术的30例,作为研究组;行阴式全子宫切除术+阴道前后壁修补术+阴道残端骶棘韧带悬吊术57例作为对照组。纳入标准:(1)术前诊断为前盆腔及中盆腔POP-Q Ⅲ~Ⅳ度并伴有临床症状者,术前需排除子宫体、子宫颈良恶性疾病。(2)术前已采用保守治疗,如盆底肌训练、放置子宫托等方法,效果均不满意者。(3)无严重内科并发症者。(4)病历资料完整,可理解调查问卷内容并配合随访者。(5)体重指数(BMI)<35.0 kg/m2者。两组患者的一般情况(POP-Q分度、年龄、绝经年龄、孕产次、是否合并慢性咳嗽、便秘及BMI)无统计学差异(P>0.05),其中研究组中前盆底重建术联合骶棘韧带固定术组和全盆底重建术组患者亦无统计学差异(P>0.05)。

表1 两组患者一般情况
1.2 诊断标准采用Bump提出的盆腔器官脱垂定量分期法(POP-Q),详细采集病史及术前的症状,并进行相关压力试验、指压试验、棉签试验和尿动力学检测等辅助检测,判断是否存在压力性尿失禁。
1.3 方法
1.3.1 术前准备 (1)常规完善术前检查,排除手术禁忌症;(2)对于宫颈、宫体、阴道壁等脱垂组织给予坐浴对症治疗,绝经患者阴道局部雌激素软膏应用,均行阴道擦洗;(3)行肠道准备,自术前3d起予以无渣半流质饮食,术前1d予以复方聚乙二醇电解质散导泻。
1.3.2 手术方法 (1)阴式全子宫切除术联合阴道残端骶棘韧带悬吊术:阴式全子宫切除术手术方式参照妇产科手术学。必要时行阴道前后壁修补术。骶棘韧带固定术:触及右侧坐骨棘,在右侧阴道直肠侧沟处阴道黏膜下注入生理盐水形成水垫,打开阴道后壁,钝性分离直肠右侧间隙及阴道右侧壁,暴露右侧骶棘韧带,用不可吸收缝合线在距离坐骨棘2 cm处把宫骶韧带及骶棘韧带缝合固定两针,后把子宫右侧宫骶韧带固定线与阴道各个残端打结固定,而后可吸收线连续缝合阴道壁黏膜。(2)前盆底重建术联合骶棘韧带固定术:具体手术方式参照德国PFM Tiloop Total4前盆底重建术,如子宫颈较长,先行Manchester手术后再按上述方法施行。合并张力性尿失禁,则同时行TOT。骶棘韧带固定术:同上。(3)全盆底重建术:采用德国PFM Tiloop Total 6网片的全盆底重建术,水压分离后在阴道前壁作正中切口,从阴道底部至距尿道口3 cm左右处分离膀胱与阴道壁,分离至侧面的盆腔内筋膜的腱弓处,然后分离至坐骨棘。第一个皮肤切口位于耻骨降支侧边缘的生殖股皱褶处,与阴蒂平。第二个切口应位于第一个切口外1~2cm,下2~3cm处。对侧行相同切口。第三个切口位于肛门外3cm,下3cm。对侧行相同切口。前路浅支:螺旋穿针器通过前端切口穿入,紧贴着绕过耻骨降支。前路深支:弯形穿针器通过第二个切口穿入,穿过闭孔的下侧角。继续沿着耻骨到达位于闭孔内肌后部的坐骨棘,直至针头一侧从头背向的切口穿出,该切口与坐骨棘水平。后路:弯型穿针器从肛门侧3cm下3cm处穿入,通过坐骨直肠窝,从双侧骶棘韧带穿出。所有盆底重建术患者均保留子宫。
1.4 手术评价及随访指标
1.4.1 手术评价 对比两组的手术时间、术中出血量,在术后第3天拔除尿管后测定膀胱残余尿量,如残余尿量>100mL则需重新插入尿管。
1.4.2 随访指标 术后3个月、6个月、12个月各随访一次。(1)客观指标:术后再次应用POP-Q定量分期法评估患者各指示点位置。参照国际POP-Q评分标准,POP-Q评分<Ⅱ度为治愈,≥Ⅱ度为复发。(2)主观指标:其内容参照盆底功能障碍问卷(PFDI-20)及盆底器官脱垂尿失禁性生活问卷(PISQ-12)[4]。其中PFDI-20量表由20个POP症状的相关问题组成,分值越高,说明盆底障碍症状越重以及盆底功能对生活影响越大。对比两组术式疗效。研究组两组手术方式组内亦进行比较。
1.5 统计学方法使用SPSS 22.0软件进行数据处理和统计学分析,计量资料采用“均数±标准差”表示,两组间比较采用独立样本的t检验;计数资料采用卡方检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组患者手术情况比较研究组的手术时间及术中出血量明显少于对照组(P<0.05),研究组与对照组在术后尿管拔出时间和住院时间上无明显差异(P<0.05),住院费用上,研究组明显高于对照组(P>0.05)。而在研究组中,前盆底重建术联合SSLF的患者,与全盆底重建术相比,手术时间、术中出血量、尿管拔出时间及住院时间无明显差异(P<0.05),但费用明显低于后者。其中,术后3d拔出尿管后,研究组有6例(其中前盆底重建联合SSLF组4例,全盆底重建组2例)出现了膀胱残余尿量大于100mL,予以再次留置尿管锻炼膀胱功能后术后7d膀胱残余尿量均小于100mL。

表2 两组患者手术情况对比
2.2 两组患者随访指标比较(1)客观指标:根据POP-Q分期,研究组和对照组患者术后前后壁脱垂的最远点Ba、Bp,宫颈或阴道顶端的最远端C以及阴道总长度TVL均较术前有明显改善,术后疗效明显,各指示点均达到了解剖学疗效,且两组之间在术后12个月时Ba、Bp、C、TVL无明显差异(P>0.05)。其中,对照组中,有1例在术后9月发生了阴道前壁轻度膨出,研究组中无脱垂复发病例。且研究组中,前盆底重建联合SSLF组与全盆底重建组各个指示点差异无统计学意义(P>0.05),见表3。在前盆底重建联合SSLF组中,有2例网片出现暴露,全盆底重建中出现了1例,位置均在阴道前壁,门诊修剪网片后,随访创面均达到愈合。(2)主观指标:根据两组患者PFDI-20及PISQ-12评分对比,两组患者术PFDI-20无明显差异,术后评分均发生下降,说明症状较前明显改善,差异有统计学意义(P<0.05),且两组在术后12个月评分无统计学差异。两组的PISQ-12评分均上升,但研究组分数低于对照组,差异有统计学意义(P<0.05),见表4。而前盆底重建联合SSLF组术后12月的宫颈最远点及阴道总长度要长于全盆底重建术(P<0.05),见表5。

表3 两组患者术前、术后12个月POP-Q分期

表4 前盆底重建联合SSLF组(A组)与全盆底重建组(B组)术前、术后12个月POP-Q分期
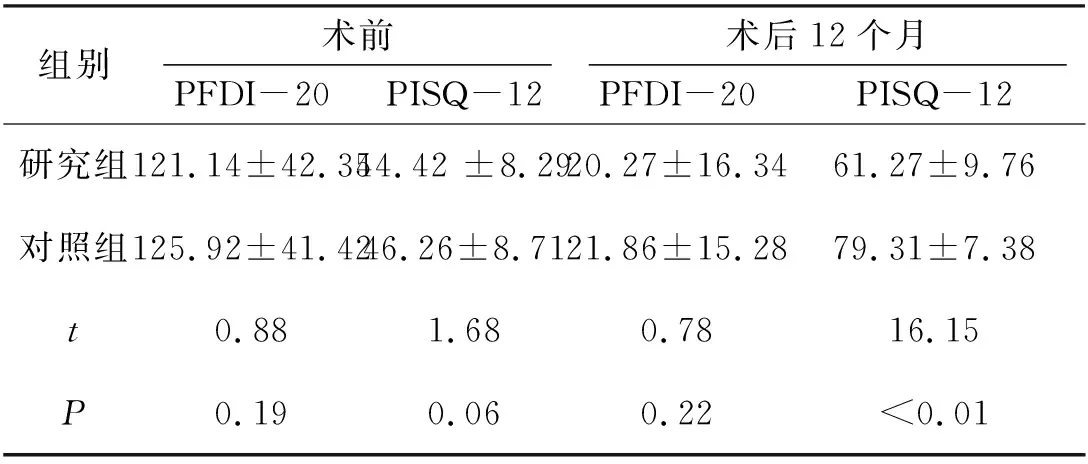
表5 两组患者PFDI-20及PISQ-12评分对比
3 讨论
POP是较为普遍的中老年女性疾病,我国的成年女性中POP发病率9.6%[5]。有很多患者可能出现生殖道、尿道、肠道功能障碍以及性生活障碍等临床症状,病情严重者生活质量会明显下降。据不完全统计,虽然POP可以在年轻患者人群中发生,但是其发病高峰年龄在70~79岁之间,且根据预测,随着人口老龄化进展,至2050年,其发生率可能会达到50%左右。对于有症状的中重度POP患者应采取手术干预。现有的手术方式多是建立在DeLancey在1992年提出的阴道支持结构三水平研究:I水平主要为子宫骶韧带-主韧带复合体,支持子宫和阴道上1/3组织;II水平为阴道中段连接于盆筋膜腱弓提供水平支持;III水平的阴道固定于肛提肌会阴体等起到固定阴道下段的作用[6]。有研究证实,子宫骶韧带及骶棘韧带附着点重叠的几率大于85%及96%,也有研究发现腹腔镜下探查子宫骶韧带的骶骨端与骶棘韧带骶骨端几乎重叠[7]。因此,对于顶端缺陷的修复,固定的关键结构是子宫骶韧带或骶棘韧带中内侧,二者重叠并延续于骶前筋膜,此位置被认为是最符合生理结构的阴道顶端支持,并且此位置相对强壮且安全,远离输尿管及重要的神经及血管。
随着医学研究的发展,POP的修复和重建手术方式有了很大的发展。目前常见的手术方式有:传统的阴式子宫切除术联合阴道壁修补术,阴道封闭术,高位骶韧带悬吊术,骶棘韧带固定术,阴道/子宫骶骨固定术和盆底重建术等等。传统的阴式子宫切除术曾被认为是治疗子宫脱垂的标准术式,如单纯的进行阴式全子宫切除术,并不能解决根本的问题,骨盆支持结构未复原,缺乏阴道顶端支持,复发率高[8],且术后阴道长度变短,影响性生活[9];如单纯的进行前盆底重建术,可以对于前盆腔及中盆腔进行同时修复,且疗效确定,前盆底重建术通过对I、II水平支持结构进行加强,但只行此手术,术后由于盆腔压力传导可能会继发后盆腔脱垂。因此,本研究在阴式全子宫切除术和前盆底重建术的基础上,均联合骶棘韧带悬吊术。可作用于中盆腔脱垂,对于后盆腔也会起到一定支持作用,对阴道顶端给予一定的支持,维持子宫位置及阴道长度。而全盆底重建术,是修补三个水平缺陷的术式。使用异体材料治疗女性器官脱垂的最初病例发表于20世纪50年代中期。异体网片最初伴随着高发生率的并发症和各种不良事件,如侵蚀、植入物收缩疼痛、性交困难和晚期感染,根据美国食品和药物安全局发出的警告及诉讼浪潮,经阴道网片植入(transvaginal mesh,TVM)修复手术治疗POP显著减少。使用异体植入物治疗脱垂一直是有争议的话题。在德国进行的一项全国性的多中心随访研究证明,使用TiLOOP®Total4/6网片相对于传统网片,发生侵蚀、网片暴露、术后疼痛、性交痛及感染的几率均降低[10]。赵颖等的研究也证实了上述观点[11]。因此,本研究采用TiLOOP®Total 4/6网片行盆底重建术。对于术中是否需要切除子宫有待于进一步的研究,遂本研究中对于盆底重建术均保留子宫。本研究表明,研究组手术时间及术中出血量少于对照组,尿管留置时间无明显差异。两组手术前后POP-Q各指示点位置变化有统计学意义,对照组有1例复发。复发率小于报道的10%,可能是由于本研究样本量较小,随访时间过短造成的。研究组中,两种手术方式POP-Q各指示点位置变化无明显统计学意义。因此证实,利用网片的盆底重建术提高了临床治愈率,同时复发率也较观察组降低,且手术时间短术中出血少,可以降低围手术期的风险,本研究中患者的平均年龄大于65岁,因此对于高龄、子宫萎缩且无法耐受大手术的患者,可考虑行应用网片的盆底重建术。但是,使用网片的并发症仍然存在。本研究中,出现了3例网片暴露。使用网片进行盆底重建术最常见的并发症系网片暴露,有报道称最早可发生于术后的6周,最晚发生在术后第4年,但大部分的暴露发生于术后1年内,发生率为0.25%。那么,如果能减少网片的使用面积,同时使复发率降低,是我们思考的重点内容。本项研究表明,前盆底重建术联合骶棘韧带悬吊术后,可达到与全盆底重建术相同的治疗效果,且并发症明显小于后者。同时,该术式较全盆底重建术更为经济。两组患者术PFDI-20无明显差异,术后评分均发生下降,差异有统计学意义(P<0.05),说明症状较前明显改善,生活质量较术前提高。两组的PISQ-12评分均上升,但研究组分数低于对照组,提示行TVM的盆底重建术较传统TVH联合SSLF对性生活的影响更为明显。可能与放置网片后,阴道挛缩狭窄、性交痛的发生相关。
总的来说,TVM在一定程度上维持并恢复了盆底的生理结构,同时可以为新生的组织提供一定的支持,疗效确切,适合高龄、子宫萎缩且无法耐受大手术的患者。但严重的手术并发症也是值得重视的问题。而传统的阴式子宫切除术联合阴道顶端骶棘韧带悬吊术术后患者性生活影响相对较小,同时也更为经济,但手术创伤大,手术时间长。对于盆腔器官脱垂的手术方式多样化,在提高治愈率、降低复发率及并发症发生率的基础上,因人制宜,提高患者的生活治疗同时降低患者的经济负担。
