眼前节OCT辅助PTK治疗角膜浅层病变的临床观察
2020-09-04谭华霞杜玲芳何芳宋伟琼周丽丽
谭华霞 杜玲芳 何芳 宋伟琼 周丽丽
近些年来,治疗性角膜光学切削术(phototherapeutic keratectomy, PTK)是针对眼科某些角膜浅层病变最新的、最安全有效的治疗方法。目前在某些角膜浅层病变如复发性角膜上皮糜烂、角膜瘢痕、角膜变性等中得到广泛应用。眼前节相干光层析成像术(optical coherence tomography,OCT)在PTK中的应用,进一步提高了PTK治疗角膜浅层病变的有效性和安全性。我院在2017年8月至2018年12月期间对15例(20只眼)眼科患者行眼前节OCT辅助PTK治疗角膜浅层病变取得了良好的效果,现报告如下。
资料与方法
一、对象
回顾性分析在郴州市第一人民医院眼科行眼前节OCT辅助PTK治疗角膜浅层病变的患者15例(20只眼),其中男性10例(14只眼),女性5例(6只眼);年龄18~60岁,平均30.19岁。双眼病变5例,单眼病变10例。外伤后浅层角膜云翳6只眼,翼状胬肉术后浅层角膜云翳5只眼,感染所致角膜瘢痕2只眼,角膜带状变性2只眼,角膜营养不良4只眼,复发性角膜上皮糜烂1只眼。病例选择标准: (1)角膜前1/3厚度的角膜浅层病变;(2) 原发角膜感染性疾病至少稳定3个月以上;(3) 排除糖尿病、全身免疫疾病及全身结缔组织疾病;( 5) 排除青光眼、明显角膜新生血管(4)排除干眼症、角膜内皮功能不良;(5)排除眼部急性炎症。
二、方法
1.眼前节OCT检查:每例患者术前均行眼前节OCT(Visante OCT)检查。通过高分辨率角膜扫描模式,测量角膜上皮厚度及瘢痕深度,分析各轴向角膜病变形态和深度,计算角膜病灶深度值。
2.其他检查:裸眼视力(uncorrected visual acuity,UCVA)、最佳矫正视力(best corrected visual acuity,BCVA非接触眼压、屈光状态、角膜地形图检查、裂隙灯检查、角膜内皮细胞计数、散瞳眼底检查、A型超声测量角膜厚度、泪道检查及眼表泪液学检查。
3.手术方法:用美国博士伦公司217Z100 型准分子激光机进行PTK治疗。手术过程:盐酸奥布卡因表面麻醉3次,常规消毒铺巾,开睑器开眼睑,甲基纤维素涂布角膜凹陷处,吸水海绵擦去多余粘弹剂后激光去除角膜上皮。根据术前 OCT 测量深度设定预期切削深度,应用美国博士伦公司217Z100 型准分子激光机进行激光切削。PTK激光参数:频率400 Hz;能量密度130~180(mJ/cm2);切削直径6.0~8.0 mm切削完毕后,0.02% 的丝裂霉素棉签点蘸基质床10 s,BBS液冲洗基质床。术毕,予妥布霉素地塞米松滴眼液、玻璃酸钠滴眼液各1滴,戴角膜绷带镜。
三、术后用药和随访
左氧氟沙星滴眼液每天2 h 1次,玻璃酸钠滴眼液每天2 h 1次,1周后取出角膜接触镜改为每天4次,妥布霉素地塞米松滴眼液每天4次,1周后换氟米龙滴眼液每天4次,并逐渐减量;用药3个月以上。随访时间6个月。
四、统计学分析
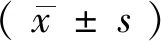
结 果
一、角膜上皮愈合情况
所有患者术后3 d均出现畏光、流泪症状,术后7 d角膜上皮全部愈合,取出角膜绷带镜,角膜荧光素染色阴性。
二、裸眼视力和最佳矫正视力
所有患者术后1、3、6个月UCVA和BCVA较术前均有显著提高(P<0.05),术后3个月较术后1个月UCVA和BCVA均有显著提高(P<0.05),术后6个月患者UCVA和BCVA基本稳定。
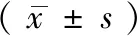
表1 PTK 术前及术后不同时间点的裸眼视力和最佳矫正视力
三、眼前节OCT检测
患者术前角膜病变平均深度值为(69.7±18.8)μm,术后角膜病变平均深度值为( 12.05 ±16.6)μm,患者术后角膜混浊病灶分布范围和病灶深度明显缩小或消失,与术前相比差异有统计学意义(P<0.05)。患者术前角膜厚度平均值为(554±24.4)μm,术后角膜厚度平均值为(478±12.1)μm,角膜厚度变化较术前明显降低,差异有统计学意义(P<0.05) 。
四、术后并发症
依据Fants分级法,术后1个月有2只眼发生0.5级Haze,2只眼1级Haze,给予激素类滴眼液,术后6个月均逐渐消退。4只眼发生远视漂移,最大远视移动度数为+2.25 D,平均为+ 1.32 D。术后随访6个月,无其他并发症。
讨 论
1995年,PTK通过美国FDA批准用于角膜前1/3厚度病变的治疗。迄今为止,PTK应用于临床已有二十多年的历史。PTK 应用准分子激光切削角膜表浅病变组织,多年的临床试验证明:PTK能精准地控制病变组织切削的面积和深度,切削表面规则而光滑,极少留瘢痕,且不损伤周围组织,是治疗角膜浅层病变的一种安全有效的治疗方法,不仅能延缓病程,而且能改善患者舒适度及提高患者视力[1-3]。
在以往开展的PTK手术中,手术切削的深度完全凭借裂隙灯的观察及术者经验,切削深度难以精确,过深,Haze或角膜扩张等并发症可能发生;过浅,病灶难以去除[4]。眼前节OCT的问世,使PTK手术的精确切削成为可能。眼前节OCT是一种非接触、高分辨的光学相干断层扫描仪,该设备能对角膜、前房角、晶状体等眼前节结构进行精确的生物测量。因此,角膜浅层病变的患者在进行PTK前行眼前节OCT检查,患者角膜病灶的分布形态和深度在术前能得到精确测量,从而有效的指导手术中切削深度的设定,确保术后效果。
Rush 等[5]利用眼前节OCT辅助PTK 治疗浅层角膜瘢痕患者,取得了较肯定的术后效果;姚涛等[6]利用眼前节 OCT 辅助PTK 治疗颗粒状角膜营养不良的患者,所有患者术后 BCVA 均有明显提高;毛伟等[7]研究的15例角膜浅层病变患者病情都得到了改善。王晶等[8]利用眼前节 OCT 辅助 PTK 治疗角膜浅层病变,术后视力均有显著提高。在我们的研究中,15例(20只眼)角膜浅层病变的患者经OCT辅助的PTK治疗,角膜浅层病变均得到有效切削,术后刺激症状轻,角膜上皮修复完好,角膜基本恢复透明,少数残留淡淡的云翳,对视力基本不造成影响,患者的裸眼视力和最佳矫正视力在术后1、3、6个月均得到了明显提高,术后效果满意,这和之前学者的研究基本保持一致。患者的切削深度小于100 μm,剩余的角膜基质层厚度远远大于250 μm,确保了手术的安全性。患者术后角膜病变平均深度值为(12.05±16.6)μm,所有的患者角膜病变组织在安全范围内均得到了有效切削,并发症少,没有发生II级以上的Haze,未出现明显的远视漂移,这与 OCT 术前准确的病变深度评估,精确的 PTK 削融方案的制定分不开。
综上所述,眼前节OCT能对角膜浅层病变进行准确的检测,从而指导PTK治疗,术后效果好,并发症少。眼前节OCT辅助PTK治疗角膜浅层病变具有安全性和有效性,值得临床推广。
