TAP阻滞时机对腹腔镜手术患儿术后疼痛的影响
2020-07-03王瑞玉吴小乐张奉超
王瑞玉 吴小乐 王 浩 张奉超
腹腔镜手术因其住院时间短、恢复快等诸多优点而被外科广泛采用[1]。腹腔镜手术后的疼痛问题仍不容忽视,小儿因对疼痛的耐受性差、自控能力低下,常难以耐受腹腔镜手术导致的术后疼痛,影响术后恢复。因此,腹腔镜手术导致的术后疼痛常使快速康复外科的理念难以实现[2]。阿片类药物通常被用于术后镇痛,但是其呼吸抑制等众多不良反应限制了其在小儿群体中的应用[3]。腹横肌平面阻滞(transversus abdominis plane,TAP)因其镇痛作用确切、操作方便和并发症少等优点已越来越多地用于小儿腹部手术的术后镇痛[4]。既往研究多探讨其方法的改进以及药物的选择,且多数研究采用术前TAP阻滞[5]。关于术前、术后不同时机的TAP阻滞对小儿术后镇痛效果影响的研究仍较少。本研究拟探究TAP阻滞时机对全身麻醉下腹腔镜手术患儿术后疼痛的影响,为其临床应用提供参考。
资料与方法
1.研究对象:本研究取得笔者医院医学伦理学委员会批准,所有患儿家长均签署知情同意。选择2019年5月~2019年9月于笔者医院行择期全身麻醉下腹腔镜疝囊高位结扎术的患儿80例,年龄2~7岁,ASAⅠ~Ⅱ级,性别不限。排除标准:有腹部手术史,对局部麻醉药过敏,术前肝、肾功能不全,术前存在心脏疾病,手术部位为双侧,术中转为开腹,手术时间超过40min。采用数字表法随机分为术前组(B组)和术后组(A组)。
2.治疗方法:(1)麻醉方法:所有患儿术前常规禁食(固体食物8h,配方奶粉6h),禁饮2h。所有患儿术前在病房开放静脉通道,入室后行ECG、无创血压和SpO2监测,使用BIS监测麻醉深度。麻醉诱导:咪达唑仑0.05mg/kg、苯磺顺阿曲库铵0.1mg/kg、依托咪酯0.3mg/kg、瑞芬太尼4μg/kg,待BIS至60以下行气管插管机械通气。控制VT8~10ml/kg,RR14~20次/分,吸呼比1.0∶1.5,吸入氧浓度为60%。麻醉维持采用丙泊酚6~12mg/(kg·h)、瑞芬太尼0.4~0.8μg/(kg·min),术中调整丙泊酚和瑞芬太尼泵注速度,维持BIS 40~60,术毕停止维持药物。(2)TAP阻滞方法:患儿取平卧位,将超声探头(L14-6Ns型,深圳迈瑞公司)自肚脐沿脐水平线滑动至腋前线,此时自上而下辨认腹外斜肌、腹内斜肌和腹横肌,采用平面内穿刺技术,将局部麻醉药注射在腹内斜肌与腹横肌之间的筋膜间隙之中,注入药物后超声下可见局部麻醉药在两层筋膜之间扩散。以此方法行双侧TAP阻滞,每侧注入0.2%罗哌卡因和1%利多卡因组成的混合液0.2ml/kg。B组于麻醉诱导后手术开始前行TAP阻滞,A组于手术结束后麻醉停药前行TAP阻滞。术后镇痛采用PCIA,配方为舒芬太尼1.5μg/kg,多拉司琼0.3mg/kg,用0.9%氯化钠注射液稀释至100ml,设置背景剂量2ml/h,每次按压0.5ml,锁定时间15min,并指导其父母使用PCIA装置(ZZB-1型,南通爱普医疗)。
3.观察指标:记录患儿麻醉时间、手术时间、拔管时间、丙泊酚和瑞芬太尼用量。患儿拔管后送入PACU,每5min行小儿麻醉苏醒期躁动评分(pediatric anesthesia emergence delirium scale,PAED)[6],直至患儿出PACU,记录患儿停留PACU期间的最高PAED评分。在术后2、4、6、12和24h行Ramsay镇静评分和患儿行为学疼痛评分(face legs activity crying consolability,FLACC)[7]。PAED评分从眼神交流、行为目的性、环境感知力、躁动和可安抚程度5个方面进行评分,分数越高说明躁动程度越高。FLACC评分则从面部表情、腿部动作、活动度、哭闹程度和可安慰性5个方面评分,分数越高说明疼痛越严重。记录术后PCIA镇痛泵按压次数及寒战、呕吐、创口渗血、皮下血肿及尿潴留等不良反应发生率。

结 果
1.一般资料比较:两组患儿年龄、体重、BMI和ASA分级比较,差异无统计学意义,详见表1。
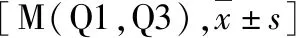
表1 两组患儿一般情况的比较
2.手术及苏醒情况的比较:两组患儿麻醉时间、手术时间、拔管时间和停留PACU期间最高PAED评分比较,差异无统计学意义,详见表2。
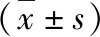
表2 两组患儿手术和苏醒情况的比较
3.麻醉药物用量的比较:两组患儿丙泊酚用量比较,差异无统计学意义(P>0.05),B组患儿瑞芬太尼用量明显少于A组,差异有统计学意义(P<0.05),详见表3。
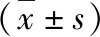
表3 两组患儿丙泊酚和瑞芬太尼用量的比较
与A组比较,*P<0.05
4.术后随访情况的比较:B组患儿的FLACC疼痛评分在术后2、4和6h明显低于A组(P<0.05),而在术后12h和术后24h比较,差异无统计学意义。两组患儿术后各时点Ramsay镇静评分比较,差异无统计学意义。B组患儿术后24h镇痛泵实际按压次数明显少于A组(P<0.05),而两组有效按压次数比较,差异无统计学意义。详见表4~表6。术后随访中,A组患儿术后有2例发生呕吐,B组有3例发生呕吐,差异无统计学意义。所有患儿术后均无寒战、皮下血肿及尿潴留等不良反应。
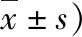
表4 两组患儿术后FLACC疼痛评分的比较(分,
与A组比较,*P<0.05

表5 两组患儿术后Ramsay镇静评分的比较[分,M(Q1,Q3)]
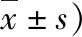
表6 两组患儿术后24h镇痛泵按压次数的比较(次,
与A组比较,*P<0.05
讨 论
小儿腹股沟斜疝是小儿外科中发生率较高的疾病,腹腔镜疝囊高位结扎术因操作简单、创伤小等优点成为其主要治疗方式[8,9]。为了显露腹腔镜下的视野,常需使用一定压力的CO2气体填充腹腔,形成CO2气腹,为腹腔镜下操作提供空间[10]。腹腔镜手术虽然创伤明显小于开腹手术,但CO2气腹刺激腹膜和膈神经,可能会加重术后疼痛[11]。常规的镇痛药物虽然可以减轻术后疼痛,却增加了术后恶心、呕吐及呼吸抑制等不良反应的发生率[12]。
TAP阻滞已广泛用于腹部手术的术后镇痛。TAP阻滞最先在2011年由Rafi[13]首先描述,将局部麻醉药注入腹内斜肌和腹横肌之间的筋膜间隙中,通过局部麻醉药物在筋膜间隙中的扩散,阻滞T6~L1的脊髓疼痛刺激传导减轻腹部手术导致的疼痛[14]。传导下腹部皮肤、肌肉和腹膜疼痛信号的神经来自T7~L1,处于TAP阻滞的节段范围之内[15]。有研究表明,TAP阻滞可以减少术后镇痛药物的使用,延长镇痛药物需求的时间间隔[16]。如今,超声技术的广泛应用使得TAP阻滞可以更安全便捷地施行,有研究表明,TAP阻滞的并发症发生率明显低于硬膜外阻滞。既往研究多集中探讨术前应用TAP阻滞的镇痛效果,亦有研究表明,术后应用TAP阻滞同样有良好的镇痛效果,而关于两种阻滞时机对小儿镇痛效果比较的相关研究仍较少[17]。
在本研究中,术前行TAP阻滞较术后行TAP阻滞明显降低了患者术后2、4和6h的FLACC量表评分,表明术前应用TAP阻滞减轻术后早期疼痛的效果优于术后应用TAP阻滞。A组患儿在关腹后行TAP阻滞,局部麻醉药起效需要一定时间,而此时的切口疼痛传导已经产生,这可能是B组患儿术后镇痛效果优于A组的原因。两组患儿的FLACC量表评分在术后12和24h差异无统计学意义,这可能是受局部麻醉药作用时限的影响。同时,术前组的患儿瑞芬太尼用量明显低于术后组,表明全身麻醉复合TAP阻滞可以有效较少腹腔镜手术对镇痛药物的需求。本研究中所有患儿均未额外加用镇痛药物,表明了TAP阻滞对小儿腹腔镜疝囊高位结扎术后镇痛的有效性。患儿行术前TAP阻滞后PCIA实际按压次数少于术后组,表明术前TAP阻滞可以更有效地减少术后镇痛需求。而两组患者的有效按压次数差异无统计学意义,这可能是有限的样本量降低了检验效能的原因。
本研究中两组患儿停留PACU期间的最高PAED评分及术后Ramsay镇静评分比较差异无统计学意义,表明两种TAP阻滞时机未带来患儿麻醉后苏醒及镇静方面的差异。同时两组患儿术后均无寒战、皮下血肿及尿潴留等不良反应,表明小儿行TAP阻滞有较高的安全性。本研究应用超声引导下神经阻滞,确保了局部麻醉药在腹内斜肌与腹横肌之间的筋膜间隙扩散,所有患者均成功施行TAP阻滞。同时,本研究严格控制局部麻醉药用量,在保证神经阻滞效果的同时也保证了研究实施的安全性。本研究的不足之处是未设置不同剂量的TAP阻滞组,未能探究在TAP阻滞中局部麻醉药浓度和容量对术后镇痛效果的影响。
综上所述,在本研究条件下,术前行腹横肌平面阻滞较术后行腹横肌平面阻滞能显著减轻腹腔镜手术患儿术后疼痛,减少术中镇痛药的用量,且有良好的临床安全性。
