右美托咪定鼻内给药对小儿平稳拔除喉罩七氟烷半数有效浓度的影响
2020-06-11谢阳孙青赵李红吴一帆谢红
谢阳, 孙青,2, 赵李红, 吴一帆 , 谢红
(1. 南京医科大学附属苏州市立医院麻醉科, 江苏 苏州 215002; 2. 常熟市中医院麻醉科, 江苏 常熟 215500; 3. 苏州大学附属第二医院麻醉科, 江苏 苏州 215004)
与气管插管相比,喉罩作为一种辅助通气装置,由于其操作简便、创伤小、气道并发症少、血流动力学更平稳等优点,已经普遍应用于临床[1]。与苏醒状态下相比,深麻醉状态下拔除喉罩的优势之处在于能够显著减少呛咳、多涎、脉搏血氧饱和度下降等气道相关并发症的发生率;然而,也可能会增加呼吸暂停、气道梗阻、苏醒延迟等风险[2]。有研究指出,全凭七氟烷吸入能够完成深麻醉状态下的喉罩拔除,但是其浓度选择即拔除时机的选择是顺利拔除喉罩的关键[3]。右美托咪定作为一种高选择性α2受体激动剂,其主要作用为镇痛、镇静、抗焦虑,不引起呼吸抑制。右美托咪定本身无味、无色、没有刺激性,在儿童还未开通静脉通路时,滴鼻用药方便,易于小儿接纳。本研究拟探讨不同剂量右美托咪定术前鼻内给药对小儿平稳拔除喉罩七氟烷半数有效浓度(ED50)的影响,并评价患儿术后的恢复状况。
1 资料与方法
1.1 一般资料
选择2018年10月至2019年6月本院收治的拟在全麻下择期行鞘状突高位结扎术和内环结扎术患儿113例,性别不限,ASA分级Ⅰ级,年龄3~8岁。所有患儿均无神经系统及心血管系统疾病,无肝肾功能异常,无过敏史,近期无上呼吸道感染史,术前1个月未使用镇静、镇痛药或影响心血管的药物。排除标准:气道发育异常、气道相关疾病史、心肺疾病史、贫血、4周内有上呼吸道感染病史、术前24 h内应用镇静或镇痛药物史、有恶性高热家族史、有神经精神系统疾病史。本研究已取得南京医科大学附属苏州市立医院伦理委员会通过,并与患者家属及其法定监护人签署知情同意书。
1.2 麻醉方法
所有患儿在术前均禁食6~8 h,禁清饮2 h,无任何术前用药。采用随机数字表法将患儿分成4组:生理盐水组(n=28)、右美托咪定1.0 μg/kg组(n=28)、1.50 μg/kg组(n=30)和2.0 μg/kg组(n=27)。由麻醉护士配置好滴鼻液,试验组为右美托咪定(190223BP,江苏恒瑞医药股份有限公司),对照组为生理盐水(9D73J2,大冢制药有限公司),总量均为1 mL,由一名麻醉医师用滴鼻器经鼻滴入滴鼻液,麻醉护士负责记录数据。Datax监护仪(德国Datax公司)监测心电图、心率、平均动脉压、血氧饱和度、呼吸频率。滴鼻30 min 后将患儿抱至手术室,进行静脉穿刺,额前部放置Narcotrend 麻醉/意识深度监测仪(德国Bad Bramstedt公司)电极片,进行麻醉深度监测,记录Narcotrend 指数(NI)。随即用8%七氟烷(18012631,上海恒瑞医药有限公司),经氧气面罩吸入麻醉诱导,氧流量调节至5 L/min,维持呼气末七氟烷浓度>4%,待患儿睫毛反射消失、下颌松弛后置入喉罩(河南驼人有限公司)。体重≤10 kg选用1.5号喉罩,10 kg<体重≤20 kg选用2号喉罩,20 kg<体重≤30 kg选用2.5号喉罩。无肌松药下喉罩置入与拔除,均由同一名有5年以上小儿麻醉经验的麻醉医师完成。
置管成功后连接麻醉机行机械通气,新鲜气流量2 L/min,潮气量6~10 mL/kg,通气频率16~25次min,吸呼比1 ∶2,维持血氧饱和度≥98%。麻醉维持:吸入2. 5%~3.0%七氟烷和50%O2,靶控输注瑞芬太尼,血浆靶浓度2~3 ngmL,维持血压波动幅度不超过基础值20%,维持NI值为40~60。手术结束前5 min停止输注瑞芬太尼;术毕吸痰,维持七氟烷呼气末浓度稳定在目标浓度至少10 min,待患儿自主呼吸恢复,潮气量>6 mLkg、呼吸末二氧化碳分压为35~45 mmHg 时将患儿头偏向一侧,轻微上抬后拔除喉罩,改为面罩吸氧,氧流量5 L/min,观察5 min后将患儿送入麻醉恢复室。待患儿皮肤黏膜颜色、呼吸、循环、意识及肌力等评分总和达10分,转出麻醉恢复室。拔除喉罩时若出现喉痉挛,双手托下颌面罩加压通气,必要时静脉注射阿托品、丙泊酚和肌松剂行气管插管,控制通气。
生理盐水组、右美托咪定1.0 μg/kg组、1.5 μg/kg组、2.0 μg/kg组患者序贯试验预设的起始七氟烷最低肺泡有效浓度(MAC值)依次为1.5%、1.2%、1.0%、0.8%,各实验组采用Dixon-Massey序贯法调节下一例患儿呼气末七氟烷MAC值,若能够平稳拔除喉罩,则该组下一例患儿呼气末七氟烷目标MAC值降低0.1;若拔除失败,则该组下一例患儿呼气末七氟烷MAC值升高0.1。重复该过程直到出现第7个转折点(平稳拔除喉罩)时停止试验。本试验采用盲法,由不参与术前给药的试验组成员记录所有数据。
1.3 观察指标
记录4组患儿T0(鼻内给药前)、T1(分离时即鼻内给药后30 min)、T2(拔除喉罩前即刻)、T3(拔除后1 min)、T4(拔除后5 min)、T5(入恢复室后5 min)、T6(出恢复室)的血流动力学指标和呼吸参数,包括心率、平均动脉压、血氧饱和度、呼吸频率等。评估患者拔除后的呛咳严重程度,评定是否平稳拔除,评价拔除质量;记录屏气、喉痉挛、气道梗阻、低氧血症等呼吸道不良事件和术后躁动发生情况。记录每例患者的瑞芬太尼补救量及其恢复室停留时间。平稳拔除喉罩定义为拔除时无肉眼可及的肌肉运动,呛咳。如果拔除后患者出现呛咳、呼吸抑制或喉痉挛,则认为是失败。采用4分评分法[4]评价患者拔除后的呛咳严重程度,并根据呛咳的次数进行评分:1分,无呛咳;2分,轻微呛咳(1~2次);3分,中度呛咳(3~4次);4分,剧烈呛咳(5次或更多)。苏醒期躁动评分采用EA评分法[5]:1分为镇静过度,2分为嗜睡,3分为清醒,4~5分为躁动。术中患儿若出现心率低于其相应年龄的最低值,则单次静脉注射阿托品0.01 mg/kg,必要时可重复给药。
1.4 统计分析

2 结果
2.1 一般资料
4组患儿年龄、体重、性别构成比、手术麻醉时间比较,差异均无统计学意义(P均>0.05),见表1。

表1 各组患儿一般情况比较
2.2 深麻醉下各组平稳拔除喉罩七氟烷ED50
随着右美托咪定剂量增大,各组平稳拔除的七氟烷ED50逐渐下降。4组患儿深麻醉下平稳拔除喉罩和失败拔除的序贯分析图见图1。

图1 4组患儿呼末七氟烷浓度序贯分析图比较
2.3 拔管后呛咳及气道不良事件的比较
拔管后右美托咪定1.5 μg/kg组、2.0 μg/kg组轻微呛咳发生率比较,差异无统计学意义,但两者发生率均高于生理盐水组和右美托咪定1.0 μg/kg组(P<0.05)。右美托咪定1.5 μg/kg组、2.0 μg/kg组未发生剧烈呛咳、屏气和气道阻塞,优于生理盐水组和右美托咪定1.0 μg/kg组。见表2。4组患儿拔除喉罩后均未出现喉痉挛或支气管痉挛。

表2 拔除喉罩后呛咳及气道不良事件的比较 例(%)
a:P<0.05,与生理盐水组比较 ;b:P<0.05,与右美托咪定1.0 μg/kg组比较
2.4 术后躁动、恢复室停留时间及瑞芬太尼补救量比较
右美托咪定1.5 μg/kg组、2.0 μg/kg组术后分别有3例和2例患儿出现躁动,明显低于生理盐水组和右美托咪定1.0 μg/kg组(P<0.05),但瑞芬太尼补救量明显低于生理盐水组和右美托咪定1.0 μg/kg组(P<0.05)。右美托咪定2.0 μg/kg组有8例出现镇静过度,明显高于生理盐水组和右美托咪定1.0 μg/kg组(P<0.05),且其恢复室停留时间明显超过其他3组(P<0.05)。见表3。

表3 苏醒期躁动、恢复室停留时间及瑞芬太尼补救量的比较
a:P<0.05 ,与生理盐水组比较 ;b:P<0.05,与右美托咪定1.0 μg/kg组比较;c:P<0.05,与右美托咪定1.5 μg/kg组比较
2.5 各时点血流动力学变化比较
4组各时点心率和平均动脉压整体比较差异均有统计学意义(P均<0.05)。在 T1、T2时点,右美托咪定1.5 μg/kg组、2.0 μg/kg组心率和平均动脉压较T0时点明显下降(P<0.05);在T3、T4时点,生理盐水组和右美托咪定1.0 μg/kg组心率和平均动脉压较T2时点明显升高(P<0.05)。见表4和表5。

表4 4组患儿T0~T6 时点平均动脉压比较 mmHg
a:P<0.05, 与生理盐水组比较;b:P<0.05,与右美托咪定1.0 μg/kg组比较;c:P<0.05,与 T0时点比较;d:P<0.05,与 T2时点比较
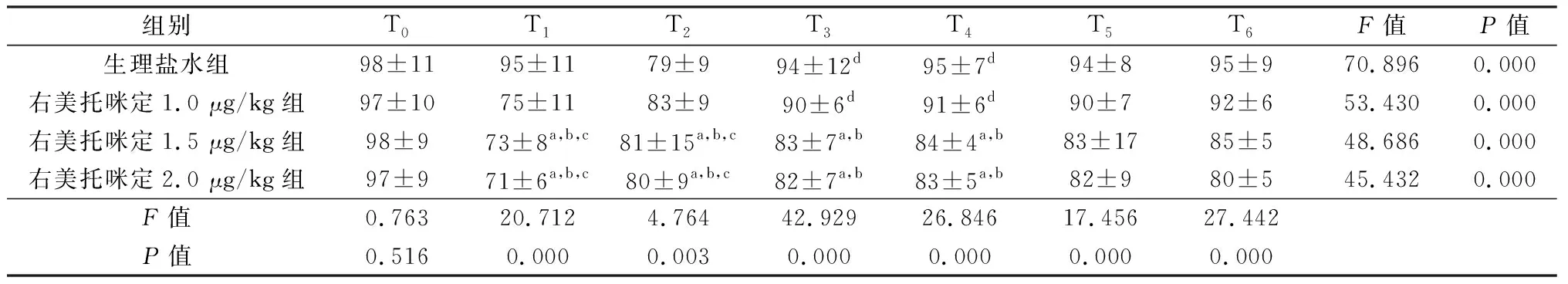
表5 4组患儿T0~T6 时点心率比较 次/min
a:P<0.05, 与生理盐水组比较;b:P<0.05,与右美托咪定1.0 μg/kg组比较;c:P<0.05,与 T0时点比较;d:P<0.05,与 T2时点比较
3 讨论
鼻腔内毛细血管网丰富,右美托咪定鼻腔给药避免了肝脏首过效应,且经鼻腔入血或经鼻腔嗅区入脑脊液,药物起效迅速,生物利用度达82%[6]。本研究结果表明,术前经鼻应用右美托咪定可降低深麻醉状态下平稳拔除喉罩的七氟烷ED50,且随剂量增大,七氟烷ED50亦呈剂量依赖性减低。研究[7]表明,在无任何镇痛药物辅助下,小儿完成平稳拔除喉罩的七氟烷浓度为1.5%,本研究中生理盐水组七氟烷ED50为1.39%,略低,可能与术中使用瑞芬太尼泵注有关。喉罩拔除时由于患儿对咽喉壁周围刺激不能耐受,常出现剧烈的上呼吸道应激反应,主要表现为呛咳、屏气等。其中,苏醒期拔除所致的呛咳发生率高达75%,同时呛咳可继发高血压、心动过速、支气管痉挛及手术创口出血等并发症,均会影响小儿短小手术的术后恢复[8]。本试验中右美托咪定1.5 μg/kg组和2.0 μg/kg组拔除后轻微呛咳数多于右美托咪定1.0 μg/kg组和生理盐水组,且均未发生剧烈呛咳。由此可见,在小儿短小手术中,术前右美托咪定鼻内给药可明显提高患者喉罩拔除质量。这可能是因为右美托咪定作为α2受体激动剂,除作用于脑干蓝斑核产生镇静、催眠、抗焦虑等作用外,还具有镇痛作用。有效的镇痛可减轻吸痰、拔管等操作带来的刺激。苏醒期躁动是小儿全凭七氟烷麻醉术后常见的并发症之一。有研究表明,在全凭七氟烷麻醉下完成耳鼻喉科手术的小儿气管拔管期躁动的发生率最高[9]。术后躁动和拔除后呛咳类似,也将严重影响小儿的术后恢复。Nuradha等[10]研究认为,右美托咪定通过减少术中麻醉药物的使用和术后麻醉药物的蓄积作用,促使患者苏醒时安静,从而减少术后躁动的发生。值得注意的是,本研究中,右美托咪定2.0 μg/kg组有8例患儿表现为镇静过度,6例患儿出现嗜睡,恢复室的停留时间也明显延长。由此可见,术前使用2.0 μg/kg右美托咪定鼻内给药,虽然在减少七氟烷用量、提高拔除质量、减少术后躁动方面优于右美托咪定1.0 μg/kg组和生理盐水组,但可能存在苏醒延迟的风险。右美托咪定的剂量和给药速度可导致血流动力学改变,如给药时间超过10 min或缓慢给药,则可减弱血流动力学改变。Mason等[11]研究也证实,在10 min内将2.0 μg/kg右美托咪定静脉泵入小儿患者体内后,以1 μg/(kg·h) 维持,患儿血流动力学的变化幅度在临床正常范围内,无需处理即可自动恢复,同时无呼吸抑制。本研究结果也显示,右美托咪定鼻内给药后,患儿的心率有所下降,但其下降幅度均在临床正常范围内。此外,在拔除喉罩后(T3、T4),右美托咪定1.5 μg/kg组、2.0 μg/kg组患儿的心率和平均动脉压较T2时点虽有升高,但差异并无统计学意义。而生理盐水组、右美托咪定1.0 μg/kg组心率和平均动脉压较T2时点却有明显升高,证实右美托咪定辅助小儿喉罩拔除时能够减少血流动力学的波动。
综上所述,术前右美托咪定鼻内给药对短小手术患儿平稳拔除喉罩七氟烷ED50的影响呈一定的剂量依赖性。随着右美托咪定剂量增大,平稳拔除喉罩的七氟烷 ED50逐渐下降。术前右美托咪定鼻内给药1.5 μg/kg优于1.0 μg/kg和2.0 μg/kg。
