不同年龄段儿童胰腺炎的超声特征及临床分析
2020-03-02马亚刘琴张薇薇任红雁张勇王峥嵘
马亚 刘琴 张薇薇 任红雁 张勇 王峥嵘
首都儿科研究所附属儿童医院超声科,北京 100020
儿童胰腺炎发病率逐年上升,其中急性胰腺炎(AP)的发病率为3.6/10 000~13.2/10 000[1],已接近成人。儿童胰腺炎病因多样复杂,甚至不同年龄段儿童胰腺炎病因分布也不尽相同[2],部分患儿尤其是幼龄儿童临床症状不典型,易漏诊、误诊。胰腺炎的早期诊断依赖于医师对相关临床表现的识别以及恰当影像学检查手段的协助。目前针对儿童AP及慢性胰腺炎(CP)超声特征的研究甚少,本研究通过总结不同年龄段儿童胰腺炎超声表现和临床资料,探讨超声对不同年龄段儿童AP和CP的诊断价值。
资料与方法
一、研究对象
回顾性收集2013年1月至2018年6月间首都儿科研究所附属儿童医院诊治的90例因胰腺炎住院的患儿临床资料,诊断符合儿童胰腺炎国际研究组(International Study Group of Pediatric Pancreatitis, INSPPIRE)制定的标准[3]。因9例未接受超声检查予以排除,最终纳入81例患儿。81例患儿中男性36例(44%),女性45例(56%),年龄(8.0±4.1)岁(7个月~16岁)。其中低龄儿(≤5岁)23例(28%),年龄(3.2±1.2)岁;大龄儿(>5岁)58例(72%),年龄(9.9±3.2)岁。23例低龄儿均为AP(含复发性AP),58例大龄儿中41例(71%)为AP,17例(29%)为CP。
二、材料与方法
1.仪器:Philips iU22型彩色多普勒超声诊断仪,C5-1凸阵探头,频率1~5 MHz,L12~5线阵探头,频率5~12 MHz;Logic E9型彩色多普勒超声诊断仪,凸阵探头,频率1~6 MHz,线阵探头,频率7~12 MHz。
2.检查方法:患儿取仰卧位,先行剑突下横切面扫查,适当加压以清晰显示胰腺头、体、尾部与脾静脉,对于肥胖者且病情允许可适量饮水;继而沿着脾静脉向肝门区扫查,观察门静脉和胆总管;最后探头置于左侧腋中线脾区冠状面扫查,观察位于脾门区的胰尾和远端脾静脉。
3.超声观察项目:(1)胰腺体积(增大、缩小、正常);(2)病变累及部位(胰头部、体尾部、整体受累);(3)胰腺回声特点(增高、减低、正常);(4)胰腺回声均匀度(均匀、轻中度不均、明显不均);(5)有无胰管扩张(扩张标准为1岁内≥1 mm,1~6岁≥1.5 mm,7~12岁≥1.9 mm,13~18岁≥2.2 mm[4]);(6)胰管有无结石、钙化;(7)有无胆总管扩张(扩张标准为新生儿≥1 mm,婴幼儿≥2~3.5 mm,12岁内≥4 mm,12~16岁≥7mm[5]);(8)胰腺周围组织异常,表现为回声增强、胰周积液、假性囊肿;(9)门静脉系统有无血栓(包括门静脉主干及主要分支、脾静脉、肠系膜上静脉)。
三、统计学处理
结 果
一、低龄儿与大龄儿AP超声表现
64例AP患儿中低龄儿23例,大龄儿41例。两组AP患儿在胰腺超声表现异常、胰腺体积增大、胰腺回声增强、回声不均、胰管扩张、胰管结石、胰腺钙化、胰腺包膜不光滑、胰周组织回声增强、胰周积液、假性囊肿、胆总管扩张及门静脉血栓等方面的发生率差异均无统计学意义。胰腺体积增大的低龄组患儿中2例(13%)表现为胰腺体尾区局部性增大,14例(88%)为弥散性增大;而大龄组患儿11例(48%)表现为胰腺局部性增大,其中8例为胰体尾部增大,12例(52%)表现为弥散性增大。低龄组患儿弥散性胰腺体积增大的发生率显著高于大龄组患儿,大龄组患儿局部性胰腺体积增大的发生率高于低龄组患儿,差异均有统计学意义(P值均<0.05,表1)。9例(39%)胆总管扩张的低龄组患儿均经手术证实为胆总管囊肿;8例胆总管扩张的大龄组患儿中6例(15%)经手术证实为胆总管囊肿,两组胆总管囊肿发生率差异有统计学意义(P<0.05)。大龄组其余2例经超声随访,胆总管扩张自行消失。

表1 不同年龄段患儿急性胰腺炎时的超声表现[例(%)]
二、低龄儿与大龄儿CP超声表现
17例CP患儿均为大龄儿,年龄(10.8±3.0)岁。8例(47%)胰腺体积缩小;17例(100%)均胰腺回声不均匀,其中35%为明显不均匀;14例(82%)合并胰管扩张;6例(35%)胰腺包膜不光滑;5例(29%)合并假性囊肿;3例(18%)合并胰腺钙化;3例(18%)合并胰管结石。1例7岁女童经基因分析证实为遗传相关性胰腺炎,超声提示胰腺体积缩小,回声显著不均匀,胰腺钙化,胰管不均匀扩张伴胰管内蛋白栓,胰腺包膜不光滑,胰头上方假性囊肿且与扩张的胰管相通,经ERCP证实为胰漏并放置支架。1例12岁女童临床表现为突发性梗阻性黄疸,超声显示为胰腺钩突部低回声结节,边界不清晰,胆总管及胰管扩张(图1),后经临床证实为自身免疫性胰腺炎,经激素治疗后低回声结节体积缩小,胰胆管扩张消失。
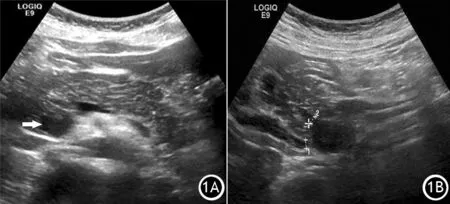
图1自身免疫性胰腺炎超声表现。1A 胰腺钩突部低回声结节(↑),边界不清,胆总管扩张;1B 胰管扩张
讨 论
儿童胰腺炎与成人胰腺炎的病因有很大不同。成人多数与胆管结石、饮酒相关,儿童AP病因主要为自发性,胰胆管先天异常(如先天性胆总管囊肿、胰腺分裂、十二指肠重复畸形、十二指肠憩室),遗传性,系统疾病(如败血症、代谢性疾病、系统性红斑狼疮),外伤等。不同年龄组的儿童胰腺炎临床表现[6]和病因组成也不尽相同[2]。本研究结果显示,低龄患儿先天性胆总管囊肿的发生率高于大龄患儿。胆总管囊肿相关胰腺炎的病因未明[7-9],可能和胰胆合流异常相关。由于亚洲人群胆总管囊肿的发生率明显高于其他地区,故本组患儿胆总管囊肿相关性胰腺炎比例也高于美国的文献报道[10]。超声检查是评估儿童胰胆相关疾病首选也是应用最广泛的影像手段。幼龄儿童胰腺炎临床症状隐匿,在对哭闹、反应低下、呕吐的婴幼儿进行超声扫查时,特别是针对合并胆总管囊变或扩张的患儿要特别关注胰腺的扫查。而超声提示胰腺炎的幼龄患儿也要进一步评估胆管以免漏诊。对于胰腺炎合并胆总管扩张的大龄儿要监测胆总管内径变化,注意与胆总管囊肿鉴别。
胰腺的体积变化是胰腺炎超声评估的重要指标。本研究结果显示,尽管差异无统计学意义,但低龄儿胰腺体积增大的发生率略高于大龄儿(70%比56%),此外低龄患儿多表现为体积弥散性增大,而近一半(48%)的大龄患儿表现为局部性肿大。对于临床提示胰腺炎的大龄儿童进行腹部超声扫查时要注意胰腺的全面扫查以提高检查的灵敏度,可采取左侧腋中线脾区冠状扫查切面,不仅能使胰尾部清晰显示,还能进一步评价远端脾静脉。对于胰腺体积无明显变化的患儿,尤其是大龄患儿要进一步观察胰腺回声的变化、胰周组织炎症反应、胰周积液等,避免漏诊和延误治疗。
胰周液体聚集是胰腺炎的常见并发症,包括胰周积液和假性囊肿。有研究提示,不管是AP还是CP,儿童假性囊肿的发生率(12%~13%)均低于成人(20%~40%)[11-12]。也有文献报道不同的结论[13]。本研究结果表明,低龄儿童AP时胰周积液发生率高于大龄儿(30%比15%),假性囊肿的发生率低于大龄儿(4%比12%),但差异均无统计学意义,该结果提示尽管低龄儿胰腺炎发生渗出的概率可能较大,但积液被包裹局限的可能性较低。由于部分合并相关临床症状的假性囊肿需要手术干预,因此在对胰周液体聚集的病例尤其是大龄儿进行监测时需关注是否有形成假性囊肿的趋势,并进一步评价假性囊肿和胰管的关系,如二者相通可能是手术或支架置入治疗的指征而非单纯引流[14],正如本组1例遗传相关性CP患儿,超声提示假性囊肿和胰管相通,最终接受ERCP下支架置入治疗。
20%~40%复发性AP可经过3~5年发展成CP。CP影像学常表现为胰腺萎缩、钙化、胰管扩张、结石。本研究发现CP患儿均为大龄儿,可能是同一疾病的不同发展阶段,也可能与不同年龄组病因差异相关。对于成人而言,饮酒和吸烟为复发性AP及CP的主要危险因素,儿童的潜在危险因素可能与基因异常相关[15]。部分学者推荐对于原因不明的复发性AP和有胰腺炎家族史的患者进行基因检测。在发展中国家,由于条件的限制基因检测并不是复发性AP及CP的常规检查项目,因此许多遗传相关性胰腺炎被归类为自发性胰腺炎。本组患儿仅1例遗传相关性胰腺炎,基因检测结果显示为SPINK1(serine protease inhibitor kazal type 1)和CFTR(cystic fibrosis transmembrane conductance regulator)杂合突变,此两种基因的同时存在发挥了协同作用[2],此外SPINK1突变发展成CP的概率更高[16]。遗传相关性胰腺炎的炎症发作常引起胰管狭窄和胰腺高压,因此胰管引流是重要的治疗措施[17],包括内镜或者手术解决狭窄、去除结石。本例遗传相关性胰腺炎患儿声像图表现为典型的CP改变特征:胰腺萎缩,回声显著不均匀,胰腺钙化,胰管不均匀扩张伴管腔内蛋白栓,胰腺包膜不光滑,同时伴发假性囊肿。对此类胰腺炎患儿进行超声检查时要寻找CP的相关证据,并注意是否合并胰管的狭窄和扩张,为治疗方式的选择提供帮助。
自身免疫性胰腺炎是可以通过药物治愈的胰腺炎,多以腹痛和梗阻性黄疸为临床表现[18],且多累及大龄儿童[19]。有学者认为,不同于Ⅰ型占优势的成人自身免疫性胰腺炎,儿童以Ⅱ型为主,IgG4和其他自身抗体检测多为阴性,因此诊断多依靠临床症状和影像学检查。超声表现分弥散型和局灶型,前者为胰腺体积增大,回声减低,胰周脂肪堆积不明显[20],可伴有胆总管远端狭窄,近段扩张。局灶型在儿童较成人更为常见,表现为胰头区低回声团块,边界不清,伴有胰管和胆管扩张。儿童局灶型自身免疫性胰腺炎需与胰母细胞瘤、实性假乳头状瘤等肿瘤性病变鉴别,后者梗阻性黄疸的发生率低于前者,声像图多表现为边界清晰,可伴有囊变。某些诊断困难的病例可采用激素诊断性治疗。
综上所述,对胰腺炎儿童,尤其是对低幼儿童进行超声扫查时应努力寻找先天解剖异常相关病因,如胆总管囊肿;大龄儿应尽量做到胰腺的全面扫查,关注胰体尾部的病变。胰周液体聚集的病例尤其是大龄儿需定期监测,此外还需评价假性囊肿和胰管的相通情况,为临床提供治疗依据;对于临床提示遗传相关性胰腺炎患儿需警惕CP的发生,并关注胰管的狭窄和扩张,为临床制定治疗策略提供帮助;多数儿童自身免疫性胰腺炎抗体检查为阴性,超声可表现为胰腺局灶性结节,要与肿瘤相鉴别,从而避免不必要的手术。
利益冲突所有作者均声明不存在利益冲突
