ABO血型不相容(ABOi)的亲属肾移植受体个体化预处理的探索
2020-02-10戚贵生李佳蔚王继纳贾亦臣王宣传朱同玉戎瑞明
戚贵生 李佳蔚 蒋 密 王继纳 贾亦臣 王宣传 许 明,2 朱同玉,2 戎瑞明,2,△
(1复旦大学附属中山医院泌尿外科,3输血科 上海 200032;2上海市器官移植重点实验室 上海 200032)
肾移植是终末期肾病的主要治疗方式,面对器官短缺的现状,如何扩展供体来源成为亟待解决的问题。跨血型肾移植可部分解决器官短缺,但术前对血型抗体的预处理是成功的关键。1955年,Hume等[1]首次报道了10例ABO血型不相容(ABO-incompatible,ABOi)的肾移植,但其中8例发生了超急性排斥反应。1987年,Alexander等[2]提出采用术前血浆置换并在术中同时进行脾脏切除术,成功地完成了26例ABO血型不相容肾移植。此后,医学界对于ABO血型不相容肾移植预处理方案的探索不断推进,2001年提出将脾脏切除改为术前使用利妥昔单抗的方式,取得了良好的效果[3-4]。目前,此方式已成为ABO血型不相容肾移植的基本预处理方案,但对于高血型抗体滴度受者仍存在
抗体滴度筛查方法采用抗人球蛋白凝胶卡测定受体血清IgM和IgG抗体滴度。先检测受者血清IgM抗体,将受体血清经连续倍比稀释后与表达检测目标抗体对应抗原的试剂红细胞反应,以受检血清凝集试剂红细胞的最高稀释倍数的倒数作为受检血清中检测目标抗体的效价,完成对IgM类红细胞抗体效价的测定。检测IgG类红细胞血型抗体,则先用巯基试剂2-Me裂解其中的IgM型抗体,再测定IgG类红细胞血型抗体。
预处理方案根据受者的初始血型抗体效价顾虑。本文旨在通过总结和分析复旦大学附属中山医院的10例ABOi肾移植受者的个体化预处理方式及发现问题后的处理方法,以期为后续的临床应用提供思路。
资料和方法
供受者资料收集复旦大学附属中山医院于2016年4月 至2019年4月的10例ABO血型不相容亲属肾移植病例。10例供受者均为>18岁的成年人,包括A型供O型5例,B型供O型3例,AB供A型1例,B型供A型1例(表1)。本研究经复旦大学附属中山医院伦理委员会和上海市卫生和计划生育委员会审批同意。及基本情况,酌情选用血浆置换、利妥昔单抗、常规维持剂量三联(他克莫司+MPA+泼尼松)免疫抑制剂(MPA为吗替麦考酚酯或者麦考酚钠)等方法清除已有血型抗体并抑制新血型抗体产生,确保移植手术当天血型抗体滴度低于目标滴度(IgG和IgM均≤1∶16)。
若受者初始血型抗体滴度低于目标滴度,可省略血浆置换;若初始血型抗体滴度高于目标滴度,行血浆置换达到目标滴度。若血型抗体初始滴度高于1∶128,为节省血浆用量,则先使用白蛋白配比生理盐水进行血浆置换,使其滴度明显下降后再换用血浆进行血浆置换,期间密切检测凝血功能及纤维蛋白原。血浆置换量按照0.065×体重×(1-红细胞比容)计算。若受者在预处理期间需行血液透析,则血透与血浆置换交替进行。

表1 10例ABO血型不相容亲属肾移植供受者基本资料Tab 1 Basic information of 10 ABO-incompatible living donor kidney transplantation recipients
术前根据受者CD19+细胞值决定利妥昔单抗的使用剂量及追加剂量。初始剂量最初为500 mg,后发现200 mg即可使多数患者CD19+细胞计数为0,因此初始剂量固定为200 mg。若术前1周CD19+细胞为0,则不再追加利妥昔单抗;若术前1周CD19+细胞高于0,则追加利妥昔单抗100~200 mg。
受者术前2周开始口服维持剂量三联免疫抑制剂(他克莫司+MPA+泼尼松),高抗体滴度患者则提前到术前3~4周(更多次血浆置换),他克莫司起始剂量为每天0.1 mg/kg,吗替麦考酚酯起始剂量为1.5 g/d(体重<60 kg)或2 g/d(体重>60 kg)(对应麦考酚钠起始剂量为1.08 g/d或1.44 g/d),激素为泼尼松龙5 mg qd。手术当天停用口服免疫抑制剂并行静脉注射甲强龙6 mg/kg+巴利昔单抗20 mg诱导。
术中及围手术期处理供肾获取采用经后腹腔的腹腔镜供肾切取术,供肾移植于受者髂窝的常规术式。术中用Veri-Q血流仪(挪威Medistim公司)检测血流。
围手术期监测受者的生命体征、尿量及引流量;术后常规检测血常规、血生化、细胞免疫(白细胞分型)、血型抗体效价和免疫抑制剂血药浓度等;术后采用彩色多普勒超声了解移植肾及肾血流情况,根据受体情况行移植肾穿刺活检。血型抗体效价检测时间为术后2天、7天及14天。
术后处理方案术后第一天开始口服免疫抑制剂(FK506+MPA)联合激素治疗。术后前三天行甲强龙(MP)每天6 mg/kg冲击治疗,后甲强龙逐步减量,至术后第8天开始改为口服泼尼松龙30 mg/d,每周减量5 mg,至15 mg/d维持2~3个月。
结 果
受者个体化预处理方案制定及效果根据受者的初始血型抗体滴度及基本情况,制定预处理方案(表2)。经过个体化预处理后,所有受者在移植当天的血型抗体效价均达到目标抗体滴度(大多≤1∶8),术后2周内所有受者血型抗体滴度均未超过目标抗体滴度(≤1∶16)。6例高效价的ABOi受者,行血浆置换的次数为2次以上,与本中心其他ABOi受者相比次数增加,且血浆及白蛋白的用量增加。
受者外周血CD19+细胞百分比变化10例ABOi肾移植受者外周血中CD19+细胞百分比的变化见图1。10例患者在应用利妥昔单抗后外周血CD19+细胞百分比均明显下降。10例受者中除第1例在术前应用利妥昔单抗2次外,其余均使用1次。术后第9例受者于第5天使用利妥昔单抗100 mg,其余受者均未使用。根据术后随访,例2、6和7外周血CD19+细胞百分比未升高,例1、3、4、5、8、9和10 CD19+细胞百分比均升高但不明显,结合受者情况未行利妥昔单抗补充治疗。
抗体滴度水平变化10例ABOi亲属肾移植受者的血清抗体滴度变化见图2。8例受者术后未出现明显血型抗体反弹,随访至2019年4月未见血型抗体滴度高于目标滴度。另2例出现血型抗体反弹
情况,但均未达到初始血型抗体滴度水平。
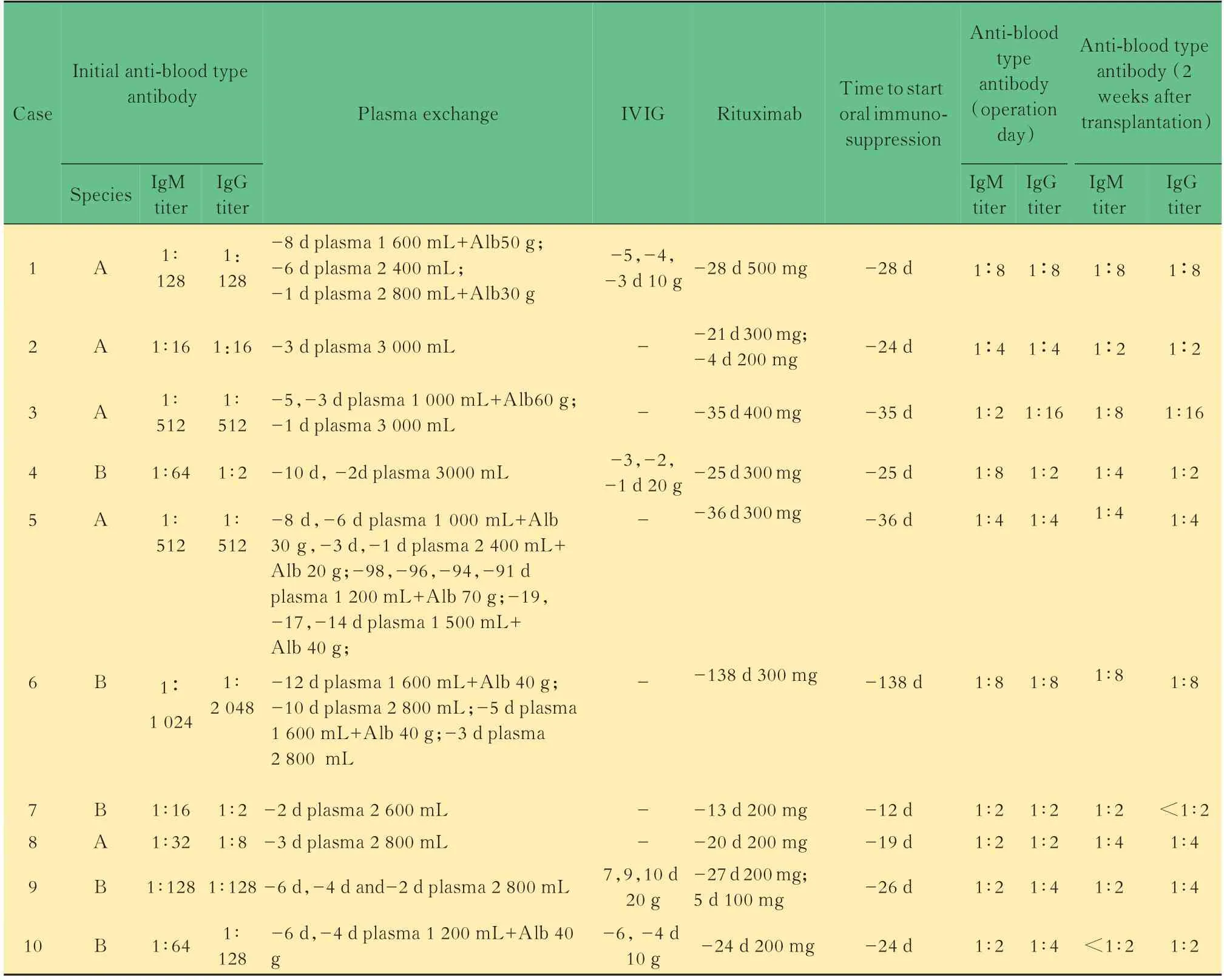
表2 10例ABO血型不相容肾移植受体预处理方案及抗体滴度变化Tab 2 Pretreatment regimen and antibody titer changes of 10 ABOi kidney transplantation recipients
高抗体滴度受者预处理方案及结果高效价抗体滴度(≥1∶128)个体化预处理方案为(表2):例1手术当日抗体滴度为抗A IgM 1∶2,IgG 1∶16,术后滴度出现持续性升高,至术后260日,血型抗体滴度为抗A IgM 1∶16,IgG 1∶64。例3术前35天用利妥昔单抗400 mg,术前5天用血浆1 000 mL+Alb 60 g,术前3天用血浆1 000 mL+Alb 60 g,术前1天用血浆3 000 mL。例5手术当日抗A IgM和IgG均为1∶4,术后滴度持续1∶4。例6术前98、96和94天各用血浆置换(血浆1 200 mL+Alb 70 g)1次,后因受体发生心衰暂停,于术前19天、受体心脏功能好转后继续行血浆置换。例9手术当日抗体滴度为抗B IgM 1∶2,IgG 1∶4,术后滴度略有波动,至术后11日抗B IgM和IgG恢复至1∶2和1∶4。例10处理前抗体滴度为抗B IgM 1∶64,IgG 1∶128,术后当日滴度为抗B IgM 1∶2,抗B IgM 1∶4,术后滴度为反弹。
移植肾功能10例ABOi肾移植受者中,9例受者术后移植肾功能恢复良好,例9术后出现了移植肾功能延迟恢复(delayed graft function,DGF),术后1个月血肌酐下降,移植肾功能恢复。
活检证实的排斥反应共5例ABOi受者于术后接受移植肾穿刺活检。例1和例2为术后3个月程序性活检,例3、例9和例10术后因血肌酐升高行移植肾穿刺活检明确病理类型。5例受者中,例1不能除外细胞性排斥反应,例10 BK病毒感染可能性大,例9建议排查抗体相关排斥反应及细菌感染,例2和例3形态学无特殊发现。
并发症发生情况例1和例3在术前5天和2天出现皮肤风疹团。例4术后出现一过性红系、巨核系明显降低。例6于术前90天行血浆置换3次后出现心衰,发作当日脑钠肽(brain natriuretic peptide,BNP)>35 000 pg/mL,心衰共持续至术前76天。患者出现心衰后即停止血浆置换并于心内科治疗,心脏功能恢复后于术前19天开始继续行血浆置换。
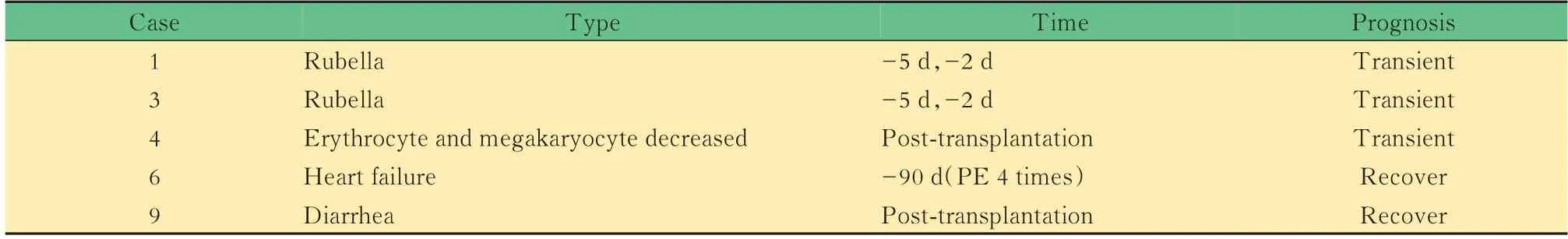
表3 ABO血型不相容肾移植受者不良反应Tab 3 Adverse reaction of ABOi kidney transplantation recipients
讨 论
ABO血型抗原不仅存在于红细胞表面,也广泛存在于血管内皮细胞[5]。对于ABOi肾移植受体,如不进行预处理,会极大增加超急性排斥反应的发生率[6]。因此,合理完善的预处理方案是ABOi肾移植的关键。血浆置换是ABOi肾移植的主要处理方式。血浆置换主要可降低受者体内预存的ABO血型抗体滴度水平并可降低术后ABO血型抗体的反弹[7]。根据《ABO血型不相容亲属活体肾移植临床诊疗指南(2017版)》[8](以下称指南)的推荐意见,手术当日的抗体滴度应为IgM和IgG≤1∶16,对于术前血浆处理后血型抗体滴度反弹较快的受者,推荐联合使用丙种球蛋白。根据指南及国内外的经验,结合本中心的10例ABOi肾移植受者,我们提出几点治疗经验以供参考。
利妥昔单抗使用剂量指南指出,ABOi肾移植受者根据CD19+B细胞的比例调整利妥昔单抗的用量。CD19+B细胞比例在10%~15%者,术前4周、2周和24 h利妥昔单抗用量分别为100 mg、100 mg、100 mg;≥15%者,术前4周、2周和24 h分别为200 mg、100 mg、100 mg;≤10%者,术前4周、2周分别为100 mg、100 mg[8]。国际上其他中心ABOi肾移植受者利妥昔单抗的标准使用剂量为375 mg/m2,减少剂量为200 mg/m2[9]。本中心10例受者初始CD19+B细胞的比例均未超过15%,多数患者仅处理1次且使用剂量低于推荐剂量即可达到效果。其中,第6例受者因心衰暂停预处理后,CD19+B细胞也未出现反弹,提示对于ABOi受者,术前处理1次并采用较低剂量的利妥昔单抗即可达到良好效果。最近,本中心4例受者术前利妥昔单抗使用剂量为200 mg,也均取得较好的效果。华西医院术前利妥昔单抗的使用方式为1~2次,每次200~300 mg[10]。综合国内几家中心利妥昔单抗的使用剂量,我们分析对于我国的ABOi肾移植受者,利妥昔单抗术前单次使用200~300 mg即可得到较好的效果。然而,剂量的选择仍需根据受者的临床表现及实验室检查的结果进行调整。
并发症
皮肤风疹团 本中心有2例患者出现皮肤风疹团,皮肤科和血液科会诊意见提示为血浆置换冲洗液过敏导致的皮肤风疹团形成。既往国外研究显示,因血浆置换导致的皮肤风疹团形成占总人数的30%以上,在行血浆置换的患者中该并发症并不少见[11],而风疹团为一过性皮肤表现,提示当受者血浆置换后如出现皮肤风疹团可随访观察暂不处理。
心力衰竭 在本中心仅出现1例心力衰竭。受者的初始抗体滴度较高,在心衰发生前行4次血浆置换。患者发生心衰后,我们推测是由于短期内血浆置换的频率较高所致,但短期内多次的血浆置换对于高抗体滴度的ABOi受者有较好的快速降低血型抗体滴度的作用。因此,对于这类受者,应仔细制定预处理的方案,在保障循环稳定的情况下,再适当增加血浆置换的频次。在进行血浆置换的同时,也应考虑隔天进行血液透析,以避免患者出现循环容量较大引起的心衰等问题。
高抗体滴度预处理高抗体滴度的ABOi肾移植受者,多次血浆置换是主要的处理方式,但置换次数增加会导致并发症出现几率增加。而预处理时间的延长也同样增大了产生并发症的风险。考虑到诸多影响因素,针对高效价抗体滴度的受者,我们密切关注其基本情况并适当减少了单次血浆的用量,以降低并发症的产生。也应密切监测凝血功能,特别是纤维蛋白原水平。若纤维蛋白原降低至100 mg/dL以下,应及时补充纤维蛋白原并进行血浆置换。
我们发现,6例高抗体滴度的ABOi受体进行血浆置换处理后,在早期可以取得很好的降低抗体滴度的作用,单次使用血浆置换即可达到抗体滴度降低1~2个量级的效果。但在抗体滴度接近1∶64后,抗体滴度的降低情况则明显减缓,4例患者在术前抗体滴度维持在1∶8,需要进行1~2次血浆置换才能够达到有效的降低抗体滴度的效果。因此,当滴度接近1∶8时应注意检查滴度水平,并适当调整血浆置换的频次和方案,以避免发生血浆置换导致的并发症。高血型抗体滴度受体与低血型抗体滴度受体预处理方案及结果见表2。
综上所述,在ABOi亲属肾移植时,应根据受者的情况制定个体化的预处理方案,血浆置换是主要的处理方式。对于高抗体滴度的受者来说,合理、完善的个体化的预处理也可达到理想的目标滴度。本研究病例数较少,仍需积累样本量,以期得到更明确的结论,为ABOi亲属肾移植后续的研究和应用推广提供借鉴。
