DRGs视角下科室内部医疗服务绩效评价与分析
2019-12-28胡玲玲HULingling朱健倩ZHUJianqian
□胡玲玲 HU Ling-ling 朱健倩 ZHU Jian-qian*
疾病诊断相关组(Diagnosis Related Groups,DRGs)主要是根据疾病的诊断、治疗方式、合并症、并发症以及疾病严重复杂程度等临床情况,同时结合医疗资源消耗程度,将病例分入相关诊断组,是一种能够按照临床相似性和资源相似性的病例组合工具[1-2],为医疗服务产出多样化的绩效评价提供了可能。目前较多文献主要应用DRGs 指标体系在医院层面的医疗服务绩效评价,多以单指标的描述评价为主,也有部分文献基于DRGs指标体系应用综合指数法、秩和比法[3-4]对绩效做出综合评价,但是较少结合指标权重进行评价。本研究主要基于DRGs 评价指标体系应用加权TOPSIS 法对科室各医师组的绩效水平做出综合评价,其次探讨在同一DRGs 组下,对科室及医师组的医疗服务效率与全省平均水平进行比较,从而了解科室及各医师组的绩效水平,为科室精细化管理提供进一步的依据。科室各医师组主要是在三级医生负责制的背景下,由1 名三级医师(主任医师或副主任医师)带领若干名医师组成的医疗小组,负责患者住院期间所有诊疗活动。
资料与方法
1.资料来源。调取2017 年杭州市某三甲医院某科室7 个医生组的出院患者病历首页信息,通过浙江省医院质量管理与绩效评价平台获取每份病例的DRGs 分组信息,包括每份病例的DRGs 名称、DRGs 编码和相对权重(Relative Weight,RW)。RW 代表了各疾病组的复杂危重程度和占用资源情况,其中RW≥2 作为疑难病例的基准。
2. DRGs 相关分析指标。根据调取各医师组出院病例的DRGs 分组信息,计算各医师组的平均权重(CMI 值)、DRG 组数、时间指数和费用指数等作为分析指标。
2.1 CMI 值。反映疾病诊治综合能力以及病种难度。

2.2 时间指数和费用指数。是以各DRGs 组的病例数作为权重进行加权,做住院时间比和费用比的加权平均值,即值>1 代表治疗同类疾病的住院时间或费用较全样本的平均水平过长或过高。各医师组的时间指数和费用指数计算方式如下:

3.加权TOPSIS 方法介绍。TOPSIS 法(Technique for Order Preference by Similarity to an Ideal Solution)是一种可以将多个相关指标进行总体评价的方法,根据与最优方案的相似性进行的顺序决策技术,常用于卫生事业领域医疗质量方面的绩效评价和卫生决策分析[5]。其基本原理是用数理统计分析方法制订出恰当的评价模型,对原数据矩阵进行同趋势化和归一化,寻找最优和最劣方案,根据评价对象与最优方案的贴近程度,从而对各评价对象的优劣程度进行客观、科学的判断[6]。
3.1 建立原始数据矩阵设共有n 个待评价对象,每个对象都有m 个评价指标。即xij(i=1,2……,n;j=1,2……,m)。
评价指标的选择考虑到指标的代表性和全面性,本文对各医师组的TOPSIS 绩效评价主要从医疗服务的产出能力、效率和安全三个维度进行综合评估,医疗服务产出能力主要通过DRG 组数和CMI 值体现,分别代表医疗服务的广度和技术水平;效率指标采用时间指数和费用指数,代表治疗同类疾病所需要的相对时间和相对费用水平;安全指标主要通过低风险死亡率体现,代表低风险组的死亡概率。
3.2 对原数据同趋势化处理区分高优指标和低优指标,高优指标是期望值越大越好,而低优指标是期望值越小越好,一般采取倒数法或差值法对低优指标进行同趋势化处理。本文中DRG组数和CMI 值为高优指标,时间指数、费用指数和低风险死亡率为低优指标,对时间指数和费用指数采用倒数法(Xij=1/xij),低风险死亡率采用差值法(Xij=1-xij)进行处理。
3.3 归一化矩阵对同趋势化处理后的Xij进行归一化处理得到标准化矩阵Zij,Zij=
3.4 确定最优方案Z+和最劣方案Z-:
Z+=(max{Z11,Z21, …Zn1}, max{Z12,Z22, …Zn2}, …max{Z1m,Z2m,…Znm})=(Z+1, Z+2,…Z+m)
Z-=(min{Z11,Z21, …Zn1}, min{Z12,Z22, …Zn2}, …min{Z1m,Z2m,…Znm})=(Z-1, Z-2,…Z-m)
3.5 计算评价对象与最优方案和最劣方案的加权欧氏距离,其中wj 为第j 个评价指标的权重(即重要程度)
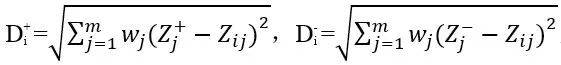
本文借鉴了郭默宁[7]等人运用德尔菲法对上述评价指标进行权重确定,基于本研究主要集中于某样本科室,故不将“学科发展均衡性”纳入指标体系。故对上述评价指标相对重要程度重新归一化,作为本文各项指标的权重。各指标权重见表1。

表1 医疗服务绩效各指标权重
3.6 计算各评价对象与最优方案的贴近程度
4.数据处理与分析。主要应用Excel2013、GraphPad Prism5.0 等软件对数据进行处理和分析。
结果
1.不同医师组的TOPSIS 的总体绩效评价。从表2 看出,A 组收治患者疾病疑难程度最大,较最差的G 组CMI 值高出73.27%;A 组收治患者疾病范围广度最广,在住院时间上,A 组表现最佳,但是D 和G 组均高于全院平均水平。在费用上,其中F 组明显高于其他各组,较费用表现最佳的A 组高出43.18%。
目前,很难用单一维度来整体评价医师组的绩效,加权TOPSIS 评价从三个维度对各医师组的绩效进行综合评价,计算各医师组与最优绩效方案和最劣绩效方案的距离,得出各医师组与最优方案的贴近程度C 指标,C 指标越接近1,TOPSIS 评价图(见图1)中越靠近右下角,代表评价对象绩效越好。各医师组TOPSIS 评价排名依次是A、E、C、B、D、G、F。同时,根据TOPSIS 评价结果能够定量知道各医师组的相对差距,其中C 值大于0.8 有A 医师组,介于0.2 与0.5 之间有E、C、B、D 医师组,小于0.2 的有F、G 医师组,且两者数值差距不大。其中绩效较差的F 组和G 组,收治患者广度、难度,费用控制上仍有很大的上升空间,科主任应重点管理并且予以指导,鼓励其收治疑难病种,控制医疗费用,提高医疗服务效率。
2.科室及各医师组在全省的诊治效率评价

表2 各医师组DRGs 指标和TOPSIS 评价结果

图1 各医师组医疗绩效TOPSIS 图
2.1 总体医疗服务效率水平。时间指数和费用指数本质上是单个服务提供者与多个服务提供者的平均水平进行比较[8-9]。以科室和各医师组的各DRGs 组的病例数作为权重进行加权,做与全省平均住院时间比和费用比的加权平均值,可以得到科室和各医师组的时间指数和费用指数(与全省平均水平相比)。科室平均住院日较全省平均水平具有诊疗优势,但是在住院费用上较全省平均水平高,科室应重点关注住院费用的控制。其中A 医生组不管在住院时间还是住院费用上在全院和全省都具有诊疗优势,其中B、C、D、E 尽管相对于全院平均住院费用水平较低,但是较全省平均住院费用水平高。G 组不管在住院时间还是住院费用上均高于全省平均水平,医疗服务效率较差。详见表3。

表3 科室及各医师组时间指数和费用指数
3.相关DRGs 疾病组的医疗服务效率水平。同一个DRGs分组的病例具有同质性,相当于对病例进行了标准化的处理,使得为不同医疗服务提供者的医疗服务效率的横向比较奠定了基础[10]。取科室占比前10 的DRGs 疾病组(占56.69%),对同一DRGs 疾病组的平均住院日和平均住院费用与全省该DRG 组的相应指标进行比较,得到科室和各医师组的所有DRGs 组的时间指数和费用指数。如果某DRGs 组的时间指数和费用指数都小于1,代表科室对该DRGs 组的疾病诊治在全省具有优势。在科室层面,大部分病种平均住院日低于全省平均水平;其中A、B、C、E 的GO04Z 疾病组的住院时间在科室内较短,但是放眼全省该组的平均水平是较长的,仍有较大的上升空间;且科室GO04Z 疾病组的平均住院费用超过全省平均水平的50%,详见表4。通过各DRGs 组的相关指标与全省平均水平的比较,可了解各组的病种诊治优势。医疗服务效率在相同DRG 组较高的医师组应将其优势经验分享给各医师组,有利于共同提高科室的诊疗水平[11]。
科室负责人应明确科室相关DRGs 组在全省的诊治水平,动态监测科室各DRGs 组在全省位置的动态变化,有利于制定人才培养,技术引进,学科建设等方面的中期规划和年度计划[12]。样本科室DRGs 组数总共有151 组,95%的病例集中在前52 个DRGs 疾病组。对该52 组DRGs 疾病组根据疾病的疑难程度(RW≥2 和RW<2)进行分层分析。科室大部分的RW≥2 的DRGs 组的时间指数和费用指数均小于1,可见科室在疑难病种方面在全省具有诊疗优势,具体见图2。同时,图3 中存在部分RW<2 的DRGs 组的平均住院时间和费用水平均高于全省的平均水平,而这些DRGs 组的药占比大部分达到40%,甚至60%以上,科室负责人应重点关注此类疾病组,分析原因,规范科室医师诊疗行为,提高科室医疗服务效率。

图2 各DRGs 疾病组(RW≥2)时间指数和费用指数综合分析
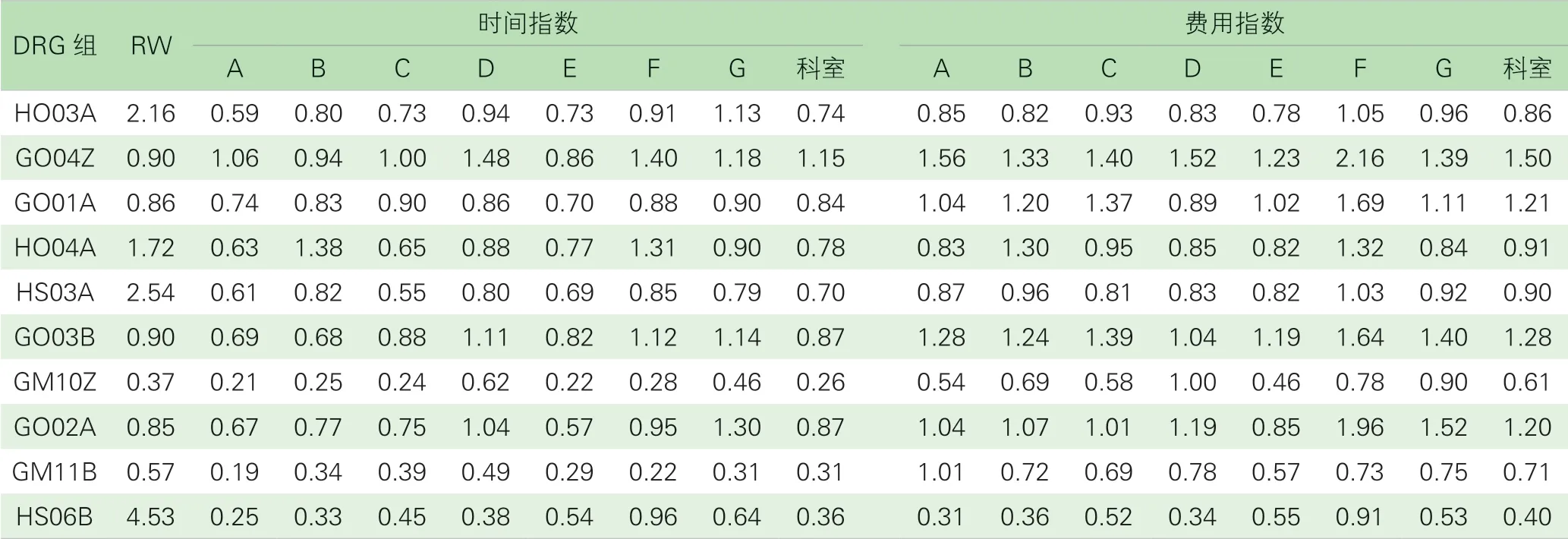
表4 各医师组前10 个DRG 疾病组医疗服务效率
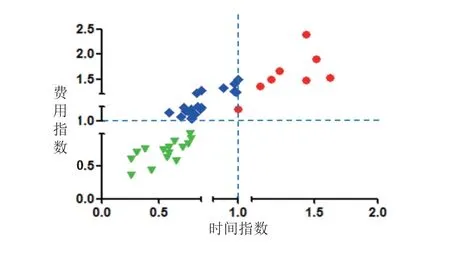
图3 各DRGs 疾病组(RW<2)时间指数和费用指数综合分析
讨论
1.基于DRGs 指标体系的加权TOPSIS 的绩效评价。目前,很难用单一的指标或维度来整体评价医师组的医疗活动,TOPSIS 法能够充分利用原始数据信息,从有限的可行的方案中找出最优和最劣方案,通过计算评价对象与最优和最劣方案的距离,从而得出与最优方案的贴近程度,能够精确的反映各评价对象之间的差距,被广泛地运用于卫生事业领域的多指标综合评价中,是一种相对客观科学的医疗质量综合评价方法。目前,单一指标体系很难综合评价医疗服务的绩效水平,以DRGs 作为切入点,基于TOPSIS 法能够综合医疗服务的广度及学科技术水平,效率指标,安全指标三个维度。同时,本研究在TOPSIS法中引入指标权重,既考虑了各评价指标的相对重要性,又体现了TOPSIS 法充分利用了数据资料,考虑指标间的内在联系等优点[6,13],可以将多维空间问题转化为一维空间问题解决,能够有效、科学地综合评价各医师组的医疗服务能力优劣。TOPSIS 法对数据分布和样本大小含量、指标的多少无严格要求,适用于多评价对象,多指标的样本资料,可得出良好的可比性评价排序结果,其评价结果具有可靠性和真实性。
2.DRGs 评价工具有助于科室内部精细化管理。长期以来,多以出院病例数、平均住院日、平均住院费用等粗放的业务指标来评价科室及医师组的绩效水平,这些指标多是单一的在科室或者医师组内进行比较,难以科学、客观、合理地评价各医师组的真正含金量[11]。DRGs 相关分析指标使医院在相同科室主诊医师组之间有了良好的客观的评价依据,将DRGs 相关指标纳入科室各医师组的绩效考核中,能够真实地了解各医师组在诊疗技术难度、诊疗范围,医疗服务效率等方面的优势和不足,动态调整其医疗服务行为[14]。特别是对相同DRGs 组下的医疗服务效率比较更具有可比性和可靠性。同时,与全省平均水平相比得出的时间指数和费用指数可以使科主任不再闭门造车,确定科室在行业中相对位置,通过对短板DRGs 组的数据挖掘,找到与其他医院的差距所在[15],提高同行竞争力。以DRGs 作为切入点,一定程度上避免了医疗服务产出的多样化对评估结果的影响,将绩效管理精细化到每个医师组、每张床,甚至每名医务人员,将科室管理的重点落实到细处,充分发挥医务人员的主观能动性[14,16-17]。绩效考评时,奖励应适当地向诊疗技术含金量高,医疗服务效率高的医师组倾斜,不仅需要顾及“多劳多得”,也需要顾及“优劳优得”,全面提高科室技术服务水平和服务效率。故将DRGs 相关指标引入到医师组的医疗绩效评价中具有重要的应用价值。
