2013-2017 年福建省泉州市第一医院细菌耐药性监测
2019-11-27马翠苹郑怡娟
马翠苹,朱 焱,汤 利,郑怡娟
随着抗菌药物在临床上广泛应用,耐药菌株日益增多,给临床抗感染治疗带来困难,合理使用抗菌药物越来越受到重视。现将福建省泉州市第一医院2013-2017年临床分离菌的耐药性监测结果报道如下。
1 材料与方法
1.1 材料
1.1.1 细菌 收集2013年1月1日-2017年12月31日本院临床分离病原菌22 588株,剔除同一患者相同部位重复分离的菌株。凝固酶阴性葡萄球菌和草绿色链球菌只收集血液、脑脊液和其他无菌体液标本的菌株。按统一方案进行细菌对抗菌药物的敏感性试 验。
1.1.2 培养基 药敏试验用Mueller-Hinton琼脂为OXOID公司商品。
1.1.3 抗菌药物纸片和E试验条 抗菌药物纸片为OXOID公司商品。青霉素、万古霉素和替考拉宁E试验条为法国生物梅里埃公司商品。
1.1.4 细菌鉴定及药敏仪器 商品化药敏卡NMIC/ID-4、PMIC/ID-55 和SMIC/ID-2,以及商品化仪器Phoenix 100均是美国BD公司商品。
1.2 方法
1.2.1 药敏试验 参照2017年美国临床和实验室标准化协会(CLSI)推荐的药敏试验方法进行[1],采用自动化仪器法、纸片扩散法及E试验法。葡萄球菌、肠球菌、肠杆菌科细菌、不发酵糖革兰阴性杆菌采用自动化仪器法,仪器法药物浓度不覆盖CLSI折点的抗菌药物补充纸片扩散法。质控菌为金黄色葡萄球菌(金葡菌)ATCC 25923(纸片法)和ATCC 29213(机器法)、大肠埃希菌ATCC 25922、铜绿假单胞菌ATCC 27853、肺炎链球菌ATCC 49619。多黏菌素测定的方法为自动化仪器法。
1.2.2 判断标准 参照2017年CLSI M100-S27版推荐的折点标准[1]。替加环素的判断标准参照美国食品和药品监督管理局(FDA)文件标准。
1.2.3 耐万古霉素肠球菌检测 经自动化仪器法测定结果为不敏感株者,用E试验法复核。
1.2.4 统计学分析 数据统计分析采用WHONET 5.6软件。
2 结果
2.1 细菌种类及分布
2013-2017 年共收集非重复临床分离菌22 588株,门诊患者分离的菌株占5.3%,住院患者分离的菌株占94.7%。革兰阳性菌9 321株,占41.3%,革兰阴性菌13 267株,占58.7%。革兰阳性菌中最多见者依次为金葡菌、肠球菌属和凝固酶阴性葡萄球菌(分离自血液、脑脊液等无菌体液)。肠杆菌科细菌占所有分离菌株的38.1%(8 601/22 588),其中最多见者依次是大肠埃希菌(51.6%)、肺炎克雷伯菌(15.7%)、阴沟肠杆菌(5.6%)、黏质沙雷菌(1.9%)。不发酵糖革兰阴性杆菌3 772株,占所有分离菌株的16.7%(3 772/22 588),其中最多见者依次为铜绿假单胞菌(41.5%)、鲍曼不动杆菌(32.9%)、嗜麦芽窄食单胞菌(12.3%)和洋葱伯克霍尔德菌(4.7%)。主要细菌菌种分布见表1。

表1 2013-2017年临床分离主要细菌种类Table.The distribution of bacterial species from 2013 to 2017

表1 (续)Table 1(continued)
2.2 革兰阳性球菌对抗菌药物的耐药率和敏感率
2.2.1 葡萄球菌属 葡萄球菌属中甲氧西林耐药金葡菌(MRSA)的检出率由 2013年的 23.1% 逐年下降至 2017 年的19.8%;MRCNS的检出率由 2013年的 49.5% 下降至 2017 年的42.8%。未发现对万古霉素、利奈唑胺和替考拉宁耐药的菌株。MRSA.MRCNS对所测试抗菌药物的耐药率总体显著高于甲氧西林敏感株(MSSA.MSCNS)。见表2和表3。

表2 2013-2017 年MSSA和MRSA对抗菌药物的耐药率和敏感率Table.Susceptibility of MSSA and MRSA to antimicrobial agents from 2013 to 2017(%)

表3 2013-2017 年MSCNS和MRCNS对抗菌药物的耐药率和敏感率Table.Susceptibility of MSCNS and MRCNS to antimicrobial agents from 2013 to 2017 (%)
2.2.2 肠球菌属.441株肠球菌属中粪肠球菌957株,占66.4%;屎肠球菌337株,占23.4%;其他肠球菌147株,占10.2%。除利奈唑胺外,粪肠球菌对绝大多数测试抗菌药物的耐药率均显著低于屎肠球菌。对利奈唑胺不敏感的菌株未通过E试验法复核。粪肠球菌对呋喃妥因和氨苄西林的耐药率均低于5%,除呋喃妥因外,屎肠球菌对所测试药物的耐药率均较高;两者对高浓度庆大霉素的耐药率分别为29.8%~47.8%和44.0%~64.9%。粪肠球菌和屎肠球菌中均有少数万古霉素、替考拉宁耐药株。12株耐万古霉素的粪肠球菌和屎肠球菌经E试验确认,7株MIC为32 mg/L(粪肠球菌1株、屎肠球菌6株),5株MIC为64 mg/L(粪肠球菌2株、屎肠球菌3株)。见表4。

表3 (续)Table 3(continued)(%)
2.2.3 肺炎链球菌 脑脊液分离株20株,儿童株14株,成人株6株。儿童和成人中PSSP分别为2株和1株;PRSP分别为12株和5株。3株PSSP对头孢噻肟、美罗培南和莫西沙星均敏感,未发现耐药株;而17株PRSP对上述3种药物的耐药率分别为40.4% 、8.0%和4.2%。另1 158株非脑脊液分离株(儿童株664株,成人株494株)中,根据青霉素药敏试验,儿童株中PSSP、PISP、PRSP的检出率分别为80.4%、13.4%、6.2%,成人株分别为84.4%、10.5%、5.1%,见表5。成人株和儿童株对红霉素和克林霉素耐药率均>90%,对甲氧苄啶-磺胺甲唑的耐药率亦较高,但对左氧氟沙星耐药率较低,未发现万古霉素和利奈唑胺耐药株。见表6。
2.3 革兰阴性杆菌对抗菌药物的耐药率和敏感率
2.3.1 大肠埃希菌 分离的大肠埃希菌每年呈上升趋势。5年中大肠埃希菌对头孢吡肟的耐药率下降显著,由48.1%降至35.3%;对头孢哌酮-舒巴坦的耐药率基本持平,对其他测试抗菌药物的耐药率均有所下降;对亚胺培南、美罗培南的耐药率基本在0.8%以下,仍有高达99%的敏感率;对头孢噻肟、环丙沙星、左氧氟沙星、庆大霉素和甲氧苄啶-磺胺甲唑的耐药率均接近或高于50%;对氨苄西林和哌拉西林的耐药率接近或高于80%。见表7。
2.3.2 肺炎克雷伯菌 分离的肺炎克雷伯菌每年亦呈上升趋势。肺炎克雷伯菌对亚胺培南和美罗培南的耐药率有所上升,但波动不大,敏感率仍分别为95.6%~99.0%和97.2%~99.4%。对所测试抗菌药物的耐药率均低于50%。对头孢吡肟、头孢噻肟、庆大霉素和哌拉西林的耐药率分别由33.9%降至21.6%、36.2%降至25.3%、27.9%降至16.5%、49.1%降至32.3%,下降较明显。见表 8。
2.3.3 阴沟肠杆菌 5年间阴沟肠杆菌对亚胺培南和美罗培南的耐药率上升明显,分别从1.0%和0上升到7.4%和7.3%。除亚胺培南和美罗培南外,对所测试抗菌药物的耐药率均有所下降,均在50%或以下。见表9。
2.3.4 不发酵糖革兰阴性杆菌.634株铜绿假单胞菌对所有受试抗菌药物的耐药率均有所下降。对亚胺培南和美罗培南的耐药率分别为9.9%~18.9%和7.0%~14.2%;对阿米卡星的耐药率为1.6%~3.9%;对所测试的两种酶抑制剂复方制剂、环丙沙星、左氧氟沙星、头孢吡肟和头孢他啶的耐药率<21%。见表10。1 321株不动杆菌属中93.9%(1 241/1 321)为鲍曼不动杆菌,该菌对亚胺培南和美罗培南的耐药率分别为60.5%~70.6%和60.8%~72.3%,近5年耐药率波动不大;对头孢哌酮-舒巴坦的耐药率有所上升,由44.5%上升至51.9%;除多黏菌素B外,对其他测试药的耐药率多在50%以上。见表11。

表4 2013-2017年屎肠球菌和粪肠球菌对抗菌药物的耐药率和敏感率Table.Susceptibility of Enterococcus faecium and Enterococcus faecalis strains to antimicrobial agents from 2013 to 2017(%)

表5 儿童和成人患者中非脑膜炎肺炎链球菌的分布Table.Distribution of nonmeningitis S.pneumoniae isolates from children and adults in terms of penicillin susceptibility in.years
3 讨论
本监测结果显示,5年间金葡菌在革兰阳性菌中一直位列第一。MRSA和MRCNS检出率分别为22.1%(497/2 252)和43.2%(603/1 397),低于同期CHINET报道的2017年MRSA和MRCNS的检出率35.3% 和80.2%[2],检出率亦呈逐年下降趋势。MRSA.MRCNS对所测试抗菌药物的耐药率大都显著高于MSSA.MSCNS。5年间MRSA.MRCNS对所测试的抗菌药物耐药率均有所下降,未发现万古霉素、替考拉宁和利奈唑胺耐药的菌株。

表6 儿童和成人患者中非脑膜炎肺炎链球菌对抗菌药物的耐药率和敏感率Table.Susceptibility of nonmeningitis Streptococcus pneumoniae to antimicrobial agents (%)

表7 2013-2017年大肠埃希菌对各种抗菌药物的耐药率和敏感率Table.Susceptibility of Escherichia coli strains to antimicrobial agents from 2013 to 2017(%)
本组资料显示5年间除利奈唑胺外,粪肠球菌对绝大多数测试抗菌药物的耐药率均显著低于屎肠球菌。两菌中均有少数万古霉素、替考拉宁耐药株。同时每年约有0.9%~4.1%肠球菌对利奈唑胺耐药,但对这种罕见的利奈唑胺耐药现象当年均未按CLSI要求进行利奈唑胺耐药性的确认。在2018年,对240株肠球菌属细菌(含181株粪肠球菌和59株屎肠球菌)中的23株利奈唑胺不敏感株采用微量肉汤稀释法确认其对利奈唑胺的耐药性,结果显示21株利奈唑胺耐药粪肠球菌中有7株细菌利奈唑胺的MIC值≥8 mg/ L,14株≤2 mg/L,显示敏感;而2株利奈唑胺耐药屎肠球菌MIC值均为≤2 mg/L,显示敏感。此乃提示2013-2017年对利奈唑胺耐药的菌株中存在着假耐药菌株。故在以后的药敏试验中,如遇药敏试验结果罕见的不合理现象,必须按CLSI要求对细菌进行复核鉴定和药敏试验结果再确认,否则会延误患者合理应用抗菌药物治疗的机会。同时这种检测过程中发生的假耐药菌株现象值得引起重视和进一步研究。

表8 2013-2017年肺炎克雷伯菌对抗菌药物的耐药率和敏感率Table.Susceptibility of Klebsiella pneumoniae strains to antimicrobial agents from 2013 to 2017 (%)

表9 2013-2017 年阴沟肠杆菌对抗菌药物的耐药率和敏感率Table.Susceptibility of Enterobacter cloacae to antimicrobial agents from 2013 to 2017 (%)
本次监测结果显示5年间我院肠杆菌科细菌中每年均有少数对碳青霉烯类耐药的菌株,检出总数为110株,分别为2013年10株、2014年24株、2015年15株、2016年31株、2017年30株,其中前4位是肺炎克雷伯菌(40.9%,45/110)、大肠埃希菌(15.5%,17/110)、阴沟肠杆菌(12.7%,14/110)和弗劳地枸橼酸杆菌(9.1%,10/110)。历年大肠埃希菌和克雷伯菌对受试的亚胺培南和美罗培南的耐药率分别<1%和<3%,未见有明显增高趋势。但是阴沟肠杆菌对亚胺培南和美罗培南的耐药率上升明显,分别从2013年的1.0%和0,上升到2017年的7.4%和7.3%,耐药率增长趋势明显,应引起重视。与CHINET报道的全国耐药监测数据相比,我院检出的大肠埃希菌、肺炎克雷伯菌对碳青霉烯类抗菌药物的耐药率均低于其历年报道的耐药率[2-7],亦低于全国细菌耐药监测网(CARSS)报道的福建省平均水平[8],这可能与我院重视碳青霉烯类抗菌药物合理使用、严格掌握碳青霉烯类抗菌药物应用指征、通过分级管理限制碳青霉烯类抗菌药物使用、重视医院感染管理有关。碳青霉烯类抗菌药物曾是治疗多重耐药肠杆菌科细菌最有效、最可靠的药物。然而,碳青霉烯类耐药的菌株已经在世界范围内出现并呈现上升趋势,已成为当前临床抗感染治疗的难题。我院大部分肠杆菌科细菌对碳青霉烯类药物均高度敏感,但仍应引起重视,防患未然。

表10 2013-2017 年铜绿假单胞菌对抗菌药物的耐药率和敏感率Table 10 Susceptibility of Pseudomonas aeruginosa to antimicrobial agents from 2013 to 2017(%)
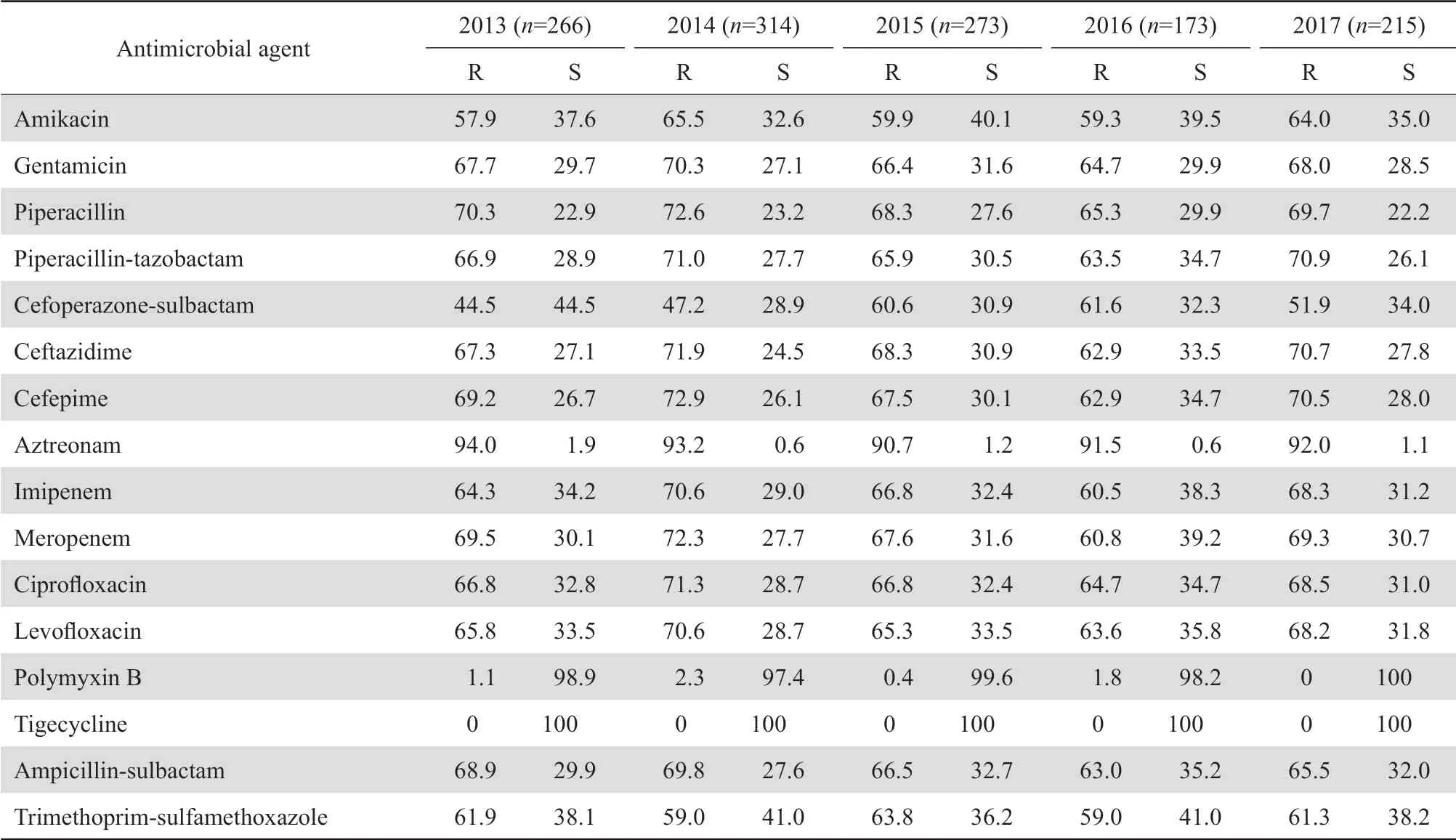
表11 2013-2017年鲍曼不动杆菌对抗菌药物的耐药率和敏感率Table 11 Susceptibility of Acinetobacter baumannii to antimicrobial agents from 2013 to 2017 (%)
本次检测的不发酵糖革兰阴性杆菌以铜绿假单胞菌和鲍曼不动杆菌为主。5年间铜绿假单胞菌除对氨曲南等个别抗菌药物耐药率在个别年间为28.8%、24.9%和22.0%外,对大多受测试抗菌药物耐药率低于20%,并低于全国同期报道的耐药率[2-6]。目前鲍曼不动杆菌是我院检出的革兰阴性杆菌中耐药性最为严重的细菌,也是我院医院感染面临的严峻挑战。除多黏菌素B和替加环素外,5年间该菌对常用抗菌药物的耐药率高,且有逐年上升趋势。该菌对亚胺培南和美罗培南的耐药率总体已超过60%,并可高达72%,与CHINET监测数据基本相符[2-6]。对头孢哌酮-舒巴坦耐药率也由2013年的44.5%上升至2015年的60.6%和2016年的61.6%;几乎有半数以上的菌株对受试的抗菌药物耐药。多重耐药、泛耐药的鲍曼不动杆菌主要来源于重症医学科,这可能与该科室重症患者较多、住院时间长、使用气管插管机械通气等侵袭性操作引起的医院获得性感染有关。鲍曼不动杆菌具有强大的获得耐药性和克隆传播的能力,已成为我国医院感染最重要的病原菌之一[9]。鲍曼不动杆菌医院感染的传播途径主要为接触传播,因此,其医院感染的预防与控制至关重要。加强抗菌药物临床管理、严格遵守无菌操作和感染控制规范、强化手卫生、实施接触隔离、加强物体表面特别是医务人员频繁接触的物体表面的清洁和消毒、必要时进行耐药菌筛查等措施能有效控制耐药细菌在医院内的传播和流行[9]。
