经腹腔与经腹膜外途径腹腔镜下前列腺癌根治术治疗局限性前列腺癌手术效果比较
2019-10-31毛溧凯关翰关超
毛溧凯 关翰 关超
前列腺癌(prostate cancer,Pca)的治疗是泌尿外科的难题,且随着人们生活水平的提高,人均寿命越来越长,前列腺癌的发病率也随之上升[1]。前列腺癌的治疗可采取去势治疗,包括药物去势和手术去势,但最终都会发展成去势抵抗性前列腺癌(castration-resistant prostate cancer,CRPC),保守治疗效果差。Schuessler 等首次报道了腹腔镜下前列腺癌根治术[2],2002年我国首次报道了腹腔镜下前列腺癌根治术[3]。目前,腹腔镜下前列腺癌根治术(Laparoscopic radical prostatectomy,LRP)被广泛认为是治疗局限性前列腺癌的金标准[4]。在美国,已广泛开展机器人辅助腹腔镜技术(robotic-assisted Laparoscopic radical prostatectomy,RALP),但因其使用费用高,购置及维护繁琐等原因,目前我国仅少数医院开展,LRP 仍为我国主要手术方式。关于腹腔镜前列腺癌根治术手术入路的优缺点目前仍有争议,本研究收集我院2015年1月~2017年3月同一术者完成的不同入路前列腺癌根治术患者的临床资料,进行对比分析并总结经验。
1 材料与方法
1.1 一般资料 选取我院2015年1月~2017年3月由同一术者完成的30 例不同入路前列腺癌根治术患者的资料,所有患者术前均行盆腔CT 或MRI,排除前列腺癌淋巴结转移,术后病理均证实为前列腺癌且切缘为阴性。其中经腹腔途径组(T-LRP 组)共16 例,经腹膜外途径组(E-LRP 组)共14 例,两组患者基线资料对比差异无统计学意义(P>0.05),具有可比性,见表1。
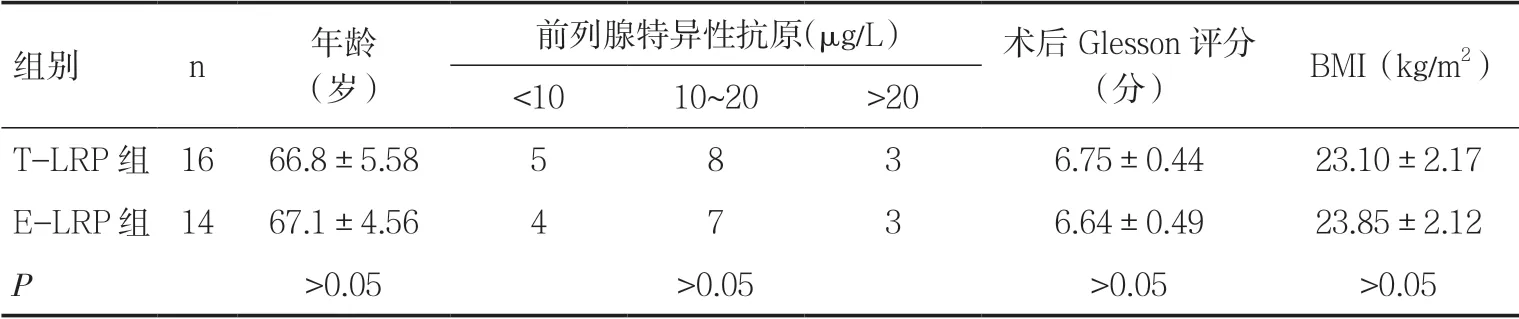
表1 两组患者一般资料比较
1.2 手术方法 经腹腔途径前列腺癌根治术:患者全麻平卧位,留置尿管,脐上1cm 切口置入10mm Trocar,二氧化碳气腹机压力为15mmHg(1mmHg =0.133kPa)。调整体位为头低脚高位,监视镜辅助下于两侧麦氏点及右脐下腹直肌旁置入5mm Trocar,左侧对应位置置入12mm Trocar。在膀胱和直肠折返处近端2cm 切开腹膜,可通过牵拉导尿管来辨认膀胱颈,超声刀游离膀胱颈侧方,找到双侧输精管,沿着输精管游离,期间注意电凝止血,精囊在输精管的外下侧。输精管和输尿管在膀胱底部交叉,游离过程中注意勿伤及输尿管。游离出输精管和精囊后,将双侧输精管离断。于膀胱前壁切开盆底腹膜,分离至盆底并切开盆内筋膜,游离前列腺两侧壁直至前列腺尖部,缝扎阴茎背血管复合体。贴紧前列腺基底部,切开膀胱颈,暴露狄氏筋膜,剪开后横断膀胱颈部并用Hemolock 夹闭血管束。剪开前列腺尖部,将前列腺完整切除。于8 点处开始吻合膀胱颈与后尿道,连续吻合1 周。吻合完毕后留置F20 号导尿管,检查吻合处是否漏尿,降低腹内压力观察创面渗血情况,确保无活动性出血。取出前列腺,留置耻骨后引流管1 根,缝合切口,手术结束。
经腹膜外前列腺癌根治术:患者全麻,取平卧位,留置导尿管。脐下缘略偏右侧做一2cm 切口,用手指钝性分离腹直肌后间隙,自制气囊扩张间隙4min 后取出气囊。由该切口置入10mm Trocar,气腹机设置为15mmHg。在监视镜辅助下于脐下2~3cm 双侧腹直肌外缘做切口建立通道置入12mm Trocar,双侧髂前上棘内侧2~3cm 建立通道置入5mm Trocar。置入Trocar 过程中避免误穿进腹腔。将术野止血后超声刀清理耻骨后及膀胱附近脂肪,暴露髂血管、闭孔、盆内筋膜反折等重要解剖结构。打开盆内筋膜,分离膀胱前壁及侧壁,向耻骨前列腺韧带分离,缝扎背侧血管复合体但不切断耻骨前列腺韧带。寻找膀胱颈部和前列腺的交界处,小心用超声刀分离交界处,直至显露出导尿管。将导尿管水囊抽空,缓慢拔出导尿管,使得导尿管前端在前列腺内。继续沿着前列腺基底部切开,暴露精囊及输精管,切断输精管后剪开狄氏筋膜,并继续向前分离直至前列腺尖部,此时剪断耻骨前列腺韧带,离断前列腺尖部尿道后即可将前列腺完整游离。将前列腺装进标本袋,暂置盆腔。经直肠指检确认无直肠损伤后将残留的狄氏筋膜与膀胱外肌层、尿道直肠肌等8 字缝合,进行尿道后方重建。在导尿管的引导下,采用单针单线连续缝合法,将膀胱颈与尿道彻底缝合。留置导尿管,向膀胱内注入适量生理盐水,观察吻合口是否漏液。确认无误后进行吻合口悬吊,将膀胱颈部12 点位置与耻骨前列腺韧带的残端吻合。检查术野无活动性出血后,取出标本,留置腹腔引流管,逐层关闭切口,结束手术。
1.3 观察指标 观察及记录两组患者的手术时间、术中出血量、术后尿管拔除时间、术后肠功能恢复时间、术后住院天数和术中及术后并发症(主要为出血、感染、尿漏、尿失禁等)情况。
1.4 统计学方法 采用SPSS 20.0 统计学软件进行数据分析,计数资料采用χ2检验,计量资料采用t检验,以±s表示,P<0.05 为差异有统计学意义。
2 结果
所有患者均顺利完成手术,两组手术时间、术中出血量、术后尿管拔除时间比较,差异无统计学意义(P>0.05);两组术后肠功能恢复时间、术后住院天数比较,差异有统计学意义(P<0.05)。见表2。
两组手术均顺利结束,无中转开放手术。T-LRP组术后出现1 例尿失禁,1 例尿道狭窄,并发症发生率为12.5%;E-LRP 组术后出现1 例尿失禁,并发症发生率为7.1%,两组均无其他明显术中及术后并发症发生,差异无统计学意义(P>0.05)。随访3~6 个月后2 例患者尿控能力均恢复正常,1 例尿道狭窄患者术后定期行尿道扩张术,两组患者均无其他明显并发症发生,差异无统计学意义(P>0.05)。
表2 两组患者观察指标的比较(±s)

表2 两组患者观察指标的比较(±s)
组别 例数 手术时间(min) 出血量(ml) 尿管拔除时间(d)肠功能恢复时间(d) 住院天数(d)T-LRP 组 16 167.50±23.66 140.00±22.73 14.58±0.77 4.19±0.19 14.52±0.53 E-LRP 组 14 173.57±28.17 135.71±30.56 12.37±0.48 2.86±0.33 13.94±0.49 t-0.64 0.439 9.16 13.56 3.08 P 0.526 0.664 0.092 0.02 0.005
3 讨论
在全球范围内前列腺癌发病率逐年增高,现已是西方男性发病率首位的恶性肿瘤,且死亡率也逐年增高,目前仅次于肺癌[5],在我国发病率虽低于西方国家,但发病率及死亡率也逐年增加[6]。在治疗方面,前列腺癌根治术是主要方式[7]。目前国内较为主流的手术方式为开放式的前列腺癌根治术及腹腔镜下前列腺癌根治术,达芬奇机器人辅助下的腹腔镜前列腺癌根治术(robotic-assisted Laparoscopic radical prostatectomy,RALP)只在少数医院开展,据报道[8]疗效较好,但由于购买费用昂贵、维护费用高、装配复杂等诸多限制,在我国暂时无法广泛开展。传统开放手术疗效确切[9],但与腹腔镜前列腺癌根治术相比,出血多、创伤大、术后恢复慢,在尿控及保留性功能方面亦不如腹腔镜手 术[10],故在治疗局限性前列腺癌上已逐渐被腹腔镜前列腺癌根治术替代。腹腔镜前列腺癌根治术的适应证为临床分期为T1~T2c,身体状况能耐受手术且预期寿命大于10年。术后生存率的主要指标有肿瘤切缘是否阳性、Glesson 评分及病理学分期[11],无论何种入路的腹腔镜前列腺癌根治术均能达到相同的肿瘤学效果[12],远期效果无统计学差异[13]。
影响腹腔镜前列腺癌根治术手术时间的因素较多,最重要的,也是最难的手术步骤为膀胱尿道的吻合重建,术者的手术经验及熟练程度很大程度上决定了手术时间及术中出血量,故各报道的手术时间差异较大。相关报道均认为腹膜外前列腺癌根治术手术时间短,出血量少,较有优势[14~16],刘路浩等[17]进行的荟萃分析则认为两种方式的手术时间无统计学差异,结论和相关研究结果相一致[18,19]。经腹腔前列腺癌根治术优点为操作空间大,易于辨认解剖标志及血管神经束,且游离膀胱及吻合尿道的张力较小,和腹膜外入路相比难度稍低。而腹膜外入路前列腺癌根治术直接进入retizus 间隙而不进入腹腔,虽然可操作空间较小[20],但是熟练操作的术者可缩短手术时间,且肥胖患者和有腹部手术史的患者采取腹膜外入路优势更加明显。本研究两组入路平均时间差异无统计学意义。手术时间长短直接影响到了术中及术后并发症的发生率,我们认为只要术者能熟练进行手术,对同一病例并无严格要求必须采取何种入路的手术方式。
腹腔镜前列腺癌根治术的术中并发症主要有大出血、直肠损伤、周围神经及重要解剖结构的损伤、术中中转开放手术等,术后并发症主要有切口感染、吻合口漏、尿失禁、尿潴留、尿道狭窄等。尿失禁严重影响患者生活质量,平均发生率20%[21],尿道括约肌功能不全为术后尿失禁的主要原因,其他原因还有神经血管束损伤、膀胱顺应性降低等。有学者[18,19]认为在尿控方面两种术式无差异,本研究30 例患者共出现2 例尿失禁,均嘱患者尽早进行提肛训练,随访3~6 个月后,2 例患者尿控能力均恢复正常。为避免出现尿失禁,除了术中须小心操作以免误伤尿道括约肌及相关重要解剖外,保留膀胱颈环肌和术后尽早予以辅助治疗对提高尿控能力也能起到明显作用。经腹腔途径前列腺癌根治术有1 例尿道狭窄患者,术后定期行尿道扩张术,3个月后排尿恢复正常。
本研究两组患者存在统计学差异的是术后肠功能恢复时间和术后住院天数,有学者[17]认为仅术后肠功能恢复两者有统计学差异,腹膜外途径恢复时间短,而王志荣等[22]认为经腹膜外途径不仅肠功能恢复时间短,术后住院时间也存在统计学差异,腹膜外途径恢复较腹腔途径快,与本研究结果相一致。Raboy 等[23]曾报道经腹腔途径前列腺癌根治术可增加肠道相关术后并发症的发生率,如肠粘连、腹膜炎等,而两种入路在术后住院天数及尿管拔除时间上并无统计学差异。原因可能在于腹膜外入路不干扰肠道,且无气腹机的二氧化碳及渗血对肠道的影响,故虽然腹膜外途径操作空间较小,但对肠功能的恢复有一定帮助。
综上所述,对于局限性前列腺癌采取何种手术入路的前列腺癌根治术并无严格要求,经腹腔途径与经腹膜外途径腹腔镜下前列腺癌根治术治疗局限性前列腺癌均能达到较好的手术效果,经腹膜外途径相比腹腔途径能够缩短胃肠道恢复的时间,两种手术方式均值得学习、推广及应用。
