H型高血压与急性脑梗死牛津郡社区卒中项目分型及近期预后的关系
2019-09-20张填冯晓丽王埮许钟中
张填,冯晓丽,王埮,许钟中
血清同型半胱氨酸(homocysteine,Hcy)为蛋氨酸代谢的中间产物,可参与多种细胞的甲基化过程,高Hcy血症可增加脑卒中的发生风险[1]。高血压是脑卒中最重要的危险因素,Hcy>10 μmol/L的原发性高血压称为“H型高血压”[2]。H型高血压并非高Hcy和高血压的简单组合,而是高Hcy协同高血压明显增加脑卒中事件的发生率[3]。目前关于H型高血压与脑梗死关系的研究主要集中于H型高血压与脑梗死患者颈动脉硬化的关系[4-5],以及药物治疗H型高血压对急性脑梗死患者临床疗效的影响[6-7]。然而,H型高血压与急性脑梗死牛津郡社区卒中项目(Oxfordshire Community Stroke Project,OCSP)分型及近期预后的关系,目前鲜有报道。OCSP分型可预测脑梗死部位、大小,也可为评估脑梗死的预后提供帮助。本研究旨在分析H型高血压与急性脑梗死OCSP分型及患者近期预后的关系,以期为有效防控急性脑梗死、改善患者残疾程度提供参考。
1 对象与方法
1.1 研究对象 选取2016年2月—2018年2月海南医学院第一附属医院神经内科住院患者为研究对象进行回顾性研究。发病在72 h内入院的急性脑梗死患者共计226例,其中男150例、女76例,平均年龄(67.4±12.8)岁,住院时间在14~30 d。纳入标准:均符合急性脑梗死诊断标准[8],并经头部CT或MRI证实。排除标准:(1)短暂性脑缺血发作、无症状性脑梗死、蛛网膜下腔出血、应用溶栓或微创治疗者及死亡患者;(2)严重的心、肝、肾疾病以及感染者;(3)继发性高血压患者;(4)发病前4周内有手术史和创伤史,或伴有自身免疫性疾病者;(5)近3个月内发生心肌梗死、周围血管闭塞性疾病者;(6)服用非甾体抗感染药和/或免疫抑制剂者。
1.2 研究方法
1.2.1 分组 所有观察对象于入院后第2 d清晨采集空腹静脉血,应用日本OLYMPUS AU5800全自动生化分析仪,采用酶循环法测定血清Hcy水平(参考值0~10 μmol/L),同时检测患者空腹血糖(fasting bloodglucose,FBG)、胆固醇(cholesterol,CHOL)、三酰甘油(triglycerides,TG)、低密度脂蛋白胆固醇(low density lipoprotein cholesterin,LDL-C)、超敏C反应蛋白(hypersensitive C-reactive protein,hs-CRP)水平。将226例急性脑梗死患者,根据其是否患有原发性高血压及血清Hcy水平,分为四组:单纯脑梗死组(无原发性高血压且Hcy≤10 μmol/L)41例,单纯高Hcy组(无原发性高血压且Hcy>10 μmol/L)70例,单纯高血压组(有原发性高血压且Hcy≤10 μmol/L)42例,H型高血压组(有原发性高血压且Hcy>10 μmol/L)73例。四组所采取的治疗手段都是脑梗死的常规治疗,包括抗血小板聚集、改善循环及营养神经治疗。
1.2.2 神经功能评定及急性脑梗死分型 由同一位专业神经内科医师完成。在患者入院时进行美国国立卫生研究院卒中量表(National Institutes of Health Stroke Scale,NIHSS)测评,患者发病30 d后行日常生活活动能力Barthel指数(Barthel Index,BI)[9]及改良 Rankin量表(modified Rankin Scale,mRS)[10]测评。根据OCSP分型[11],以脑梗死发病后最大功能缺损时的临床表现为诊断依据,分为4型:完全前循环梗死(total anterior circulation infarction,TACI)、部分前循环梗死(partial anterior circulation infarction,PACI)、后循环梗死(posterior circulation infarction,POCI)及腔隙性梗死(lacunar infarction,LACI)。
1.2.3 预后判断标准 评估急性脑梗死患者在发病30 d时的预后情况,采用BI计分法评估患者日常生活自理能力,无需依赖100分、轻度依赖75~95分、中度依赖50~70分、重度依赖25~45分、完全依赖0~20分,BI评分越低表示其生活依赖程度越重[9]。mRS评分评估患者脑卒中后的残疾程度,≤2分为预后良好,>2分为预后不良,mRS评分越高提示预后越差[10]。
1.3 统计学方法 采用SPSS 19.0统计软件对数据进行处理。计数资料以相对数表示,比较采用χ2检验。计量资料先进行正态性与方差齐性检验,若符合正态分布且方差齐,以(±s)表示,多组间比较采用方差分析,组内两两比较采用LSD-t检验;若不符合正态分布,以中位数(四分位数间距)〔M(QR)〕表示,组间比较采用Kruskal-Wallis H检验。缺血性脑卒中预后的影响因素分析采用多元Logistic回归分析。以P<0.05表示差异有统计学意义。
2 结果
2.1 一般情况比较 四组观察对象的年龄、性别、基础病史(糖尿病史、心脏病史、脑血管病史)、吸烟及饮酒情况、入院后FBG、CHOL、TG、LDL、hs-CRP水平比较,差异均无统计学意义(P>0.05,见表1)。
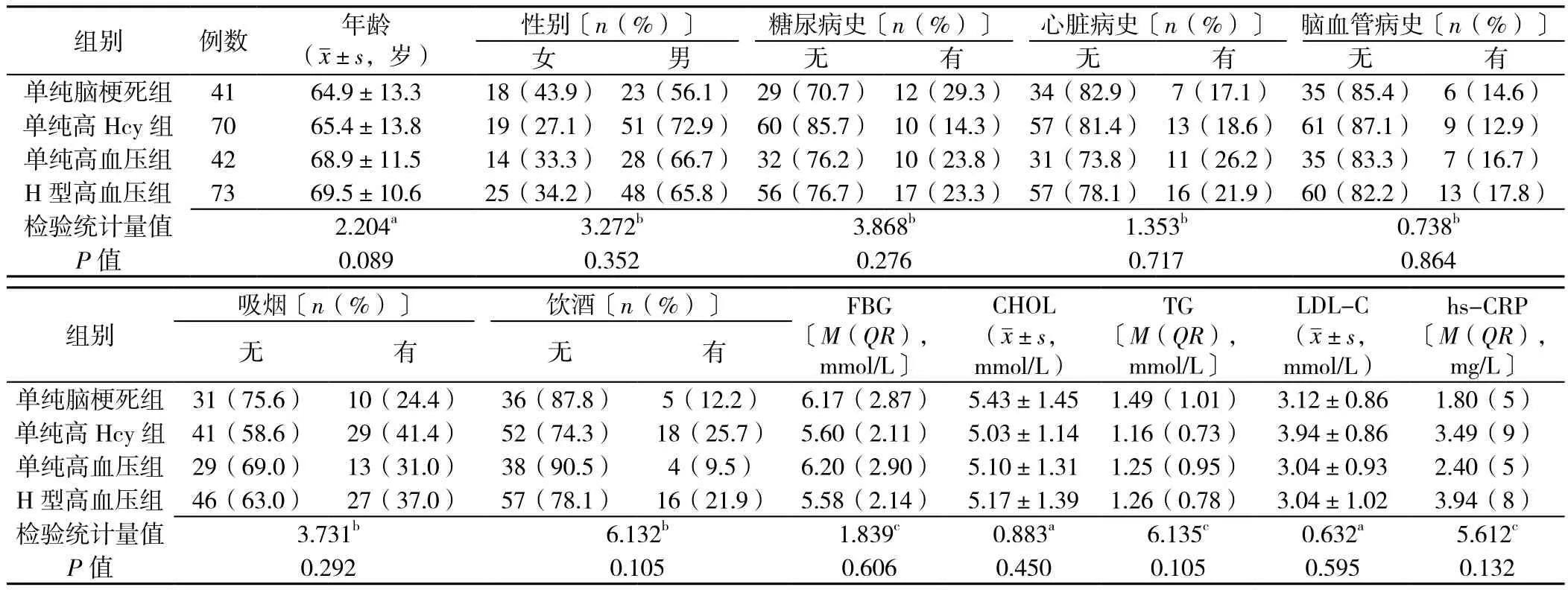
表1 各组间一般情况比较Table 1 Comparison of general conditions between four groups
2.2 各组间不同OCSP分型的比较 各组患者的脑梗死类型构成情况不同,差异有统计学意义(χ2=22.945,P=0.006,见表2)。
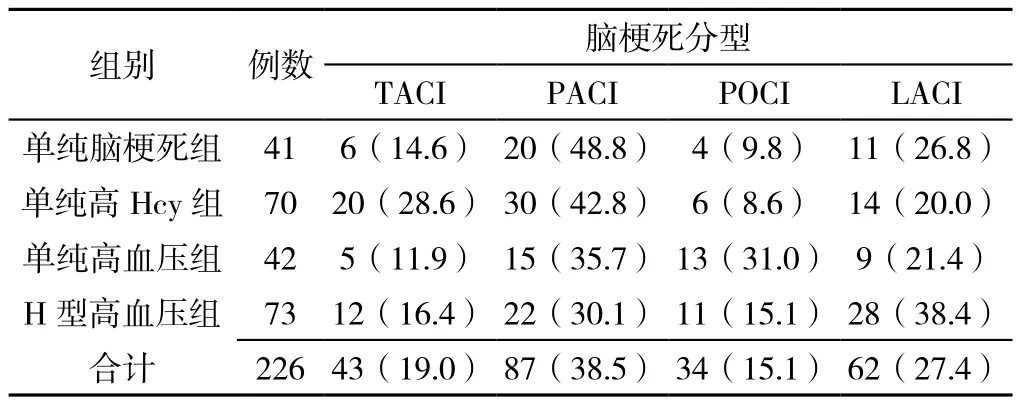
表2 各组间不同OCSP分型的情况比较〔n(%)〕Table 2 Comparison of OCSP classification results of acute cerebral infarction between groups
2.3 各组间NIHSS、BI、mRS评分比较 各组患者入院时NIHSS评分比较,差异有统计学意义(P<0.01);组内两两比较,H型高血压组高于单纯高血压组(P<0.05)。各组患者发病30 d后BI评分、mRS评分比较,差异有统计学意义(P<0.01);组内两两比较,与单纯脑梗死组、单纯高血压组比较,H型高血压组发病30 d后BI评分更低、mRS评分更高(P<0.05),但与单纯高Hcy组比较,H型高血压组发病30 d后BI评分更低(P<0.05),但mRS评分无统计学差异(P>0.05,见表3)。
2.4 H型高血压组不同OCSP分型患者NIHSS、BI、mRS评分比较 H型高血压组不同OCSP分型患者入院时NIHSS评分及发病30 d后BI评分、mRS评分比较,差异有统计学意义(P<0.05)。两两比较发现,PACI、TACI组入院时NIHSS评分高于LACI、POCI组(P<0.05),TACI组高于 PACI组(P<0.05);与 LACI组比较,PACI及TACI组发病30 d后BI评分更低(P<0.05)、mRS评分更高(P<0.05);TACI组的mRS评分高于POCI组(P<0.05,见表 4)。
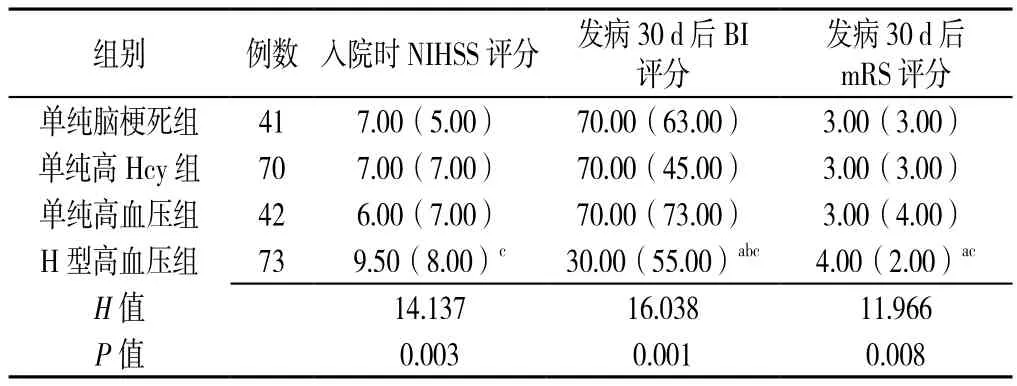
表3 各组患者的NIHSS、BI、mRS评分比较〔M(QR),分〕Table 3 Comparison of mean NIHSS,BI and mRS scores between four groups
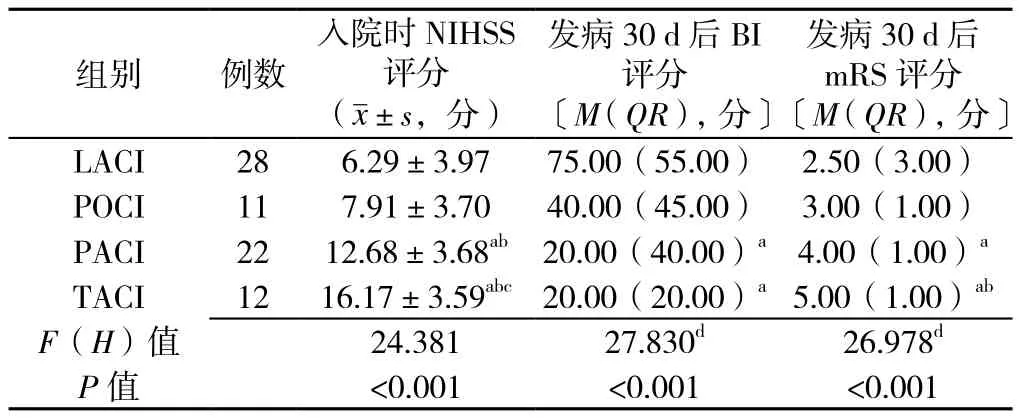
表4 H型高血压组患者不同OCSP分型的NIHSS、BI、mRS评分比较Table 4 Comparison of mean NIHSS,BI and mRS scores in patients in H-type hypertension group by four subtypes of acute cerebral infarction by OCSP classification
2.5 缺血性脑卒中预后影响因素的多因素Logistic回归分析 以脑梗死发病30 d后mRS评分为因变量(赋值:mRS评分≤2分=0,>2分=1),以年龄(数值变量)、性别(赋值:女=0,男=1)、高血压病史(赋值:无=0,有=1)、脑梗死分组(赋值:H型高血压组=1,单纯高Hcy组=2,单纯高血压组=3,单纯脑梗死组=4)、脑梗死分型(TACI=1,PACI=2,POCI=3,LACI=4)、糖尿病史(赋值:无=0,有=1)、脑血管病史(赋值:无=0,有=1)、心脏病史(赋值:无=0,有=1)、吸烟史(赋值:无=0,有=1)、饮酒史(赋值:无=0,有=1)、FBG(数值变量)、CHOL(数值变量)、TG(数值变量)、LDL-C(数值变量)、hs-CRP(数值变量)为自变量,纳入Logistic回归分析,经逐步回归分析结果显示,急性脑梗死发病30 d时预后的影响因素有脑梗死类型和分组,TACI型、PACI型、POCI型脑梗死预后较LACI型差;H型高血压组预后较单纯脑梗死组差,单纯高Hcy组、单纯高血压组预后与单纯脑梗死组比较无差异(P<0.05,见表5)。
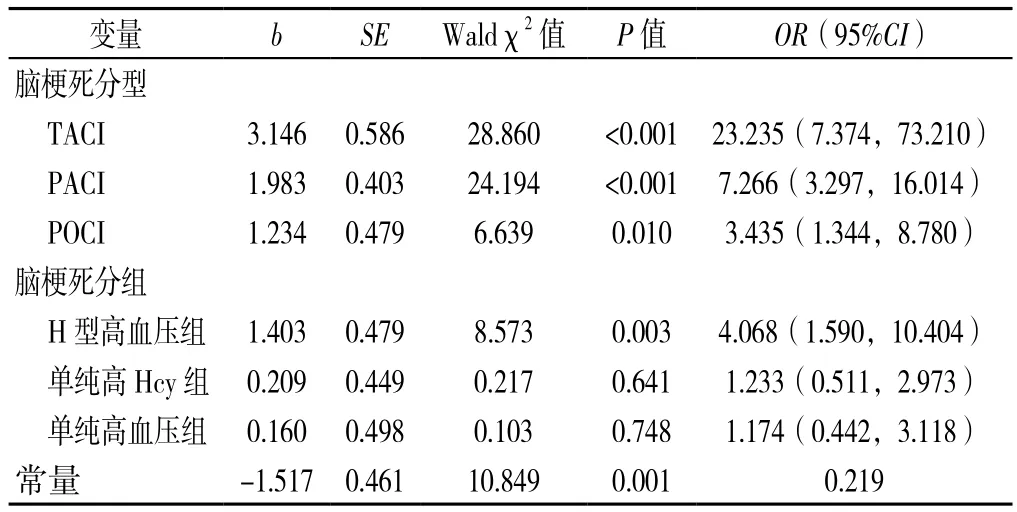
表5 缺血性脑卒中预后影响因素的Logistic回归分析Table 5 Logistic regression analysis of the main factors affecting the outcome of ischemic stroke
3 讨论
Hcy是蛋氨酸和半胱氨酸转化过程中一种重要的中间产物,经肾排泄,Hcy在体内积聚,引起一系列心脑血管系统的变化[12]。高Hcy血症、高血压是增加卒中和卒中死亡风险的独立危险因素,联合分析发现H型高血压具有更高的导致卒中和卒中死亡的风险[13]。我国高血压人群中约75%合并有Hcy升高,高血压和高Hcy具有正相协同作用,可加重急性脑梗死患者的神经功能缺损,影响临床预后[14]。单纯高血压或单纯高Hcy血症患者出现脑梗死的概率分别为血压和Hcy水平正常者的3.6倍和8.2倍,而两者同时升高则可使患心脑血管事件发生的概率增长至12倍[3]。
本研究发现,H型高血压组患者Hcy表达水平升高,入院时病情较重,发病30 d预后较差。经Logistic回归分析发现,H型高血压为影响急性脑梗死患者近期预后的危险因素,与相关研究结论一致[15]。分析其可能的病理生理学机制为:Hcy升高可致使超氧化物歧化酶(SOD)和过氧化物酶(POD)损伤血管内皮细胞,其一系列代谢产物又可抑制一氧化氮(NO)的合成和促进NO降解,进而导致血管内皮细胞收缩、舒张功能障碍,从而引起动脉粥样硬化及血压升高。高Hcy、高血压可引起血管内皮损伤和血小板聚集,从而导致动脉粥样硬化斑块及血栓形成,二者相互影响,促进心脑血管疾病的发生、发展。
OCSP 分型是目前国际上使用广泛的缺血性卒中的分型方法,可以为预测缺血性卒中的梗死部位和大小提供参考[16],也可以为评估缺血性卒中的预后提供帮助[17]。研究发现,OCSP分型中各亚型所占比例不尽相同,由高到低在国外依次为PACI、LACI、POCI、TACI[18],在国内依次为 LACI、PACI、TACI、POCI[19]。本研究发现,OCSP分型中各亚型所占比例由高到低依次为PACI(38.5%)、LACI(27.4%)、TACI(19.0%)、POCI(15.1%),且不同组别患者发生脑梗死后的脑梗死类型构成不同。导致上述差异的主要原因考虑为:高Hcy除可以损伤颈动脉等大动脉的内皮细胞外,还会累及脑内深穿支小动脉,致使供血区发生缺血坏死。H型高血压与小血管闭塞型卒中明显相关[20-21],高血压可使颅内小动脉和深穿支动脉血管壁增厚和玻璃样变,且高血压和血压波动是脑小血管病的重要危险因素[22]。故考虑为二者共同作用导致LACI所占比例增多。另外,本研究中Logistic回归分析发现,H型高血压、TACI型脑梗死为影响急性脑梗死患者近期预后的危险因素。本研究还发现,H型高血压患者中TACI组患者入院时病情较重,发病30 d预后较差;而LACI组发病30 d预后相对较好,与相关研究结论一致[23]。考虑其原因可能为:TACI型脑梗死是大脑中动脉近端主干闭塞或颈内动脉终末端闭塞所致,梗死面积较大,且侧支循环代偿能力差,故病情最严重,其预后最差,致残率、死亡率最高。而LACI型脑梗死多为供应基底节、皮质下白质或脑桥的小穿通动脉病变所致,一般腔隙灶比较小,且侧支循环相对丰富,故患者预后较好。
综上所述,H型高血压可能是急性脑梗死病情加重及预后不良的重要因素之一,对于H型高血压患者,当发生TACI型急性脑梗死时应格外注意其病情进展情况。因此,早期识别、早期积极干预H型高血压,将对有效防控急性脑梗死、改善残疾程度具有重要意义[24]。本研究为单中心、回顾性研究,样本量较小,建议进行多中心、大样本、前瞻性研究,减少不同干预方式对疾病预后的干扰,所得结果将更为可靠。
作者贡献:张填、王埮进行研究的实施与可行性分析;张填、冯晓丽、许钟中进行数据收集、数据整理及统计学处理;张填、王埮进行文章的构思与设计、结果的分析与解释、撰写与修订论文,负责文章的质量控制及审校,对文章整体负责,监督管理。
本文无利益冲突。
