乳腺浸润性小叶癌与浸润性导管癌临床病理特征对比分析
2019-08-28朱晓萍陈小松杨兴霞江琴蔡李芬朱娟英
朱晓萍 陈小松 杨兴霞 江琴 蔡李芬 朱娟英
乳腺癌是女性常见的恶性肿瘤之一[1]。浸润性小叶癌(invasive lobular carcinoma,ILC)与浸润性导管癌(invasive ductal carcinoma,IDC)是常见的两种乳腺癌病理类型[2]。乳腺ILC起源于小叶,其显微特征是小而均匀的细胞膨胀性生长,肿瘤细胞呈单行索状浸润,通常不形成孤立肿块,占乳腺癌总数的5%~10%,多发生于年龄较大的女性患者,其肿瘤体积较大;由于肿瘤边缘不确定,因此难以通过乳房触诊和乳腺钼靶检查确诊[3]。ILC可能与早期月经初潮、绝经晚及雌激素替代治疗有关[4]。乳腺IDC占浸润性乳腺癌的65%~75%[5]。与IDC相比,ILC具有独特的临床病理特征,病灶呈多中心、双侧,雌激素受体(ER)阳性多见,行乳房部分切除术后局部复发率较高[6]。本研究对比分析乳腺ILC与IDC的临床病理特征,以期为临床诊治乳腺癌提供参考,现报道如下。
1 对象和方法
1.1 对象 通过乳腺癌数据库回顾2009至2016年嘉兴市妇幼保健院收治的1 028例乳腺癌患者与上海交通大学医学院附属瑞金医院收治的3 866例乳腺癌患者的临床资料,纳入病理学诊断为乳腺ILC或IDC的患者,排除初诊时为Ⅳ期的乳腺癌患者,共4 894例。其中男 15例(0.30%),女 4 879例(99.70%);年龄 23~93(54.51±11.89)岁;单纯 ILC 152例(3.10%),ILC 伴 IDC 2例(0.004%),ILC伴乳腺导管原位癌(DCIS)2例(0.004%),单纯 IDC 4 019例(82.12%),IDC伴 DCIS 680例(13.89%),IDC伴乳腺小管癌13例(2.66%),IDC伴黏液腺癌12例(2.45%),IDC伴Paget's病8例(0.16%),IDC伴乳头状癌5例(0.10%),IDC伴大汗腺癌1例(0.002%)。其中混合成分者均以ILC或IDC为主型,因此将患者分为ILC组156例(包括单纯ILC、ILC伴IDC、ILC伴DCIS)与IDC组4 738例(包括单纯IDC、IDC伴DCIS、IDC伴乳腺小管癌、IDC伴黏液腺癌、IDC伴Paget's病、IDC伴乳头状癌、IDC伴大汗腺癌)。本研究经嘉兴市妇幼保健院医学伦理委员会批准。
1.2 方法 回顾两组患者的性别、年龄、BMI、月经状态、乳房手术方式、腋窝手术方式、T分期、淋巴结是否转移、ER、孕激素受体(PR)、类表皮生长因子受体2(Her-2)、Ki-67、乳腺癌病理分子分型情况等。
1.3 观察指标 观察并比较两组患者临床病理特征、转移淋巴结数目。
1.4 统计学处理 应用SPSS 21.0统计软件。计量资料以表示,组间比较采用两独立样本t检验;计数资料以频数和构成比表示,组间比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组患者临床病理特征比较 见表1。
由表1可见,与IDC组患者比较,ILC组患者年龄较大,ER、PR阳性比例较高,Her-2阳性比例较低,Ki-67<14%的患者比例较高,两组比较差异均有统计学意义(均P<0.05)。两组患者性别、BMI、月经状态、乳房手术方式、腋窝手术方式、T分期、淋巴结是否转移等临床病理特征比较差异均无统计学意义(均P>0.05)。
2.2 两组患者转移淋巴结数目比较 IDC组患者中发生淋巴结转移1 727例(36.45%),总淋巴结转移数7 853枚,平均(4.55±5.65)枚。ILC组患者发生淋巴结转移47例(30.13%),总淋巴结转移数 198枚,平均(4.21±5.46)枚。两组患者转移淋巴结数目比较差异无统计学意义(P>0.05)。
3 讨论
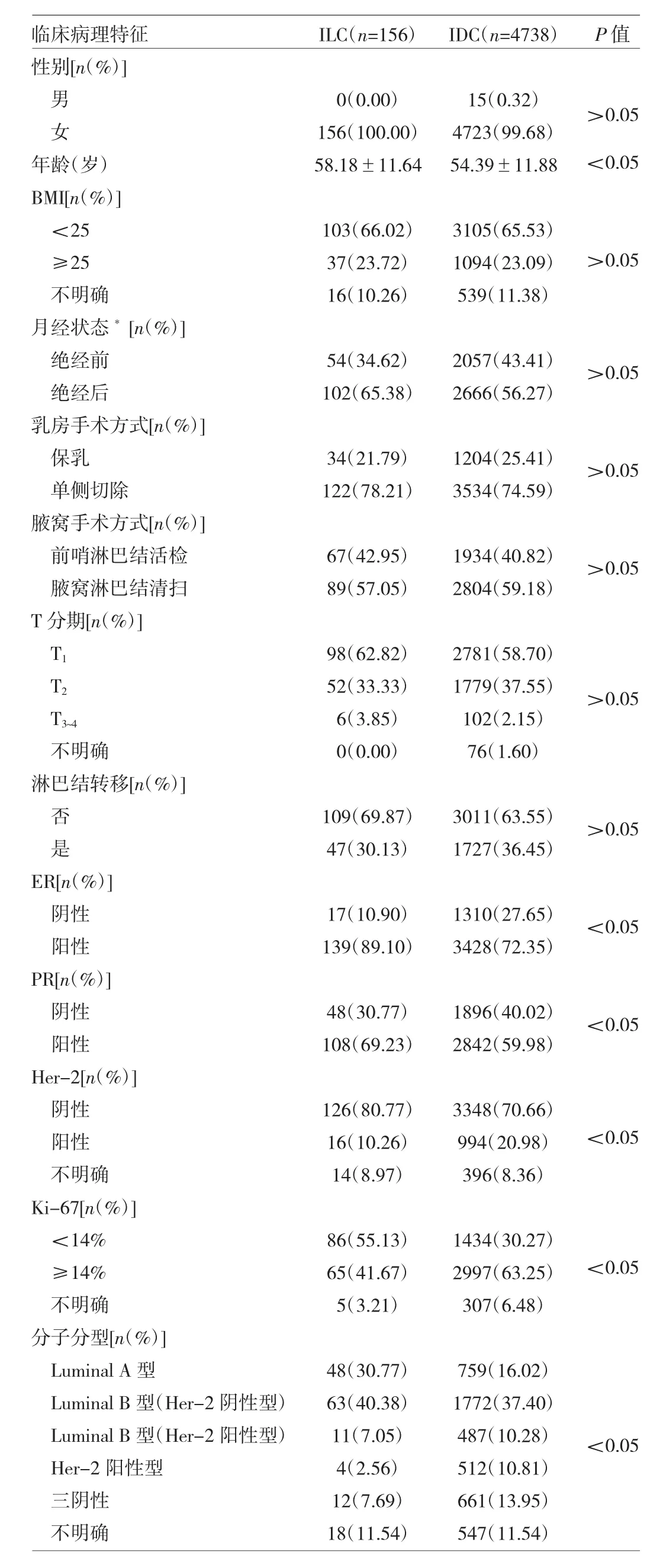
表1 两组患者临床病理特征比较
乳腺癌是一种高度异质性的恶性肿瘤,而乳腺ILC是其中的一种特殊类型。ILC是仅次于IDC的常见的浸润性乳腺癌类型[7]。研究报道,乳腺ILC患者的发病年龄较晚,肿瘤体积较大,激素受体阳性率较高,Her-2阳性率较低,组织学分级较低[8-9]。本研究4 894例乳腺癌患者根据病理学诊断分为ILC组和IDC组,对比分析ILC与IDC的临床病理特征差异,发现乳腺癌确诊时ILC组患者年龄大于IDC组,ER、PR阳性比例高于IDC组,Her-2阳性比例低于IDC组,Ki-67低表达患者比例高于IDC组。ILC组与IDC组患者乳房手术方式、腋窝淋巴结处理方式等比较无统计学差异。
本研究结果显示,ILC组患者发病年龄大于IDC组,约58.18岁。但有国外文献报道乳腺ILC的平均发病年龄为73.3岁[10]。本研究中ILC患者发病年龄较低,可能与我国整体乳腺癌发病年轻化、绝经早及遗传因素有关。ILC组患者ER、PR阳性比例高于IDC组,Her-2阳性比例低于IDC组,Ki-67<14%比例高于IDC组。研究发现,ILC肿瘤体积较IDC更大,因为ILC的的显微特征是细胞膨胀性生长,肿瘤细胞呈单行索状浸润,通常不形成孤立肿块,它渗透到邻近的基质,不引起退变反应,并呈现无微钙化[11]。且ILC在放射检查中难以发现典型的恶性图像,常常导致临床对疾病范围的低估及不易早期发现。本研究结果显示,ILC组患者T3~4期比例略高于IDC组,但是差异无统计学意义。
ILC保乳治疗一直是临床关注的焦点,由于ILC特殊的肿瘤生长方式,常出现多中心病灶,且影像学检测难以确认病灶界限。早期观点不建议ILC患者接受保乳手术治疗,因为ILC有可能呈现为多中心,保乳手术后复发率较IDC存在差异,且ILC或需要第2次手术才能获得阴性切缘[12]。然而,也有研究显示,行保乳手术时,ILC患者与IDC患者的阳性切缘率无统计学差异[13]。本研究结果显示,ILC组患者保乳率略低于IDC组,但差异无统计学意义。
本研究对比了ILC组与IDC组患者腋窝手术方式,结果显示前哨淋巴结活检与腋窝淋巴结清扫两组比较无统计学差异。对接受腋窝淋巴结清扫的患者进一步分析发现,两组患者转移淋巴结数目比较无统计学差异。但是近来一项研究显示在前哨淋巴结阳性患者中,ILC患者的非前哨淋巴结转移率高于IDC患者,在前哨淋巴结转移的患者中,ILC是预测非前哨淋巴结阳性的重要因素,所以对于前哨淋巴结阳性的ILC患者,免除腋窝淋巴结清扫需要更谨慎[14]。
综上所述,与IDC患者比较,ILC患者发病年龄较晚,ER、PR阳性比例较高,Her-2阳性比例较低,Ki-67<14%的比例较高。
