杭州市余杭区育龄妇女生育间隔与新生儿出生缺陷发生率的相关性分析
2019-06-01张英豪司旭东宋恩源谭建琴吴红军蒋宗刚朱超波郝文杰陈伟强
张英豪,司旭东,宋恩源,谭建琴,吴红军,蒋宗刚,朱超波,朱 赢,吴 亮,郝文杰,陈伟强
(1浙江省杭州市余杭妇幼保健院小儿外科,杭州 311100;2浙江省杭州市余杭妇幼保健院妇产科;3浙江省杭州市余杭妇幼保健院妇保科)
出生缺陷(birth defects)是指出生时就存在的人类胚胎或胎儿在发育过程中所发生的结构和功能异常,包括先天性畸形、先天性代谢缺陷、染色体异常、先天性宫内感染、先天性残疾如盲、聋、哑、智力障碍等[1]。降低出生缺陷对于降低经济、社会负担具有重要意义。由于我国长期实行计划生育政策,虽然出生缺陷相关的研究较多,但是对于再生育夫妻生育缺陷的研究却很少。随着计划生育政策的调整,近年来,“二胎”逐渐增多,如何降低“二胎”出生缺陷成为新的研究热点。生育间隔(interpregnancy interval,IPI)是指2次连续分娩之间的间隔时间减去第2胎儿的孕周,国外有研究表明生育间隔与出生缺陷有一定相关性,是一可控的危险因素[2]。国内尚无生育间隔与出生缺陷相关性的研究发表。本研究旨在探讨杭州市余杭区育龄妇女生育间隔与新生儿出生缺陷发生率的相关性,为再生育妇女孕前咨询以及政府制定公共卫生政策提供科学依据。
1 资料与方法
1.1 研究对象
选取2014-10-01~2017-09-30之间(因实际统计需要,2014-10-01~2015-09-30归入2015年统计,2015-10-01~2016-09-30归入2016年统计,2016-10-01~2017-09-30归入2017年统计)在余杭区医疗机构(区妇幼保健院,区第一、第二、第三人民医院,区中医院及各乡镇卫生院)分娩的,排除首胎、多胎妊娠、既往孕产史不详、孕早期受过病毒感染、孕早期受环境污染、孕早期部分微量元素缺乏、孕早期未在医生指导下用药、因确诊出生缺陷而引产或年龄≥35周岁的产妇(及其新生儿)作为研究对象,共19 784名产妇及其19 784名新生儿纳入本研究。
1.2 定义
生育间隔(IPI)定义为2次连续分娩之间的间隔时间减去第2胎儿的孕周,以“月”对IPI进行度量(每13周换算为3个月)。
新生儿出生缺陷类型按照杭州市出生缺陷监测标准进行,包括先天性心脏病、无脑畸形、脊柱裂、脑膨出、脑积水、唇腭裂、小耳无耳等20余项。
1.3 资料类型及分组
于产妇住院期间收集相关信息,包括年龄、BMI、受教育程度、是否有出生缺陷相关的家族遗传病史、生育间隔、胎儿孕周、新生儿性别等。把研究对象按照IPI长度依次分为5组:组1为IPI<12个月;组2为12≤IPI<24个月;组3为24≤IPI<36个月;组4为36≤IPI<48个月;组5为IPI≥48个月。
1.4 统计学分析
计数资料用百分比/率表示,运用SPSS 18.0软件对数据进行统计学分析,组间比较采用卡方检验/Fisher精确概率法,多因素分析采用Logistic回归分析。P<0.05为差异有统计学意义。
2 结果
2.1 研究对象的一般情况
研究期间共计47 121名产妇在余杭区统计范围内医院分娩,排除首胎、多胎妊娠、既往孕产史不详、孕早期受过病毒感染、孕早期受环境污染、孕早期部分微量元素缺乏、孕早期未在医生指导下用药及年龄≥35周岁的产妇,最终19 784名产妇(及其新生儿)纳入本研究,作为研究对象。研究对象中,孕妇平均分娩年龄为(30.1±0.2)岁,平均IPI为(33.4±15.1)个月,IPI<12个月1 541例(占7.8%)、12≤IPI<24个月3 664例(占18.5%)、24≤IPI<36个月6 300例(占31.8%)、36≤IPI<48个月4 600例(占23.3%)、IPI≥48个月3 679例(占18.6%)。在研究对象的19 784名新生儿中,发现出生缺陷的新生儿162名,出生缺陷发生率为8.19‰(见表1)。发生最多的出生缺陷为先天性心脏病,共37名,占所有出生缺陷的22.83%,其次为多指、唇腭裂、并指、小耳等(见表2)。出生缺陷新生儿中,男童多于女童,2015年发现1例性别不详患儿(见表3)。
表1 2015-2017年杭州市余杭区新生儿出生缺陷发生情况
Table 1 Incidence of birth defects in Yuhang District, Hangzhou City in 2015-2017
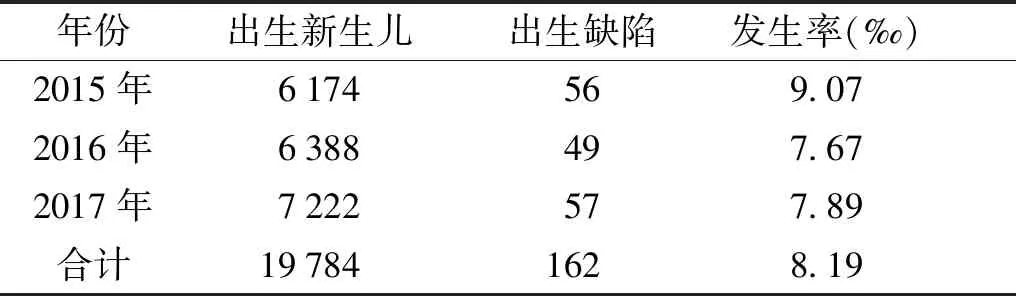
年份出生新生儿出生缺陷发生率(‰)2015年6174569.072016年6388497.672017年7222577.89合计197841628.19
表2 2015-2017年杭州市余杭区新生儿出生缺陷前五位病种及发生率
Table 2 Top five diseases and incidence of neonatal birth defects in Yuhang District, Hangzhou City in 2015-2017
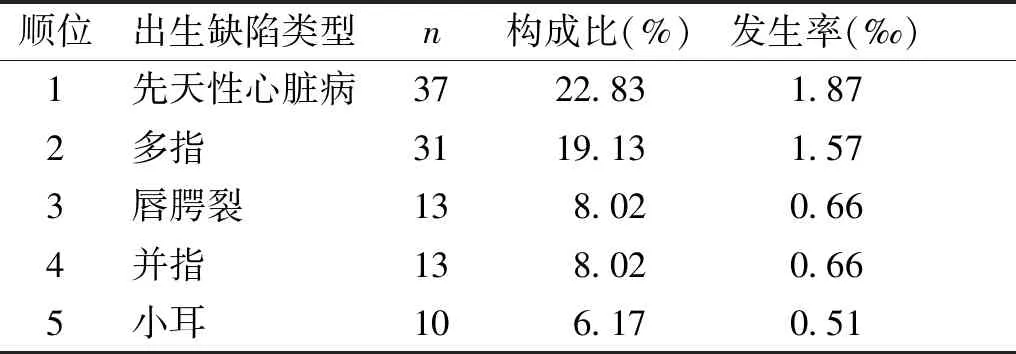
顺位出生缺陷类型n构成比(%)发生率(‰)1先天性心脏病3722.831.872多指 3119.131.573唇腭裂 138.020.664并指 138.020.665小耳 106.170.51
表3 2015-2017年杭州市余杭区新生儿出生缺陷的性别差异及构成比
Table 3 Gender differences and composition ratios of birth defects in Yuhang District, Hangzhou City in 2015-2017
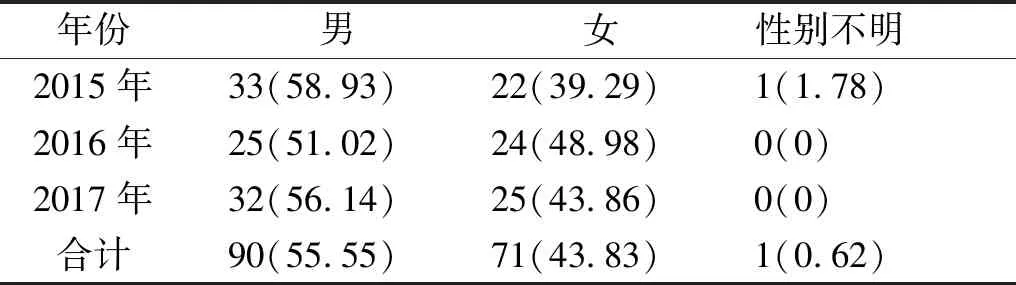
年份男女性别不明2015年33(58.93)22(39.29)1(1.78)2016年25(51.02)24(48.98)0(0)2017年32(56.14)25(43.86)0(0)合计90(55.55)71(43.83)1(0.62)
2.2 不同IPI组间新生儿出生缺陷发生率的比较
不同IPI组间新生儿出生缺陷发生率差异有统计学意义(P<0.05,见表4),说明各种疾病的不同组整体间有差异,即IPI对新生儿出生缺陷发生率有影响。
表4 不同IPI组间新生儿出生缺陷发生率的比较例(‰)
Table 4 Comparison of the incidence of birth defects among different IPI groupscases(‰)
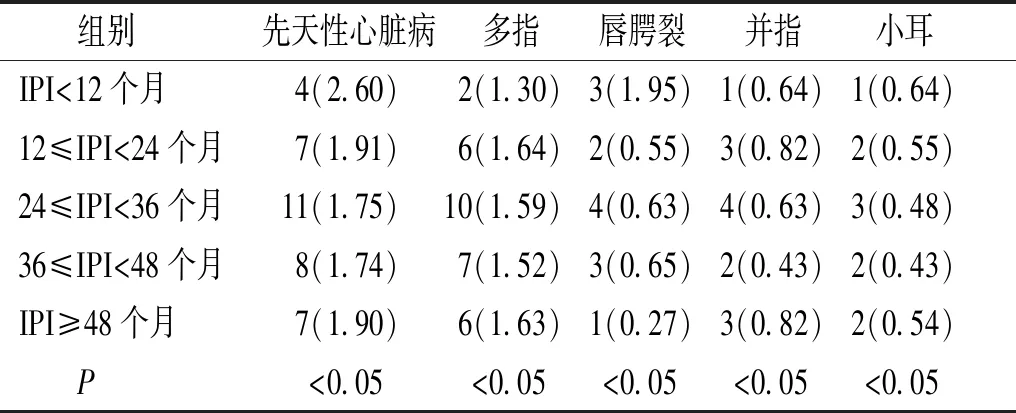
组别先天性心脏病多指唇腭裂并指小耳IPI<12个月4(2.60)2(1.30)3(1.95)1(0.64)1(0.64)12≤IPI<24个月7(1.91)6(1.64)2(0.55)3(0.82)2(0.55)24≤IPI<36个月11(1.75)10(1.59)4(0.63)4(0.63)3(0.48)36≤IPI<48个月8(1.74)7(1.52)3(0.65)2(0.43)2(0.43)IPI≥48个月7(1.90)6(1.63)1(0.27)3(0.82)2(0.54) P<0.05<0.05<0.05<0.05<0.05
2.3 IPI对新生儿出生缺陷发生率的影响
以IPI≥48个月时的指标作为参照组,采用多元Logistic回归校正可能的混杂因素:孕妇分娩年龄、BMI、受教育程度、分娩时体重、出生缺陷相关遗传病史。先天性心脏病发生率在IPI<12个月时增高,OR为1.47(95% CI 1.22-1.75);唇腭裂发生率在12≤IPI<24个月[OR为1.21(95% CI 1.02-1.28)]和IPI<12个月时[OR为1.88(95% CI 1.31-2.78)]均增高(见表5)。结果表明:IPI<12个月为先天性心脏病发生的危险因素,12≤IPI<24个月和IPI<12个月为唇腭裂发生的危险因素。
表5 IPI对新生儿出生缺陷发生率的影响[OR(95% CI)]
Table 5 Effect of IPI on the incidence of neonatal birth defects[OR(95% CI)]
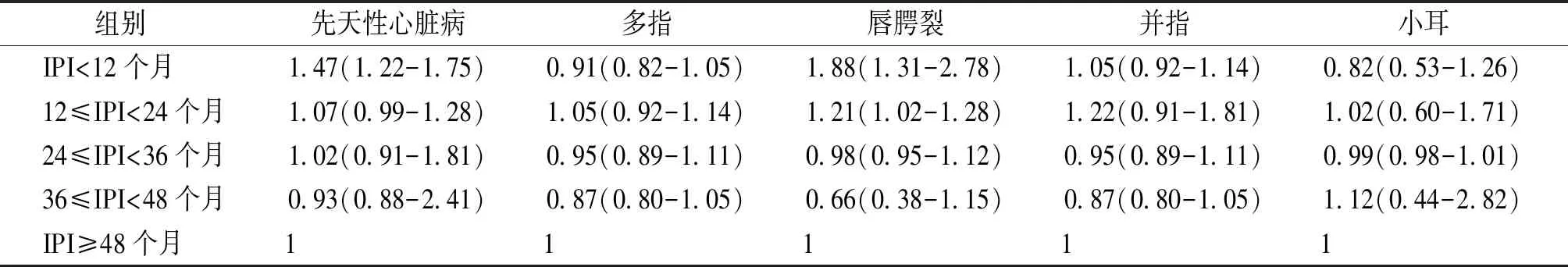
组别先天性心脏病多指唇腭裂并指小耳IPI<12个月1.47(1.22-1.75)0.91(0.82-1.05)1.88(1.31-2.78)1.05(0.92-1.14)0.82(0.53-1.26)12≤IPI<24个月1.07(0.99-1.28)1.05(0.92-1.14)1.21(1.02-1.28)1.22(0.91-1.81)1.02(0.60-1.71)24≤IPI<36个月1.02(0.91-1.81)0.95(0.89-1.11)0.98(0.95-1.12)0.95(0.89-1.11)0.99(0.98-1.01)36≤IPI<48个月0.93(0.88-2.41)0.87(0.80-1.05)0.66(0.38-1.15)0.87(0.80-1.05)1.12(0.44-2.82)IPI≥48个月1 1 1 1 1
3 讨论
本研究对杭州市余杭区育龄妇女生育间隔与新生儿出生缺陷发生率的相关性进行研究。研究证实:IPI对新生儿的出生缺陷有影响。IPI<12个月为先天性心脏病发生的危险因素,12≤IPI<24个月和IPI<12个月为唇腭裂发生的危险因素。
卫生部发布的《出生缺陷概况及产前筛查(2012)》指出,我国是出生缺陷高发国家,大约每40 min就出生1名缺陷儿童。出生缺陷是造成儿童死亡、残疾的重要原因,严重影响儿童的生活质量,同时也为家庭及社会带来沉重的精神和经济负担[3]。出生缺陷大致包括四类:①结构异常,包括先天性心脏病、先天性脑积水、小耳畸形、肢体发育异常及尿道下裂等;②染色体病,包括21-三体综合征、Turner综合征等;③基因病,如家族性多发性结肠息肉、白化病等;④代谢异常,如苯丙酮尿症、肝豆状核变性等[4]。出生缺陷发生的原因较多,一般认为遗传因素占25%,环境因素占10%,两种因素兼有或原因不明的占65%[5]。Oster等[6]发现,孕早期感冒可以增加胎儿心血管畸形发生风险。Suarez等[7]发现,孕妇精神紧张的状态会增加胎儿神经管缺陷等多种先天性畸形发生的风险。修新红等[8]发现母亲孕期接触有害化学物质、患病、服药及患儿父亲饮酒等是出生缺陷发生的主要危险因素,而孕期补充钙、铁等微量元素等是保护性因素。
延长生育间隔作为我国人口调控的重要政策手段,在特定历史时期发挥了毋庸置疑的作用。但是,随着我国人口政策的调整,截至2016年,已有30个省(市区)正式取消生育间隔要求(浙江省于2007年取消),充分尊重人民群众的生育自由[9]。章琦等[10]研究发现,母亲IPI过长或过短都会对新生儿出生体重造成不良影响。杜明钰等[2]研究发现,较长的IPI与妊娠期糖尿病和子痫前期发生风险增加有关。Howard等[11]研究发现,IPI与新生儿早产有相关性。Wendt等[12]研究发现,短IPI不利于母婴健康,IPI<6个月时早产、低出生体重、死产等发生风险明显增高。相关研究均表明,IPI与胎儿的生长发育有着相关性。与叶酸的补充类似,IPI作为为数不多的可调控的危险因素,更应该被重视。
本研究的结果发现短IPI为先天性心脏病(IPI<12个月)和唇腭裂(IPI<12个月和12≤IPI<24个月)发生的危险因素,其原因目前尚不明确。Conde-Agudelo等[13]进行的一项系统评价,对短IPI与孕妇、儿童健康的因果机制进行了探讨。他们认为短IPI与不良结局有相关性的机制可能为以下原因:孕产妇营养不足、叶酸耗竭、宫颈机能不全、感染的垂直传播、与母乳喂养-妊娠重叠相关的次优泌乳、兄弟姐妹竞争、兄弟姐妹中传染病的传播、先前剖宫产的子宫瘢痕的不完全愈合以及子宫内膜血管的异常重塑。Shachar等[14]的研究发现,短IPI与出生缺陷、精神分裂症及自闭症有相关性。他们同时还发现长的IPI也会增加先兆子痫和难产的发生风险。一些研究也发现,长IPI是不良生育结局的危险因素,可能机制为孕妇年龄增加引起的身体机能衰退及孕妇产科并发症增多,如慢性疾病、肥胖等[14,15]。本研究为了降低孕妇年龄这一干扰因素的影响,在研究对象排除标准中增加了“年龄≥35周岁”,所以本研究的研究对象中长IPI与Shachar等的研究对象有明显差异。
本研究也有明显的不足之处:①新生儿出生缺陷率较低,本研究中出生缺陷儿数量较少,使得结果可信度不高;②本研究对2015-2017年在余杭区统计范围内医院分娩的47 121名产妇进行数据收集、统计学分析,工作量巨大,但样本量仍显不足;③已知的出生缺陷有100余种,而本研究中因出生缺陷儿数量少,仅对发生率最高的前五种疾病进行了分析,分析不够全面。
总之,本研究结果提示我们:①选择合适的出生间隔可以有效降低新生儿出生缺陷。②年龄小于35岁的育龄妇女,建议生育间隔应≥12个月。
